Mangel på utstyr må ikke føre til endrede smittevernprosedyrer
Når smittevernprosedyrer blir endret på grunn av mangel på utstyr, øker faren for at helsepersonell og pasienter blir smittet av SARS CoV-2-viruset. Likevel har prosedyrer blitt endret under pandemien.
Helsepersonell er i situasjoner med kjent smitte – de håndterer pasienter med påvist covid-19. I slike situasjoner er det viktig med nasjonale, evidensbaserte høyrisikoprosedyrer, og at det legges en plan ved eventuell utstyrsknapphet. Prosedyrene må ikke endres på grunn av mangel på utstyr.
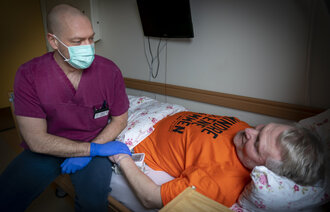
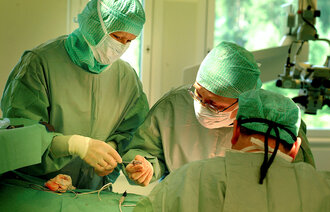
En covid-19-pasient skal akuttopereres. En anestesisykepleier og to anestesileger deltar ved intubasjonen. Det er varslet om mangel på smittevernutstyr, og kun den som utfører intubasjonen, har på seg åndedrettsvern – de andre har bare kirurgisk munnbind.
Etter vellykket intubasjon går akuttcallingen – det er hjertestans på lungeavdelingen. De blir enige om at anestesisykepleieren løper ut på denne. Pasienten som har hjertestans, er kjent lungesyk. Han ligger med ikke-invasiv ventilasjon (NIV) til vanlig og er innlagt på grunn av feber og økende respirasjonsbesvær. Etter denne hendelsen rekker anestesisykepleieren tilbake til pauserommet i operasjonsavdelingen for en pust i bakken.
Neste på programmet er en dame på 90 år som skal ha brukket lårhalsen, og må opereres. Anestesisykepleieren rekker også å gjennomføre anestesien til en 20 år gammel gutt som må operere et armbrudd, før arbeidsdagen er over.
Hjemme venter mann og tre barn. Privat følger de anbefalinger fra kommuneoverlegen, som tilsier at barn kan ha to, tre faste lekevenner. Etter ti dager begynner anestesisykepleieren å hoste …
Vi kan få en ny smittebølge
Alle tiltak som har blitt iverksatt i forbindelse med SARS CoV-2-pandemien har vært rettet mot å begrense smitte. Dette har til nå vært svært vellykket. Den 7. mai kunne helsemyndighetene melde om et reproduksjonstall under 0,5 – noe som angir hvor mange nye smittede en gjennomsnittlig pasient gir opphav til i en befolkning uten immunitet og uten smitteverntiltak.
Sannsynligheten for en ny «bølge» av smittede er likevel stor. Folkehelseinstituttet anbefaler at kommuner og sykehus fortsatt planlegger for en epidemi som varer om lag et år og som på toppen medfører samtidig:
- 29 000–36 000 syke
- 1700–4500 på sykehus
- 600–1200 på intensivavdeling (1)
Folkehelseinstituttet regner med at minst 1 prosent av alle smittede vil ha behov for sykehusinnleggelse, og at rundt en firedel av disse vil ha behov for mekanisk pustehjelp.
Intubasjon innebærer høy smitterisiko
Pasienter som er bærere av SARS CoV-2-viruset er smitteførende via dråpe- (2–4) eller luftsmitte (5, 6). Intubasjon er vist å innebære høy smitterisiko for den som intuberer (7–9).
Det er internasjonal konsensus om at antall personer til stede ved intubasjon skal begrenses, og at den som intuberer skal bruke fullt smittevernutstyr: åndedrettsvern, langermet frakk, hette, briller/visir og skotrekk (10, 11).
Bruken av åndedrettsvern er varierende
Likevel viser en kartlegging som Anestesisykepleierne Norsk Sykepleierforbund (NSF) har gjennomført i 34 anestesiavdelinger nasjonalt (12), at bruken av åndedrettsvern er varierende. I kartleggingen oppgir 11,8 prosent at den som assisterer ved intubasjon kun bruker kirurgisk munnbind, mens dette gjelder for 35,3 prosent av annet personell på operasjonsstuen under intubasjon.
2,9 prosent av alt personell bruker overtrekk over sko, og 58,8 prosent bruker egne smittesko. Intubatør og assistent bruker hette og briller eller visir i 100 prosent av tilfellene, mens annet personell på operasjonsstuen under intubasjon bruker dette i 88,2 prosent av tilfellene.
De radioaktive partiklene kunne registreres i hår, på udekket hud på halsen og ørene samt på skoene.
I en nylig publisert studie har man simulert en pasient med covid-19, ved hjelp av radioaktivt merket aerosol. Formålet var å kartlegge spredningen av virus ved hoste og under intubasjon.
Konklusjonen var at de radioaktive partiklene kunne registreres i hår, på udekket hud på halsen og ørene samt på skoene hos både intubatør og de to assistentene (13).
Hvilke prosedyrer genererer aerosoler?
Folkehelseinstituttet var relativt tidlig ute med en kunnskapsoppsummering om aerosolgenererende prosedyrer som innebærer luftsmitte. Konsistente funn viser at det kan produseres aerosoler i forbindelse med intubering, trakeotomi, hjerte-lunge-redning og manuell ventilering.
Videre identifiserte de studier som tyder på at bronkoskopi, ikke-invasiv ventilering (NIV) og bruk av forstøver kan bidra til produksjon av aerosoler, men denne dokumentasjonen var svakere og mindre konsistent (14).
Ifølge en australsk konsensusrapport trekkes både hosting, nysing og forstøverbehandling frem som aerosolgenererende prosedyrer (10).
Hvordan forhindre smitte ved intubasjon?
En studie av 202 pasienter med covid-19 som ble intubert i Wuhan, viste at ingen av de som intuberte ble smittet (15). Alle intubasjonene ble gjennomført av trente intubatører. Alle brukte åndedrettsvern (powered air-purifying respirator, PAPR), briller samt heldekkende beskyttelsesfrakker (inkludert hode og føtter) og doble hansker. De brukte N95/FFP3-masker med kirurgisk munnbind utenpå ved av- og påkledning av beskyttelsesutstyret. Av- og påkledning ble dobbeltkontrollert av en kollega.
Ifølge forfatterne råder det usikkerhet om hvorvidt en N95/FFP3 maske vil gi samme beskyttelse som PAPR. Videre påpeker de at risikoen for selv-smitte er stor ved avkledning av utstyr. Det anbefales derfor grundig opplæring og simulering i dette av spesialutdannet smittevernpersonell samt nøye overvåkning i prosessen (15).
Alt personell i rommetskal bruke aerosolbeskyttende utstyr.
På et tidlig tidspunkt tok Anestesisykepleierne NSF kontakt med Norsk anestesiologisk forening (NAF) for bistand til å utarbeide smittevernprosedyrer. NAF henviste da til den australske konsensusen (10), som også påpeker at alt personell i rommet både under og etter intubasjonen skal bruke aerosolbeskyttende utstyr.
Videre sier den australske konsensusen at ingen andre enn de som er involvert i intubasjonen skal være til stede når dette pågår, og at man skal tillate «tilstrekkelig tid» til at aerosolene har forduftet før annet personell kommer inn. Denne tiden avhenger av luftutvekslingen.
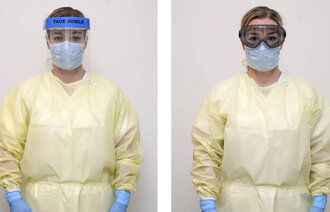
Det finnes ulike masketyper
Munnbind beskytter mot sprut og dråpesmitte, ikke mot luftbåren smitte. For å beskytte seg mot luftbåren smitte må en derfor bruke åndedrettsvern. I de fleste situasjoner vil en filtrerende halvmaske gi god beskyttelse. Ved eksponering for luftbåren smitte skal det benyttes partikkelfilter klasse FFP3 (16).
I de fleste situasjoner vil en filtrerende halvmaske gi god beskyttelse.
Åndedrettsvern brukes til beskyttelse mot luftbåren smitte, enten med filtrerende halvmaske eller med krafttilført (motordrevet) filtrerende utstyr med hjelm eller hette.
Åndedrettsvern av typen filtrerende halvmaske kan ikke benyttes av personer med skjegg eller dem som er ubarberte, da dette kan hindre god kontakt mellom åndedrettsvernet og ansiktet, ifølge Regionalt kompetansesenter for smittevern i Helse Sør-Øst. Personer med skjegg og dem som er ubarberte, må bruke filtrerende utstyr med hjelm eller hette (16). Filtrerende ansiktsmasker finnes i tre klasser ut ifra grad av filtreringsevne/beskyttelse: FFP1, FFP2 og FFP3.
Filtrene deles i tre klasser: P1, P2 og P3, med krav til filtreringsevne og pustemotstand (NS-EN 143:2000/AC:2002).

Tilordnet beskyttelsesfaktor (APF – assigned protection factor) defineres som «den beskyttelsen som det er realistisk at man kan oppnå på arbeidsplassen hos 95 prosent av brukere som har fått adekvat opplæring, får veiledning og tilsyn, og som bruker et korrekt tilpasset åndedrettsvern».
Tilordnet beskyttelsesfaktor for filtrerende åndedrettsvern er som vist i tabell 2.

Hva sier forskningen om masker?
En oppsummering av forskning på masker viser at allmenn bruk av masker kan være hensiktsmessig, spesielt med tanke på asymptomatiske bærere av sykdommen. Helsepersonell anbefales her å bruke åndedrettsvern kontinuerlig på jobb, ved all kontakt med covid-19-pasienter (19).
En annen oppsummeringsartikkel har konkludert med manglende evidens for om munnbind og N95-åndedrettsvern gir samme virusbeskyttelse ved ikke-aerosolgenererende prosedyrer. Her konkluderer forfatterne med at det bør foretas en vurdering for å spare på N95-maskene til aerosolgenererende prosedyrer ved manglende tilgang (20).
Etter en henvendelse fra artikkelforfatteren til Folkehelseinstituttet oppgis følgende: «Det er bestemt å vurdere FFP2- og FFP3-masker som likestilte. Forskjellene er marginal, og riktig tilpasning er av mye større betydning. Vi har likevel valgt å nevne FFP3 før FFP2 i våre råd. Vi anbefaler i utgangspunktet ikke N95-masker, da disse ikke er godkjent i den europeiske standarden. Det er mulig de blir det, og de vil å så fall være tilsvarende FFP2-masker.»
Prosedyrer blir endret på grunn av utstyrsmangel
Hele 70,6 prosent av respondentene i undersøkelsen til Anestesisykepleierne NSF oppga at smittevernprosedyrer hadde blitt endret med utgangspunkt i tilgang på smittevernutstyr og ikke basert på ny forskning eller nye nasjonale anbefalinger. Videre oppga 73,5 prosent at de har opplevd mangel på FFP3-masker, 29,4 prosent FFP2-masker, 50 prosent kirurgisk munnbind, 29,4 prosent smittefrakker, og 35,3 prosent desinfeksjonssprit.
Hele 70,6 prosent av respondentene i undersøkelsen oppga at smittevernprosedyrer hadde blitt endret.
Folkehelseinstituttet har kommet med egne anbefalinger for bruk av smittevernutstyr ved en mangelsituasjon samt råd for utvidet bruk og gjenbruk av utstyr (21). Her spesifiseres det for eksempel at det ikke er behov for å skifte munnbind, visir eller frakk mellom hver pasient ved prøvetaking av pasienter med mistanke om covid-19. Forutsetningen er at personellet ikke berører munnbind, øyebeskyttelse eller frakk og deretter berører pasienter, eller at frakken kommer i kontakt med pasienter under prøvetaking. Her anbefales også en gradvis «nedtrapping» av for eksempel maskebruk fra FFP3 til FFP2 til FFP1, når annet ikke er tilgjengelig, eller munnbind type I ved mangel på type II og III.
Utilstrekkelig beskyttelse øker smittefaren
Enhver endring av smittevernprosedyrer med utgangspunkt i utstyrsmangel innebærer økt risiko for smitte.
I situasjonsbeskrivelsen innledningsvis vil anestesisykepleieren på grunn av utilstrekkelig beskyttelse kunne innebære smittefare. Hun kan ha dratt smitten med seg til lungeavdelingen og teamet rundt pasienten med hjertestans, til den gamle damen med hoftebrudd eller den unge mannen med armbrudd. Hun kan ha tatt viruset med seg hjem og medført risiko for sin familie, barnas venner og deres familie og venner igjen.
SARS-CoV-2 smitter også i inkubasjonstiden samt hos smittede uten symptomer.
SARS-CoV-2 smitter også i inkubasjonstiden samt hos smittede uten symptomer (22–29). Forskning har vist til inkubasjonstider på fra 4 til 5,2 dager (23, 30, 31). Dette samsvarer med Verdens helseorganisasjon (WHO) som rapporterer 2 til 10 dager (32). Smittepotensialet ved ikke-påvist sykdom er stort.
Helsepersonell er i situasjoner med kjent smitte, de håndterer pasienter med påvist covid-19. I slike situasjoner er det viktig med nasjonale, evidensbaserte høyrisikoprosedyrer og at det legges en plan ved eventuell utstyrsknapphet. Prosedyrene må ikke endres på grunn av mangel på utstyr! Videre må helsepersonell sikres at de ikke kan pålegges å gjennomføre slike prosedyrer uten nødvendig beskyttelsesutstyr.
Referanser
1. Folkehelseinstituttet. Ny risiko- og responsrapport om covid-19-epidemien 2020. Tilgjengelig fra: https://www.fhi.no/nyheter/2020/ny-risiko--og-responsrapport-om-covid-19-epidemien2/ (nedlastet 13.05.2020).
2. Zhonghua L, Xing B, Xue Z. The epidemiological characteristics of an outbreak of 2019 novel coronavirus diseases (COVID-19) in China. Novel Coronavirus Pneumonia Emergency Response Epidemilogy Team; 2020. Tilgjengelig fra: https://pubmed.ncbi.nlm.nih.gov/32064853/ (nedlastet 13.05.2020).
3. Yang W, Cao Q, Quin L. Clinical characteristics and imaging manifestations of the 2019 novel coronavirus disease (COVID-19): a multi-center study in Wenzhou city, Zhejiand, China. J Infect. 2020;80:388–93.
4. Tian S, Hu W, Niu L, Liu H, Xu S, Xiao S. Pulmonary pathology of early-phase 2019 novel coronavirus (COVID-19) pneumonia in two patients with lung cancer. J Thorac Oncol. 2020.
5. van Doremalen N, Bushmaker T, Morris D. Aerosol and surface stability of SARS-CoV-2 as compared with SARS-CoV-1. N Eng J Med. 2020.
6. Bourouiba L. Turbulent gas clouds and respiratory pathogen emissions: potential implications for reducing transmission of COVID-19. JAMA. 2020.
7. Zhonghua J, Hu H, Zhi X. Expert consensus on preventing nosocomial transmission during respiratory care for critically ill patients infected by 2019 novel coronavirus pneumonia. Respiratory Care Committee of Chinese Thoracic Society; 2020. Tilgjengelig fra: https://pubmed.ncbi.nlm.nih.gov/32077661/ (nedlastet 12.05.2020).
8. Zuo M, Huang Y, Ma W. Expert recommendations for tracheal intubation in critically ill patients with novel coronavirus disease 2019. Chin Med Sci. 2020.
9. Wax R, Christian M. Practical recommendations for critical care and anesthesiology teams for caring for novel coronavirus (2019-nCov) patients. Can J Anaesth. 2020.
10. Brewster D, Chrimes N, Thy B, et al. Consensus statement: Safe Airway Society principles of airway management and tracheal intubation specific to the COVID-19 adult patient group. Med J Austr. 2020.
11. SIIARTI Airway Research Group and the European Airway Management Society. Airway management. 2020. Tilgjengelig fra: https://www.esahq.org/esa-news/covid-19-airway-management/ (nedlastet 13.05.2020).
12. Leonardsen A. COVID-19 – en forvirringstilstand. Dagens Medisin. 2020. Tilgjengelig fra: https://www.dagensmedisin.no/artikler/2020/05/08/covid-19--en-forvirringstilstand2/ (nedlastet 13.05.2020).
13. Feldman O, Meir M, Shavit D, Idelman R, Shavit I. Exposure to a surrogate measure of contamination from simulated patients by emergency department personnel wearing personal protective equipment. JAMA. 2020;e-pub ahead of print.
14. Norwegian Institute of Public Health. COVID-19 epidemic: Aerosol generating procedures in health care, and COVID-19. 2020. Tilgjengelig fra: https://www.fhi.no/globalassets/dokumenterfiler/rapporter/2020/aerosol-generating-procedures-in-health-care-and-covid19-rapport-2020.pdf (nedlastet 13.05.2020).
15. Wenlong Y, Wang T, Jiang B, Gao F, Wang L, Zheng H, et al. Emergency tracheal intubation in 202 patients with COVID-19 in Wuhan, China: lessons learnt and international expert recommendations. BJA. 2020.
16. Regionalt Kompetansesenter for smittevern Helse Sør-Øst. Bruk av åndedrettsvern 2020. Tilgjengelig fra: https://www.infeksjonskontroll.no/forebygging/5779 (nedlastet 13.05.2020).
17. Oslo universitetssykehus. Bruk av åndedrettsvern ved luftsmitte 2020. Tilgjengelig fra: https://ehandboken.ous-hf.no/document/21564/fields/23 (nedlastet 13.05.2020).
18. Standard Norge. NS-EN 149:2001+A1:2009 Åndedrettsvern – Filtrerende halvmasker til beskyttelse mot partikler – Krav, prøving, merking. 2009. Tilgjengelig fra: https://www.standard.no/no/Nettbutikk/produktkatalogen/Produktpresentasjon/?ProductID=388527 (nedlastet 13.05.2020).
19. MacIntyre C, Chughtai A. A rapid systematic review of the efficacy of face masks and respirators against coronaviruses and other respiratory transmissible viruses for the community, healthcare workers and sick patients. In J Nurs Stud. 2020.
20. Bartoszko J, Farooqi M, Alhazzani W, Loeb M. Medical masks vs N95 respirators for preventing COVID-19 in healthcare workers: a systematic review and meta-analysis of randomized trials. Influenza and other respiratory viruses. 2020.
21. Folkehelseinstituttet. Personlig beskyttelsesutstyr ved covid-19 ved en mangelsituasjon, inkludert råd om utvidet bruk og gjenbruk 2020. Tilgjengelig fra: https://www.fhi.no/nettpub/coronavirus/helsepersonell/personlig-beskyttelsesutstyr/#tiltak-for-aa-redusere-behov-for-beskyttelsesutstyr (nedlastet 13.05.2020).
22. Phan LT, Nguyen TV, Luong QC, Nguyen TV, Nguyen HT, Le HQ, et al. Importation and Human-to-Human Transmission of a Novel Coronavirus in Vietnam. N Engl J Med. 2020;382(9): 872–4.
23. Li Q, Guan X, Wu P, Wang X, Zhou L, Tong Y, et al. Early Transmission Dynamics in Wuhan, China, of Novel Coronavirus-Infected Pneumonia. N Engl J Med. 2020;382 (13): 1199–207.
24. Yu P, Zhu J, Zhang Z, Han Y. A Familial Cluster of Infection Associated With the 2019 Novel Coronavirus Indicating Possible Person-to-Person Transmission During the Incubation Period. J Infect Dis. 2020.
25. Hu Z, Song C, Xu C, Jin G, Chen Y, Xu X, et al. Clinical characteristics of 24 asymptomatic infections with COVID-19 screened among close contacts in Nanjing, China. Sci China Life Sci. 2020.
26. Bai Y, Yao L, Wei T, Tian F, Jin DY, Chen L, et al. Presumed asymptomatic carrier transmission of COVID-19. JAMA. 2020.
27. Chan JF, Yuan S, Kok KH, To KK, Chu H, Yang J, et al. A familial cluster of pneumonia associated with the 2019 novel coronavirus indicating person-to-person transmission: a study of a family cluster. Lancet. 2020;395 (10223): 514–23.
28. Rothe C, Schunk M, Sothmann P, Bretzel G, Froeschl G, Wallrauch C, et al. Transmission of 2019-nCoV Infection from an Asymptomatic Contact in Germany. N Engl J Med. 2020;382 (10): 970–1.
29. Ki M. Epidemiologic characteristics of early cases with 2019 novel coronavirus (2019-nCoV) disease in Korea. Epidemiol Health. 2020;42(0): e2020007-0.
30. Pung R, Chiew CJ, Young BE, Chin S, Chen MI, Clapham HE, et al. Investigation of three clusters of COVID-19 in Singapore: implications for surveillance and response measures. Lancet. 2020.
31. Lauer SA, Grantz KH, Bi Q, Jones FK, Zheng Q, Meredith HR, et al. The Incubation Period of Coronavirus Disease 2019 (COVID-19) From Publicly Reported Confirmed Cases: Estimation and Application. Ann Intern Med. 2020.
32. WHO. Novel Coronavirus (2019-nCoV) situation report – 7. WHO. 2020. Tilgjengelig fra: https://www.who.int/emergencies/diseases/novel-coronavirus-2019/situation-reports (nedlastet 13.05.2020).































































































































































































































































































































0 Kommentarer