Slik behandles covid-19-smittede med respirasjonssvikt
Det forskes intenst på koronaviruset. Hva vet vi så langt om respirasjonssvikt ved covid-19, og hvordan kan pasientene få best mulig helsehjelp?
Covid-19-pandemien har ført til at mange har blitt kritisk syke og må legges inn på overvåknings- og intensivavdelinger. Respirasjonssvikt er den komplikasjonen som opptrer hyppigst. Intensivsykepleiere og sykepleiere som arbeider med denne pasientgruppen, har behov for kunnskap, ferdigheter og generell kompetanse for å kunne yte best mulig helsehjelp til pasientene. Denne artikkelen tar for seg respirasjonssvikt hos pasienter med covid-19.
Coronavirus Disease 2019 (covid-19) gir akutt respirasjonssvikt hos noen smittede. Disse personene trenger avansert medisinsk behandling og overvåkning av kompetent personell. De fleste som får viruset, 80 prosent, har ingen eller milde symptomer på en luftveisinfeksjon.
De vanligste symptomene er feber, fatigue, tørrhoste, redusert matlyst, muskelsmerter, dyspné og økt ekspektorat. Det er få som blir kritisk syke. Internasjonalt rapporteres det at 5–12 prosent av pasientene med påvist covid-19 utvikler alvorlig og kritisk sykdom.
Hva er årsaker til innleggelse?
Den vanligste årsaken til at pasientene må legges inn på overvåknings- og intensivavdelinger, er hypoksemi og dyspné. Det tok sju til tolv dager fra sykdomsfølelse til innleggelse på intensivavdeling.
Akutt lungesviktsyndrom (ARDS, acute respiratory distress syndrome) er den hyppigste komplikasjonen hos dem som blir kritisk syke av covid-19. Videre ser man også sepsis og septisk sjokk, arytmier, akutt nyreskade og akutt hjerteskade.
Gjennomsnittlig har de kritisk syke pasientene ligget åtte dager på intensivavdeling (1–5). Fra England rapporteres det om at nærmere 90 prosent av covid-19-pasientene som ble lagt på respirator, levde uten noen form for assistanse før innleggelse.
Gjennomsnittlig har de kritisk syke pasientene ligget åtte dager på intensivavdeling.
I løpet av den første 30-dagers perioden døde 67 prosent av dem som ble lagt på respirator. Dette er tall som kan endre seg, i og med at man foreløpig har lite tallmateriale (6).
Rapporter fra Helse Sør-Øst om antall innlagte pasienter med positiv covid-19 viste at om lag 25 prosent av pasientene hadde behov for intensivbehandling, og to tredeler av pasientene på intensiv trengte respiratorbehandling (7).
Det kan bli mange syke på én gang
Respirasjonssvikt er en tilstand man er vant med å håndtere på intensiv- og overvåkingsenheter. Nå utfordres intensivkapasiteten ved at det er forventet at mange blir kritisk syke samtidig av covid-19.
Det norske helsevesenet har startet en snuoperasjon for å forberede seg på dette. Intensivsykepleiere og sykepleiere må ha kunnskap, ferdigheter og generell kompetanse om respirasjonssvikt for å kunne gi helsehjelp til denne pasientgruppen på intensiv- og overvåkningsavdelinger.
Verden hungrer etter oppdatert kunnskap
Hensikten med artikkelen er å formidle oppdatert kunnskap om bakgrunnen for sykdomsutvikling, overvåkning og tiltak for pasienter med påvist covid-19-smitte, som utvikler akutt alvorlig respirasjonssvikt slik at de har behov for intensivbehandling. Denne artikkelen omhandler først og fremt respirasjon.
Daglig publiseres nye forskningsartikler om pandemien, både enkeltstudier, oppsummeringer og etter hvert flere retningslinjer for anbefalt behandling til pasientgruppen. Det er kort tid til å utføre forskning av høy kvalitet, samtidig hungrer verden etter kunnskap fra de landene som først fikk erfaring med viruset.
Innholdet i denne artikkelen baserer seg på publikasjoner om covid-19, oppdatert forskning og anerkjente retningslinjer for overvåkning og behandling av kritisk syke pasienter som har tilsvarende tilstander som man ser ved covid-19.
Det er viktig å påpeke at behandlingen skal bygge på den kliniske vurderingen som gjøres av hver individuell pasient. Behandlingen må følge ordinasjoner og lokale prosedyrer for de ulike tilstandene som oppstår hos pasienten.
Pasienter rammes ulikt av covid-19
De fleste pasientene som blir alvorlig syke av koronavirus, utvikler pneumoni og respirasjonssvikt. Noen utvikler også den alvorlige tilstanden akutt lungesviktsyndrom (ARDS). De som legges inn på intensivenheter, har behov for respirasjonsstøtte og annen støttende behandling.
Covid-19 gir en virusinfeksjon som primært rammer lungene. Fremmede mikrober (her virus) utløser en forsvarsrespons i kroppen. Hos de fleste som får koronaviruset, er kroppens respons så effektiv at de får lite sykdomsfølelse.
Andre blir hardere rammet, og immunforsvaret starter en kraftigere reaksjon for å eliminere viruset, og det oppstår inflammasjon og feber. Inflammasjonsresponsen inkluderer økt lokal mikrovaskulær permeabilitet, slik at hvite blodceller, proteiner og væske kommer inn i alveolene.
Hos de fleste som får koronaviruset, er kroppens respons så effektiv at de får lite sykdomsfølelse.
Den lokale responsen aktiverer en systemisk respons som skal støtte den lokale responsen ved å øke produksjonen av hvite blodceller i benmargen, øke hjerteminuttvolumet og heve kroppstemperaturen. De to prosessene er en normal respons for å forebygge en infeksjon og kontrollere den lokale alveolære infeksjonen.
Reaksjonen kan forklare symptomene vi ser hos pasienten. Når virus fører til en pneumoni, kan det skyldes enten en defekt i kroppens forsvarsmekanisme, en spesielt virulent mikrobe eller en overveldende mengde mikrober (8).
Pneumoni ses lokalisert i ett, eventuelt flere områder, i lungene. Inflammasjonsreaksjonen oppstår i den eller de rammede lungedelen(e).
Noen pasienter viser seg å være mer utsatt for å få et alvorligere forløp av koronaviruset. Dette er pasienter som er eldre og/eller har komorbiditet, som kardiovaskulær sykdom, hypertensjon, diabetes, kreft eller lungesykdom (3, 9, 10).
Covid-19 kan gi respirasjonssvikt
Pneumoni kan føre til at det oppstår respirasjonssvikt. Respirasjonssvikt vil si en alvorlig svikt i ventilasjonen og/eller gassutvekslingen.
Hos pasienter med koronavirus beskrives det at hovedutfordringen er redusert opptak av oksygen, og dermed redusert innhold av oksygen i arterielt blod (hypoksemi). Hypoksemi vil igjen føre til at vevet ikke får tilstrekkelig med oksygen (hypoksi).
En forverring av pneumoni og respirasjonssvikt viser seg å være et kjennetegn ved pasientene som blir kritisk syke av covid-19.
Lungeskaden som oppstår ved pneumoni, aktiverer en kaskade av prosesser. Inflammasjonsreaksjonen som i utgangspunktet skulle bidra til infeksjonssanering og vevsreparasjon, fører nå til en overreaksjon som gir organskade og immundysfunksjon.
En forverring av pneumoni og respirasjonssvikt viser seg å være et kjennetegn ved pasientene som blir kritisk syke av covid-19, og kan føre til en utvikling av ARDS. Det innebærer at det oppstår en akutt, diffus, inflammatorisk prosess i lungene som forårsaker en alvorlig hypoksisk respirasjonssvikt.
ARDS er et syndrom med kompleks patologi og komplekse mekanismer, og syndromet oppstår ved ulike sykdoms- og skadeprosesser.«Berlin-definisjonen» beskriver kriterier for å diagnostisere ARDS og er beskrevet i tabell 1 (11).

Hva skjer når pasienten får ARDS?
Mortaliteten ved ARDS stiger med alvorlighetsgraden, fra 27 prosent til 45 prosent. Pasienter med alvorlig ARDS har også flere respiratordøgn enn de med mildere form (11).
Den inflammatoriske prosessen ved ARDS, når vevet i alveoler og kapillærer ødelegges, fører til en økt permeabilitet, der væske lekker ut av kapillærene og fyller interstitiet og alveoler med vevsvæske. Reaksjonen fører også til at surfaktant tapes, og alveolene kollapser (12).
Det oppstår et progressivt tap av lungenes gassutvekslingsareal, noe som vanskeliggjør oksygenopptaket. Oksygen som vanligvis diffunderer gjennom tørre alveoler med surfaktant, må nå diffundere gjennom alveoler som er fylt med væske og ødematøst vev for å komme inn i blodbanen.
I tillegg blir lungene stive på grunn av redusert lungeettergivelighet. Inflammasjonsprosessen reduserer lungenes evne til å kompensere med hypoksisk pulmonal vasokonstriksjon, slik at deoksygenert blod transporteres forbi uventilerte lungeavsnitt på vei til venstre hjertehalvdel (13).
Prosessene gjør at det utvikles først en respirasjonssvikt type 1 med hypoksemi, og deretter en respirasjonssvikt type 2 med hypoksemi og hyperkapni (for høyt CO2-innhold i blodet) ettersom hyperventilering ikke greier å holde tritt med karbondioksidproduksjonen (14).
Respirasjonen må overvåkes nøye
Når pasienter utvikler respirasjonssvikt og ARDS, får det alvorlige konsekvenser for liv og helse. Intensivsykepleiere og sykepleiere har ansvaret for å overvåke pasientens respiratoriske status. Det innebærer å observere, vurdere, identifisere og dokumentere viktige endringer i pasientens respirasjon.
Intensivsykepleiere og sykepleiere må tidlig oppdage tegn på forverret tilstand, overvåke effekten av behandling, prioritere tiltak og diskutere prosessen med behandlingsteamet. Hva som er normalt, og hva som er avvik, kan variere fra pasient til pasient ut fra tidligere sykehistorie og akutte helseutfordringer.
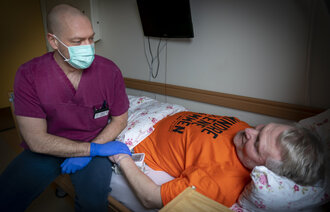
Intensivpasienter med covid-19 ligger smitteisolert. For å unngå smittespredning og redusere forbruket av beskyttelsesutstyr skal man minimere antallet helsepersonell som går inn og ut av rommet.
Intensivsykepleieren eller sykepleieren kan være mye alene med pasienten, eventuelt med andre sykepleiere og pasienter i en kohort, og dette stiller store krav til hans eller hennes kompetanse. Behandlende lege er i større grad avhengig av intensivsykepleierens observasjoner, vurderinger og dokumentasjon.
I tabell 2 presenterer vi noen vesentlige punkter knyttet til respirasjon som intensivsykepleiere eller sykepleiere overvåker (15, 16).
Slik administreres behandlingen
Intensivsykepleieren har ansvaret for å følge opp og administrere den medisinske behandlingen og støttebehandlingen som er forordnet, og evaluere effekten av den. Videre følger noen behandlingsprinsipper som har blitt vektlagt hos pasienter med koronavirus som har behov for respiratorbehandling.
Målet med behandlingen er å sikre adekvat oksygenering og ventilasjon, uten at pasienten tar skade av behandlingen.
Oksygenbehandling
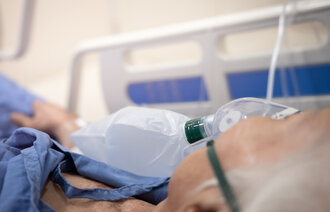
Hypoksemi er en av hovedutfordringene hos pasienter med komplikasjoner ved covid-19-viruset. Ved å øke oksygenfraksjonen i inspirasjonsluften bedres muligheten for å opprettholde tilfredsstillende oksygennivå i blodbanen og vevet.
Oksygentilførselen titreres til oksygenmetningen er 90–94 prosent (16). Unormale vitale målinger som respirasjonsfrekvens over 30, SpO2 under 90 prosent (med tilført oksygen) og dyspné tyder på at pasienten har behov for mer støtte.
Bakgrunnen for valg av måte å administrere oksygen på kommer blant annet an på alvorlighetsgraden av respirasjonssvikt og en total vurdering av pasienten. På nese- eller brillekateter kan pasienten få opptil 5 liter oksygen per minutt (l/min), tilsvarende en oksygenkonsentrasjon på 25–40 prosent.
Neste steg er å administrere oksygen på maske, hvor pasienten får fra 6–10 l/min (35–50 prosent oksygen). Oksygenmaske med reservoar gjør det mulig å kunne gi opptil 95 prosent oksygen. En fare ved å gi pasienten mange liter med oksygen er at det kan tørke ut neseslimhinnene til pasienten (17).
High-flow nasaloksygenering (HFNO) brukes hyppig ved oksygeneringssvikt, da pasienten får tilført både oksygen og flow, og inspirasjonsluften er både fuktet og oppvarmet.
HFNO er regnet som en aerosolgenererende prosedyre (se forklaring lenger ned i teksten), noe man ønsker å bruke i minst mulig grad dersom pasienten ikke ligger på isolat med undertrykk. Flere steder prøver nå ut å administrere oksygen via HFNO-apparatet, men med lav flow (under 10 l/min).
På denne måten får pasienten fordelen med oppvarmet, fuktet luft og høy oksygenkonsentrasjon, samtidig som man unngår at høy flow bidrar til en mulig spredning av virus ut i rommet.
Ikke-invasiv overtrykksventilering, også kalt non-invasiv ventilasjon, NIV-behandling eller maskebehandling, regnes også som aerosolgenererende, og det diskuteres i hvor stor grad denne behandlingen skal brukes.
Ved moderat og alvorlig ARDS vil ikke NIV gi tilstrekkelig respirasjonsstøtte, men kan føre til en forsinket intubasjon og forverring av respirasjonssvikten. Det er derfor anbefalt at man har lav terskel for å intubere pasienter med covid-19 og ARDS (16).
Det kan være en utfordring i de tilfellene pasienten kommer inn med respirasjonssvikt og uavklart koronastatus, der man vanligvis ville ha administrert NIV.
Aerosolgenererende prosedyrer
Aerosolgenererende prosedyrer har blitt et hyppig brukt begrep på intensivavdelinger i forbindelse med koronapandemien. Disse prosedyrene kan potensielt bidra til å spre koronavirus gjennom dråper og i luft.
Intubasjon, ekstubasjon, bronkoskopi, bruk av åpent trakealsug og kortvarig frakopling av respiratorslanger er eksempler på slike prosedyrer. Forskning viser at bruk av videolaryngoskop og erfaren intubatør øker sjansen for en vellykket intubasjon på første forsøk (18).
I tillegg foreslås ulike varianter av skjerming for å unngå aerosoler ved intubasjon. Det dreier seg for eksempel om at intubasjon skjer under en gjennomsiktig plastduk eller -boks.
Intensivsykepleieren eller sykepleieren som assisterer, må ha inngående kunnskap om metoden for intubasjon, slik at prosedyren forløper mest mulig effektivt. Videre anbefales det at lukket sug er gjort klart på respiratorslangene, slik at man unngår unødvendig til- og frakopling av respiratorslanger (19).
Respiratorbehandling
Respiratorbehandling er en viktig del av den støttende behandlingen for pasienter med alvorlig respirasjonssvikt etter covid-19. I og med at viruset kan gi en ARDS-tilstand, følges tilsvarende anbefalinger. Her vektlegger man respiratorinnstillinger for å unngå ventilatorassosiert lungeskade.
Tidalvolumet skal holdes lavt (4–8 ml per kilo ideell kroppsvekt), og platåtrykket i lungene bør holdes under 30 mmH2O i løpet av respirasjonssyklusen. For å oppnå et tilfredsstillende minuttvolum kan det være nødvendig å øke respirasjonsfrekvensen.
Lavt tidalvolum kan føre til at man ikke får ventilert ut tilstrekkelig CO2, men høy pCO2 tillates (permissiv hyperkapni) så lenge pH holdes over en gitt nedre grense (ofte pH > 7,25).
Positivt endeekspiratorisk trykk (PEEP, Positive End-Expiratory Pressure) brukes for å åpne kollapsede alveoler og presse væske ut, slik at oksygeneringen bedres. Det anbefales å innstille en PEEP > 5 cmH20, og det kan være behov for å holde en høy PEEP > 10 cmH2O.
Fraksjon av oksygen i inspirasjonsluften (FiO2) justeres etter behov. Det er ønskelig å holde den under 0,6 for å unngå komplikasjoner av høy FiO2 (14, 16, 18).
Mageleie
Mageleie, på engelsk kalt prone ventilation, er anbefalt for pasienter med moderat og alvorlig ARDS som respiratorbehandles (20). Prosedyren krever mye ressurser og kompetent personell for å gjennomføres på en trygg måte (21).
Målet med prosedyren er å endre ventilasjons- og perfusjonsforholdet for å optimalisere muligheten for oksygenopptak og ventilasjon. I tillegg ønsker vi å mobilisere væske og sekret i lungene.
Pasienten bør ligge i mageleie i 12–16 timer for at det skal ha effekt, før vedkommende snus tilbake til ryggleie. Mageleie kan gjentas flere ganger.
Annen støttebehandling
Væskebalanse
Verdens helseorganisasjon anbefaler å være restriktiv ved administrering av væske til pasienter med alvorlig respirasjonssvikt og koronavirus (16). Studier har vist at liberal væskebehandling til pasienter med ARDS har gitt flere respiratordøgn, lengre opphold på intensivavdeling og høyere mortalitet (18).
Et væskeoverskudd hos disse pasientene kan forverre oksygeneringen på grunn av økte ødemer i lungeslimhinnene.
Et væskeoverskudd hos disse pasientene kan forverre oksygeneringen på grunn av økte ødemer i lungeslimhinnene. Intensivsykepleieren eller sykepleieren må være bevisst på å administrere infusjonsvæsker og medikamentvæsker. Det er vanlig å ha et mål om at pasienten ikke skal bli overvæsket.
Antivirale midler
Det finnes ingen antivirale midler som er godkjent for å behandle en covid-19-virusinfeksjon (1). Det er startet massiv forskning både på antivirale midler og en vaksine som kan virke mot covid-19.
Norge deltar i forskningen og skal undersøke effekten av malariamiddelet hydroksyklorokin eller plaquenil og ebolalegemiddelet Remdesivir på koronaviruset (22). Noen av pasientene har en mistenkt eller påvist bakteriell infeksjon i tillegg, som de får antibiotika for.
ECMO
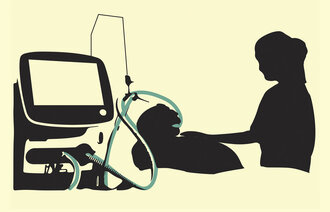
I noen tilfeller der hypoksemien vedvarer til tross for optimal behandling, er venovenøs ECMO-behandling (Extracorporeal Membrane Oxygenation, ekstrakorporal membranoksygenering) et alternativ.
Denne behandlingen tilbys kun på få intensivavdelinger i Norge og er en begrenset ressurs, slik at den kun kan tilbys utvalgte pasienter (18). Videre forskning vil kunne si mer om anbefalinger for ECMO-behandling til pasienter med covid-19.
Konklusjon
Covid-19 gir alvorlige komplikasjoner hos noen av de rammede. De utvikler pneumoni og respirasjonssvikt, som hos noen fører til ARDS med høy mortalitet. Intensivsykepleierne må overvåke pasienten for tidlig å kunne oppdage forverret tilstand, sette i verk tiltak, diskutere og administrere behandling.
Behandlingsteamet må ha kunnskap om respirasjonssvikt generelt, men også dra nytte av erfaringer og ny kunnskap om spesielle utfordringer hos pasienter med covid-19.
Covid-19 har spredd seg raskt over store deler av verden. Det er fremdeles mye vi ikke vet om best mulig behandling av pasienter som blir kritisk syke, men det publiseres stadig ny forskning på området.
Vi venter på at forskning av høy kvalitet skal legge grunnlaget for behandlingsretningslinjer. På den måten vil pasienter med covid-19 få en best mulig behandling og unngå kritisk sykdom og for tidlig død.
Referanser
1. McIntosh K. Coronavirus disease 2019 (COVID-19): Epidemiology, virology, clinical features, diagnosis, and prevention. UpToDate. April 2020. Tilgjengelig fra: https://www.uptodate.com/contents/coronavirus-disease-2019-covid-19-epidemiology-virology-clinical-features-diagnosis-and-prevention (nedlastet 27.04.2020).
2. Scelsi S. First experienses and impressions from the Italian Critical Area Nurses on what we learn from the first days of the COVID-19 epidemic. ANIARTI. The European Federation of Critical Care Nusing Associations. 2020. Tilgjengelig fra: https://www.efccna.org/news/451-aniarti-and-covid-19-epidemic (nedlastet 07.04.2020).
3. Wu Z, McGoogan JM. Characteristics of and important lessons from the coronavirus disease 2019 (COVID-19) outbreak in China: summary of a report of 72 314 cases from the Chinese Center for Disease Control and Prevention. JAMA. 2020;323(13):1239–42. DOI: 10.1001/jama.2020.2648
4. Centres for Disease Control and Prevention. Interim clinical guidance for management of patients with confirmed coronavirus disease (COVID-19). CDC. 2020. TIlgjengelig fra: https://www.cdc.gov/coronavirus/2019-ncov/hcp/clinical-guidance-management-patients.html (nedlastet 07.04.2020).
5. Phua J, Weng L, Ling L, Egi M, Lim C-M, Divatia JV, et al. Intensive care management of coronavirus disease 2019 (COVID-19): challenges and recommendations. The Lancet Respiratory Medicine. 2020.
6. ICNARC. ICNARC report on COVID-19 in critical care 04 April 2020. London: Intensive Care National Audit & Research Centre; 2020.
7. Helse Sør-Øst. Antall innlagte pasienter med covid-19. Helse Sør-Øst; 2020. Tilgjengelig fra: https://www.helse-sorost.no/beredskap-korona#antall-innlagte-pasienter-med-covid-19 (nedlastet 07.04.2020).
8. File TM. Epidemiology, pathogenesis, and microbiology of community-acquired pneumonia in adults. UpToDate. Oktober 2019. Tilgjengelig fra: https://www.uptodate.com/contents/epidemiology-pathogenesis-and-microbiology-of-community-acquired-pneumonia-in-adults?search=Epidemiology,%20pathogenesis,%20and%20microbiology%20of%20community-acquired%20pneumonia%20in%20adults.&source=search_result&selectedTitle=1~150&usage_type=default&display_rank=1 (nedlastet 28.03.2020).
9. Brurberg K, Fretheim A. Covid-19: sammenheng mellom alder, komorbiditet og sykdomsalvorlighet – en hurtigoversikt. Oslo: Folkehelseinstituttet; 2020.
10. Lai C-C, Shih T-P, Ko W-C, Tang H-J, Hsueh P-R. Severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2) and coronavirus disease-2019 (COVID-19): the epidemic and the challenges. International Journal of Antimicrobial Agents. 2020;55(3):105924.
11. The ARDS Definition Task Force, Ranieri VM, Rubenfeld GD, Thompson BT, Ferguson ND, Caldwell E, et al. Acute respiratory distress syndrome: the Berlin Definition. Jama. 2012;307(23):2526–33.
12. Siegel MD. Acute respiratory distress syndrome: epidemiology, pathophysiology, pathology, and etiology in adults. UpToDate. Mars 2019. Tilgjengelig fra: https://www.uptodate.com/contents/acute-respiratory-distress-syndrome-epidemiology-pathophysiology-pathology-and-etiology-in-adults?search=Acute%20respiratory%20distress%20syndrome:%20epidemiology,%20pathophysiology,%20pathology,%20and%20etiology%20in%20adults&source=search_result&selectedTitle=1~150&usage_type=default&display_rank=1 (nedlastet 28.03.2020).
13. Beachey W. Respiratory care anatomy and physiology: foundations for clinical practice. 4. utg. St. Louis: Elsevier; 2018.
14. Griffiths MJD, McAuley DF, Perkins GD, Barrett N, Blackwood B, Boyle A, et al. Guidelines on the management of acute respiratory distress syndrome. BMJ Open Respiratory Research. 2019;6(1):e000420.
15. Baadstø A. Respirasjon – observasjoner. Norsk elektronisk legehåndbok. Norsk Helseinformatikk; 2018.
16. Verdens helseorganisasjon (WHO). Clinical management of severe acute respiratory infection when novel coronavirus (2019-nCoV) infection is suspected 2020. Interim guidance V1.2. Genéve: WHO; 2020.
17. Nagler J. Continuous oxygen delivery systems for the acute care of infants, children, and adults. UpToDate. Juli 2019. Tilgjengelig fra: https://www.uptodate.com/contents/continuous-oxygen-delivery-systems-for-the-acute-care-of-infants-children-and-adults?search=Continuous%20oxygen%20delivery%20systems%20for%20the%20acute%20care%20of%20infants,%20children,%20and%20adults&source=search_result&selectedTitle=1~150&usage_type=default&display_rank=1 (nedlastet 06.04.2020).
18. Alhazzani W, Møller MH, Arabi YM, Loeb M, Gong MN, Fan E, et al. Surviving Sepsis Campaign: guidelines on the management of critically ill adults with coronavirus disease 2019 (COVID-19). Journals Intensive Care Medicine. 2020.
19. Folkehelseinstituttet. Koronavirus – fakta, råd og tiltak. Tiltak i spesialisthelsetjenesten. Oslo: Folkehelseinstituttet; 2020.
20. Malhotra A, Kacmarek R. Prone ventilation for adult patients with acute respiratory distress syndrome. UpToDate. September 2019. Tilgjengelig fra: https://www.uptodate.com/contents/prone-ventilation-for-adult-patients-with-acute-respiratory-distress-syndrome?search=Prone%20ventilation%20for%20adult%20patients%20with%20acute%20respiratory%20distress%20syndrome.&source=search_result&selectedTitle=1~150&usage_type=default&display_rank=1 (nedlastet 28.03.2020).
21. Nilsen HM, Rosnes M, Leonardsen A-C. Pasienter med ARDS i mageleie. Sykepleien. 2017;2017;105(62644):(e-62644). DOI: 10.4220/Sykepleiens.2017.62644
22. Tømmerbakke SG. Den globale Covid-19-studien skal ledes fra Norge. Dagens Medisin. 27.03.2020. Tilgjengelig fra: https://www.dagensmedisin.no/artikler/2020/03/27/global-covid-19-studie-starter-i-norge/ (nedlastet 16.04.2020).



































































































































































































































































































































0 Kommentarer