Fillerbehandling kan føre til synstap
Synstap er en sjelden komplikasjon av fillerbehandling, men har en dårlig prognose. Det er avgjørende å forebygge med godt innarbeidede prosedyrer og samarbeid med fagpersonell.
Kosmetisk bruk av fillere har blitt mer populært både i Norge og resten av verden. Behandling med fillere er nå en av de mest brukte kosmetiske prosedyrene. Det finnes en rekke negative bivirkninger, og den mest fryktede er synstap. Hyaluronsyre er den mest brukte hovedbestanddelen ved fillerbehandling til kosmetisk bruk. Hyaluronsyre er ikke et legemiddel, og det kreves derfor ingen utdannelse fra dem som setter filleren. Denne artikkelen handler om i hvilken grad fillerbehandling i ansiktet kan være skadelig for synet, og hvordan slik skade kan forebygges og behandles.
Kosmetisk bruk av bløtvevsfillere har de senere årene hatt sterkt økende popularitet både i Norge og resten av verden. Fillere er nå en av de mest brukte kosmetiske prosedyrene.
I USA har man sett en økning på cirka 300 prosent i bruk av fillerbehandling fra 2000–2017 (1). I Norge finnes ikke sikre tall på økning av fillerbehandling, men Aleris Helse, som er en stor aktør i markedet, anslår at behandling med botulinumtoksid og fillere øker med 8–12 prosent per år i deres klinikk (2).
Fillerbehandlingens økende popularitet kan forklares med rask behandlingseffekt, lav pris sammenliknet med kosmetisk kirurgi og få alvorlige bivirkninger.
Komplikasjoner kan gi synstap
De mest fryktede komplikasjonene ved fillerbehandling i ansiktet er hjerneslag og synstap. Selv om disse komplikasjonene er svært sjeldne, må de ikke undervurderes, da de er meget alvorlige komplikasjoner av en behandling som mange betrakter som unødvendig og uten medisinsk nytteverdi.
Det er beskrevet 146 tilfeller i verden av komplett eller delvis synstap som komplikasjon av fillerbehandling (3). Det er imidlertid grunn til å tro at omfanget av alvorlige bivirkninger er underestimert.
Bruk av fillere i kosmetisk hudbehandling er i mange land ikke definert som en medisinsk behandling, da den mest brukte substansen i fillerprodukter, hyaluronsyre, ikke er definert som et legemiddel.
Komplikasjoner relatert til bruk av fillerprodukter fanges derfor ikke nødvendigvis opp av relevante helsemyndigheter. Det er annerledes med alvorlige komplikasjoner relatert til bruk av registrerte legemidler, som utløser meldeplikt til nasjonale legemiddelverk.
En uventet oppstått komplikasjon må identifiseres og håndteres korrekt, noe som best antas å kunne gjennomføres av en behandler med relevant utdanning.
Hvem kan utføre fillerbehandling?
Relevant utdannelse for å utføre fillerbehandling er at man i utgangspunktet er helsepersonell, lege eller sykepleier. Sykepleiere kan videreutdanne seg som kosmetisk sykepleier (Senzie Akademiet), eller de kan gjennomføre relevante kurs (Amabilis Academy) eller ta kurs hos leverandører av fillere (Galderma, Teoxane, Juvéderm).
Dessverre er det slik at alle kan utføre fillerbehandling, også useriøse aktører.
Dessverre er det slik at alle kan utføre fillerbehandling, også useriøse aktører. Hyaluronsyre er regulert av Mattilsynet og regnes ikke som et legemiddel. Det betyr altså at hvem som helst kan bestille fillere fra internett eller useriøse aktører, og injisere dem.
Hva inneholder fillere?
Hyaluronsyre er den mest brukte hovedbestanddelen ved fillerbehandling til kosmetisk bruk. Hyaluronsyrefillere utgjør nær 80 prosent av alle dermale fillerprodukter (1). Hyaluronsyre er et glukosaminoglukan (GAG), som er en naturlig del av hudens ekstracellulære matriks i tillegg til at den finnes i flere typer bindevev, i øyets glasslegeme og i leddenes synovialvæske.
Det faktumet at hyaluronsyre er generelt godt tolerert av kroppen, og at den lar seg reversere med hyaluronidase, et enzym som spalter proteinet i hyaluronsyren og dermed løser den opp, bidrar til dens økende popularitet blant kosmetiske behandlere (4).
Komplikasjoner kan gi synstap
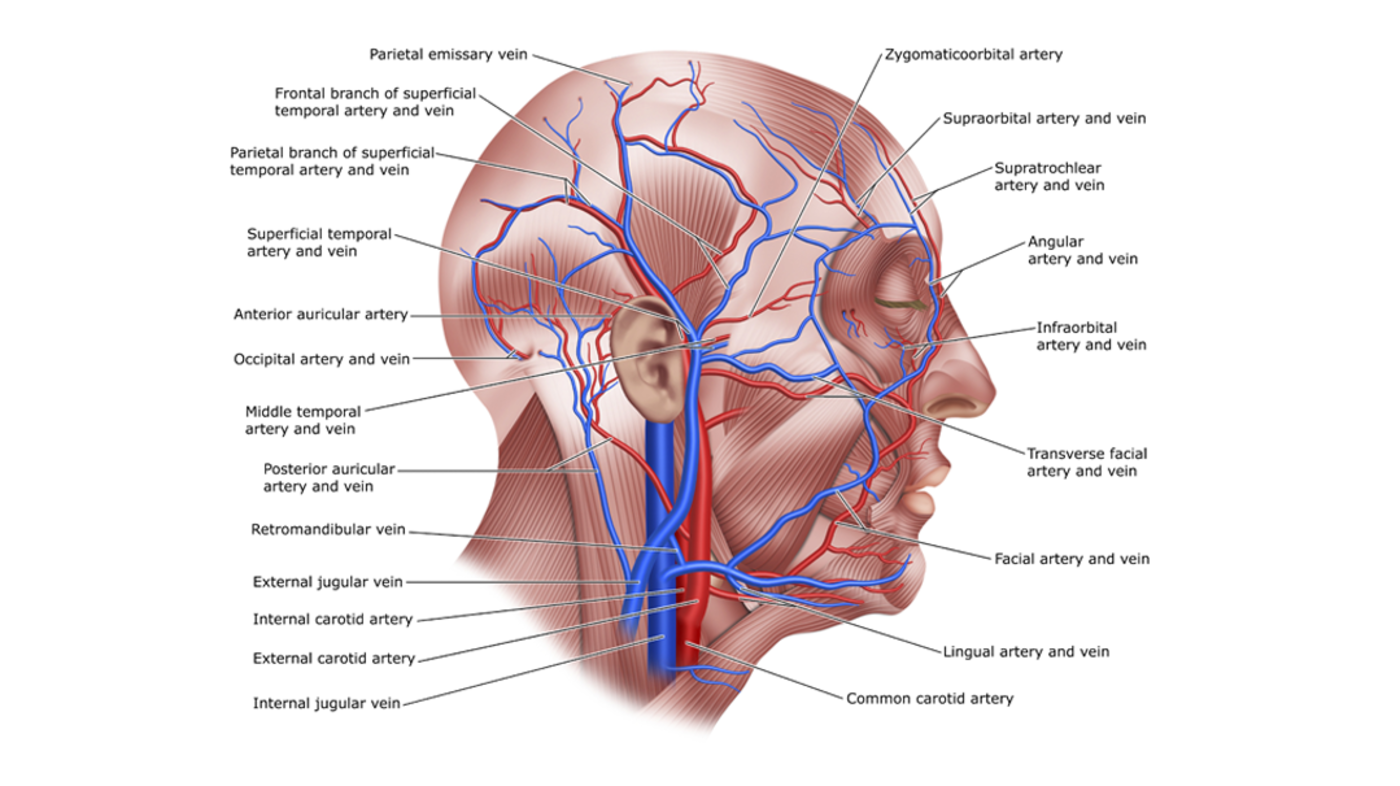
Synstap som komplikasjon til fillerbehandling skyldes retrograd injeksjon av fillersubstansen gjennom en av de arteriene som forgrenes fra arteria ophthalmica (øyepulsåren), slik at fillersubstansen beveger seg mot blodstrømmen og kan okkludere, altså tette igjen en arterie. Arteriene dette gjelder, er i hovedsak arteria supratrochlearis, arteria supraorbitalis, arteria angularis og arteria nasalis dorsalis (3).
Når sirkulasjonen i netthinnens sentralarterie opphører, kan synsskade oppstå.
Den vaskulære anatomien i ansiktet er imidlertid preget av et betydelig antall anastomoser, noe som i prinsippet gjør at enhver intraarteriell injeksjon i ansiktet kan ha potensial for å gi retrograd emboli av injektatet til arteria ophthalmica. Når sirkulasjonen i netthinnens sentralarterie opphører, kan synsskade oppstå.
Sentralarterien (arteria retinalis centralis) er en endegren av arteria ophthalmica. Når fillermaterialet injiseres i en av de tilførende arteriene og gir en retrograd emboli til arteria ophthalmica, er en mulig skademekanisme at fillermaterialet herfra emboliserer antegrad inn i netthinnens sentralarterie når trykket fra sprøyten opphører, og dermed medfører synstap (5).
Injeksjonsstedene med høyest risiko for synskomplikasjoner er glabella (det hårløse området mellom øyenbrynene), neseregionen, nasolabialfolden (området som løper fra hver side av nesen ned mot munnens hjørner) og i pannen (3, 6).
For å kunne gi emboli til arteria ophthalmica må injektatet forflytte seg mot blodstrømmen, noe som nødvendiggjør et injeksjonstrykk som sannsynligvis må overgå pasientens systoliske blodtrykk (7).
I tillegg må et stort nok volum injiseres til at det kan nå frem til området hvor det gjør skade. I en kadaverstudie har man målt lengden av for eksempel arteria supratrochlearis fra like over øyet til forgreningen i arteria ophthalmica til om lag 5 cm (8).
Gjennomsnittlig diameter ble målt til 1,1 mm og det innvendige volumet i arterien beregnet til 0,05 ml. Det er dermed relativt små injeksjonsvolumer som er tilstrekkelige til å overgå arteriens volum. Man har i samme studie funnet at behandlerens injeksjonstrykk typisk overgår pasientens systoliske blodtrykk, noe som dermed muliggjør retrograd embolisering av injektatet.
Det finnes få studier på temaet
Vi gjennomførte søk etter relevante forskningsartikler i Pubmed med søkeordene filler induced blindness, dermal filler complications, cosmetic filler complications og central retinal artery occlusion.
Fire artikler ble inkludert og brukt som hovedkilder basert på relevansen for problemstillingen og publiseringsåret (2015–2019). Ytterligere 13 artikler ble benyttet som tilleggskilder. Vi benyttet relevante lærebøker til generell orientering på fagområdet.
Det fantes ingen forskning som randomiserte, kontrollerte studier på mennesker med denne problemstillingen, noe som trolig skyldes at slike studier ville være etisk svært vanskelige å gjennomføre. Litteraturen på dette feltet er derfor preget av laboratoriestudier, kadaverstudier, dyreforsøk, ekspertkommentarer og oppsummeringer av de ovennevnte.
Forebyggende tiltak kan redusere risikoen
Som behandler kan man trolig aldri helt unngå risikoen for synstap, men forebyggende tiltak bør implementeres hos hver enkelt behandler som tilbyr fillerbehandling. Det er viktig å merke seg at behandling av synstap etter fillerbehandling vanligvis er mislykket (9), noe som tilsier at forebygging er desto viktigere.
Injeksjonstrykk
For å produsere en retrograd emboli av fillermateriale i en arterie må substansen injiseres med et visst trykk. Hvor høyt dette trykket må være, er kontroversielt. En studie som undersøkte injeksjon av kortison, fant at et trykk høyere enn det diastoliske blodtrykket kunne være tilstrekkelig til å skape en okklusjon (10).
Hyaluronsyre har imidlertid høyere viskositet enn kortison. Væskedynamiske undersøkelser viser at hyaluronsyre får lavere viskositet med økende injeksjonshastighet (11).
Motstanden fra hyaluronsyreinjektatet og dermed injeksjonstrykket er derfor høyest i begynnelsen av injeksjonen. I laboratorieforsøk er det vist at injeksjonstrykket som må til for å overvinne hyaluronsyrens viskositet og skape flow, overstiger det systoliske blodtrykket og er tilstrekkelig til å danne retrograd emboli (7, 8).
Flere forfattere vektlegger dette aspektet og anbefaler at man tilstreber en injeksjonsteknikk med minst mulig trykk, små volumer og lav injeksjonshastighet (4).
Aspirasjon
Vanlig injeksjonsteknikk innebærer aspirasjon før injeksjonen settes. Ideelt sett burde aspirasjon gi økt sikkerhet ved fillerbehandling, men det er ikke vitenskapelig underbygget at aspirasjon eliminerer risikoen (12).
Carruthers og medarbeidere anbefaler likevel aspirasjon på generelt grunnlag, men de medgir at det er kontroversielt (4).
Injeksjonsteknikk
En injeksjonsteknikk som minimerer sjansen for bolusinjeksjoner, er avgjørende for å redusere komplikasjonsrisikoen. Ved å bevege sprøytespissen under injeksjon unngår man at for store volumer blir injisert på samme sted (bolus), noe som er spesielt viktig der spissen står intravasalt. Små volumer bør tilstrebes. Noen anbefaler et injeksjonsvolum på maksimalt 0,1 ml i samme lokalisasjon (4, 13).
Dog viser Cho og medarbeidere at arterievolumet i arteria supratrochlearis kan være så lite som 0,05 ml, så det er usikkert om 0,1 ml er et hensiktsmessig mål for maksimalt injeksjonsvolum (8). Tynne nåler er å foretrekke fremfor større for å unngå at injeksjonen gjøres for raskt.
Nål eller butt kanyle?
Noen anbefaler å bruke butte kanyler for ytterligere å redusere sannsynligheten for intravasal injeksjon, altså å sette injeksjonen inn i en blodåre (14).
Dersom kanylene er tynne nok, har man i laboratoriestudier funnet at også slike kanyler kan penetrere karveggen i ansiktsarterier. Butte kanyler som er 22G eller tynnere, har vist å kunne penetrere ansiktsarterier med liten injeksjonskraft (15).
De tynneste butte kanylene (27G) har ikke vist seg å være tryggere enn konvensjonelle nåler av tilsvarende tykkelse (16). Bruk av butte kanyler er derfor ingen garanti mot intravasal injeksjon og bør benyttes med samme grad av forsiktighet som konvensjonelle nåler.
Kan synstap behandles?
Når synstap oppstår som komplikasjon av fillerbehandling, er tidsaspektet avgjørende. I litteraturen er det imidlertid stor variasjon i hva som betraktes som den kritiske grensen for hvor lenge netthinnen kan overleve uten blodsirkulasjon. I flere kilder oppgis 90–240 minutter som netthinnens kritiske grense (17, 18).
Når synstap oppstår som komplikasjon av fillerbehandling, er tidsaspektet avgjørende.
Dette er forskning som i hovedsak baserer seg på eksperimentelle dyrestudier. Andre studier hevder at den kritiske grensen kan være så kort som 12–15 minutter (19), noe som kan forklare at det er sjeldent at synet gjenvinnes etter fillerindusert blindhet.
Rask diagnose er viktig
Det første trinnet i vurderingen av hvorvidt hyaluronidasebehandling er indisert, er å bekrefte diagnosen. Ved mistanke om synstap i forbindelse med fillerbehandling bør man uten forsinkelse teste nærsynet. Slik testing kan for eksempel gjøres med synstavle for 30–50 cm avstand.
Ett øye testes av gangen. Dersom synstavle ikke er tilgjengelig, kan du veksle mellom å holde en til tre fingre opp foran pasienten og be vedkommende angi hvor mange fingre du holder oppe, eller du kan be dem lese en avis eller et blad. Har pasienten problemer med å angi hvor mange fingre du holder oppe, eller lese det som står i bladet eller avisen, kan det bekrefte mistanke om en mulig okklusjon på arterien.
De fleste kosmetiske behandlere har lite eller ingen erfaring med å behandle slike komplikasjoner. Det anbefales derfor sterkt at man på forhånd har opprettet et samarbeid med en øyelege. Også den aktuelle øyelegen må være kjent med denne typen sjeldne komplikasjoner og være forberedt på å håndtere situasjonen.
Det er ikke gitt at hyaluronidase finnes lett tilgjengelig i en øyelegepraksis. Behandleren bør derfor selv sørge for å ha dette preparatet tilgjengelig til enhver tid, slik at det kan følge pasienten ved behov for videre transport til sykehus.
Prosedyre for håndtering av synstap må utarbeides
For å unngå unødvendig tap av tid bør det utarbeides en egen prosedyre for håndtering av synstap ved fillerbehandling. Denne prosedyren må være lett tilgjengelig og kjent for alle behandlerne på behandlingsstedet.
Prosedyren må som et minimum inneholde kontaktinformasjon til aktuell øyelege, akutte behandlingstiltak frem til øyelegekonsultasjon og informasjon om hvor hyaluronidase er oppbevart. Prosedyren bør kontrolleres jevnlig for å sikre at kontaktinformasjon er oppdatert, at medikamentene er klare til bruk og ikke utgått på dato, og at nok hyaluronidase er tilgjengelig.
Hyaluronidase må injiseres
Det finnes i dag ingen internasjonal konsensus eller vitenskapelig godt dokumentert prosedyre for å behandle fillerindusert synstap, selv om enkelte land har utarbeidet nasjonale prosedyrer (20).
Det finnes mange forskjellige foreslåtte strategier, med stor variasjon i anbefalte tiltak. Det som er felles for alle strategiene, er ønsket om å unngå forsinkelse i behandlingen. Beleznay og medarbeidere anbefaler i sin oversiktsartikkel (3) at man så snart som mulig etter bekreftet synstap injiserer hyaluronidase – gitt at fillermaterialet var hyaluronsyre – i området hvor filleren ble brukt, og langs forløpet av ansiktsarteriene.
I tillegg må øyelege kontaktes uten forsinkelse. En lege kan vurdere å forsøke injeksjon direkte i de aktuelle arteriene, men dette er ikke uventet svært utfordrende, da disse årene er små og vanskelige å treffe.
Retrobulbær injeksjon eller peribulbær injeksjon, altså henholdsvis bak eller langs øyeeplet, er også beskrevet av flere forfattere som en mer lovende teknikk for å komme nærmere området hvor karokklusjonen har oppstått (5).
Det er ikke praktisk mulig å injisere direkte i et blodkar som ligger langs eller bak øyeeplet, men det hevdes at hyaluronidase også vil kunne ha effekt om den settes nært det okkluderte karet (21).
Uansett teknikk er det kun et fåtall beskrevne tilfeller der synstapet ble reversert med hell.
Med tanke på det svært begrensede tidsvinduet man har tilgjengelig dersom en slik komplikasjon oppstår, foreslår enkelte høyvolum hyaluronidaseinjeksjon satt retrobulbært av lege som en praktisk tilnærming (5). Denne strategien er dog ikke validert gjennom forskning.
Uansett teknikk er det kun et fåtall beskrevne tilfeller der synstapet ble reversert med hell. Likevel skylder man pasienten et helhjertet forsøk på å gjøre sitt ytterste for å redde synet dersom en slik sjelden og alvorlig komplikasjon oppstår.
Det er også juridiske aspekter som må tas hensyn til. Det er liten tvil om at man står sterkere i en erstatningssak dersom en god prosedyre var utarbeidet på forhånd og ble fulgt samvittighetsfullt.
Andre behandlingstiltak som kan hjelpe
Min erfaring er at tiltak som kan gjøres akutt inntil pasienten kan tilses av øyelege, er lokal timololbehandling (øyedråper), pusting i pose, øyemassasje og inntak av acetylsalisylsyre eller acetazolamid. Timolol er medisiner som normalt brukes mot grønn stær og virker ved å senke øyetrykket gjennom redusert produksjon av eller økt drenasje av kammervæske.
Redusert øyetrykk øker i sin tur sirkulasjonen i netthinnen. Når pasienten puster i en pose, øker CO₂-nivået i blodet. Det medfører vasodilatasjon i netthinnens arterier, som kan øke muligheten for at blodet kan passere okklusjonen.
Enkelte hevder at øyemassasje kan flytte en emboli mer perifert (22). Slik flytting gjøres ved at man presser øyeeplet noen millimeter ned to til tre ganger per sekund, mens pasienten har øynene lukket. Øyemassasje hevdes å kunne medføre at øyetrykket veksler fra høyt til lavt, som ved høyt trykk medfører vasodilatasjon, og ved lavt trykk økt gjennomstrømning, i sum en slags pumpeeffekt.
Acetylsalisylsyre reduserer risikoen for sekundær trombose i det okkluderte karet. Acetazolamidtabletter reduserer øyetrykket og bidrar dermed til økt sirkulasjon i netthinnen (23). Disse tiltakene skal ikke forsinke pasienten i å komme til behandling hos øyelege eller på sykehus, men gjennomføres umiddelbart og gjerne under transport.
Konklusjon og implikasjoner for praksis
Synstap i forbindelse med fillerbehandling er en sjelden, men svært alvorlig komplikasjon. Dessverre ser det også ut til at denne komplikasjonen øker i forekomst, proporsjonalt med fillerbehandlingens tiltakende popularitet. Dersom denne komplikasjonen oppstår, er skaden på netthinnen oftest irreversibel, til tross for en rekke mulige akutte behandlingstiltak.
Forebygging er derfor desto viktigere. For å kunne forebygge denne og andre alvorlige komplikasjoner til fillerbehandling er trolig fagkompetanse den viktigste enkeltfaktoren. God kjennskap til ansiktets vaskulære anatomi og injeksjonsteknikk er viktig for å redusere risikoen for komplikasjoner.
Man må ha god kjennskap til hvordan alvorlige komplikasjoner diagnostiseres, og ikke minst til hva man skal gjøre hvis de mot formodning skulle oppstå.
Korrekt håndtering av sjeldne komplikasjoner kommer ikke nødvendigvis med erfaring, da få behandlere vil oppleve denne typen komplikasjoner. Dette faktumet forsterker betydningen av utdanning og kompetanse, noe som er et paradoks: Det er fortsatt ikke krav om formell kompetanse for personell som tilbyr behandling med hyaluronsyrefillere.
Erkjennelsen av at det er en risiko for sjeldne bivirkninger forsterker også viktigheten av å unngå å jobbe i et faglig vakuum og knytte til seg annet fagpersonell, i dette tilfellet øyeleger og andre erfarne kolleger. Selv om sjeldne bivirkninger kan forebygges, vil risikoen aldri kunne elimineres.
Synstap som komplikasjon er både alvorlig, sjeldent og har en viktig tidsfaktor. Godt innarbeidede prosedyrer og samarbeid med riktig fagpersonell er da desto mer avgjørende for at pasienten skal kunne få den beste sjansen til å få reversert en komplikasjon som fra før har statistisk dårlig prognose.
Ideelt sett burde et felles fagmiljø søke konsensus om krav og retningslinjer for personell som gjennomfører kosmetisk fillerbehandling. Slik konsensus ville tjent interessene til pasientene, myndighetene og de seriøse aktørene i bransjen.
Vi er ikke der i dag, men med tanke på den siste tidens utvikling med forsterkede krav til aktører som driver med botulinumtoksinbehandling, er det ikke uventet om også fillerbehandling vil gjennomgå samme utvikling.
Referanser
1. American Society of Plastic Surgeons. 2017 Plastic surgery statistics report. American Society of Plastic Surgeons; 2018. Tilgengelig fra: https://www.plasticsurgery.org/documents/News/Statistics/2017/plastic-surgery-statistics-full-report-2017.pdf (nedlastet 26.02.2021).
2. Elvsborg Ø. Injeksjoner og botox er blitt mer som å gå til frisøren. Dagens Næringsliv. 01.01.2016. Tilgjengelig fra: https://www.dn.no/livsstil/monica-belluci/george-clooney/jarl-bunas/-injeksjoner-og-botox-er-blitt-mer-som-a-ga-til-frisoren/1-1-5543437 (nedlastet 26.03.2021).
3. Beleznay K, Carruthers J, Humphrey S, Carruthers A, Jones D. Update on avoiding and treating blindness from fillers: a recent review of the world literature. Aesthet Surg J. 2019;39(6):662–74.
4. Carruthers J, Carruthers A, red. Soft tissue augmentation. 4. utg. Elsevier Saunders; 2018.
5. Carruthers J, Fagien S, Rohrich R, Weinkle S, Carruthers A. Blindness caused by cosmetic filler injection: a review of cause and therapy. Plast Reconstr Surg. 2014;134(6):1197–201.
6. De Lacerda D. Prevention and management of iatrogenic blindness associated with aesthetical filler injections. Dermatol Ther. 2018;31(6):e12722.
7. Li X, Du L, Lu JJ. A novel hypothesis of visual loss secondary to cosmetic facial filler injection. Ann Plast Surg. 2015;75(3):258–60.
8. Cho KH, Pozza ED, Toth G, Gharb BB, Zins J. Pathophysiology study of filler-induced blindness. Aesthet Surg J. 2019;39(1):96–106.
9. Lazzeri D, Agostini T, Figus M, Nardi M, Pantaloni M, Lazzeri S. Blindness following cosmetic injections of the face. Plast Reconstr Surg. 2012;129(4):995–1012.
10. Paul S, Hoey MF, Egbert JE. pressure measurements during injection of corticosteroids: in vivo studies. Med Biol Eng Comput. 1999;37(5):645–51.
11. Cowman M, Schmidt T, Raghavan P, Stecco A. Viscoelastic properties of hyaluronan in physiological conditions. F1000Res. 2015;4:622.
12. Carey W, Weinkle S. Retraction of the plunger on a syringe of hyaluronic acid before injection: Are we safe? Dermatol Surg. 2015;41(1):340–6.
13. Cohen JL. Understanding, avoiding, and managing dermal filler complications. Dermatol Surg. 2008;34(Sl):92–9.
14. Glaich AS, Cohen JL, Goldberg LH. Injection necrosis of the glabella: protocol for prevention and treatment after use of dermal fillers. Dermatol Surg. 2006;32(2):276–81.
15. Ugradar S, Hoenig J. Measurement of the force required by blunt-tipped microcannulas to perforate the facial artery. Ophthalmic Plast Reconstr Surg. 2019;35(5):444–6.
16. Pavicic T, Webb K, Frank K, Gotkin R. Arterial wall penetration forces in needles versus cannulas. Plast Reconstr Surg. 2019;143(3):504–12.
17. Hayreh SS, Kolder HE, Weingeist TA. Central retinal artery occlusion and retinal tolerance time. Ophthalmology. 1980;87(1):75–8.
18. Varma DD, Cugati S, Lee AW, Chen CS. A review of central retinal artery occlusion: clinical presentation and management. Eye. 2013;27(6):688–97.
19. Tobalem S, Schutz J, Chronopoulos A. Central retinal artery occlusion – rethinking retinal survival time. BMC Ophthalmol. 2018;18(1):101.
20. Walker L, King M. This month’s guideline: visual loss secondary to cosmetic filler injection. J Clin Aesthet Dermatol. 2018;11(5):E53–5.
21. De Lorenzi C. Complications of injectable fillers, part I. Aesthet Surg J. 2013;33(4):561–75.
22. Szantyr A, Orski M, Marchewka I. Ocular complications following autologous fat injections into facial area: case report of a recovery from visual loss after ophthalmic artery occlusion and a review of the literature. Aesthetic Plast Surg. 2017;41(3):580–4.
23. Loh KTD, Chua JJ. Prevention and management of vision loss relating to facial filler injections. Singapore Med J. 2016;57(8):438–43.






















0 Kommentarer