Implantert hjertestarter kan gi fantomsjokk

Fantomsjokk kan være en psykisk belastning for personer med implantert hjertestarter. Sykepleiere kan trolig bidra til å redusere plagene.
Stadig flere pasienter får implantert hjertestarter (ICD) for å forhindre plutselig død ved alvorlig, rask arytmi. Selv om ICD-behandling generelt er godt akseptert, opplever en del pasienter psykososiale konsekvenser. Noen pasienter rapporterer fantomsjokk, definert som følelsen av ICD-innslag som ikke bekreftes ved kontroll av enheten. Det er fremdeles uklart om fantomsjokk kan forhindres gjennom intervensjon, men helsefremmende arbeid kan tenkes å redusere psykososiale konsekvenser.
Jon er ute og jobber i hagen da hjertet plutselig stopper. Uten forvarsel. En fremmed person starter gjenoppliving, og Jon kommer til seg selv. Han fraktes til sykehuset, hvor hjertet stopper igjen flere ganger. Han får raskt operert inn hjertestarter.
En stadig økende andel pasienter får innlagt implanterbar cardioverter defibrillator (ICD) for å forhindre plutselig død dersom alvorlig, rask hjerterytme oppstår. Plutselig hjertedød er en av de vanligste dødsårsakene i vestlige land, noe som har gjort identifisering og behandling av risikopasienter svært viktig (1).
Over tid har behandlingen vist seg å være effektiv for pasienter i risikogruppen, og i Norge stiger antallet med rundt 1000 nye implantasjoner hvert år (2, 3). I løpet av de siste 20 årene har de psykososiale konsekvensene ved det å leve med ICD fått stadig større oppmerksomhet, og konsekvensen for pasientens livskvalitet vektlegges nå i større grad (2, 4, 5). Dette resulterer i at oppfølging av psykososiale konsekvenser av ICD ble inkludert for første gang i de europeiske retningslinjene som en Klasse 1C-anbefaling i 2015 (6).
Behov for mer kunnskap
Fantomsjokk er et fenomen som første gang beskrives i en rapport fra 1992, hvor det settes i sammenheng med tilpasningsproblemer i forhold til det å leve med ICD. Et fantomsjokk defineres som et pasientrapportert ICD-sjokk som ikke bekreftes objektivt ved ICD-kontroll (7).
Et møte med Jon, som fortalte om sine fantomsjokk og de konsekvensene dette hadde for store deler av hans liv, fremmet behov for kunnskap om og innsikt i fenomenet. Det ble raskt tydelig at det ikke vektlegges, verken i aktuell faglitteratur eller i klinisk praksis. Det økende antallet pasienter med ICD medfører en stadig større andel med behov for hjelp på akuttmottak, sengeposter og poliklinikker over hele landet (8, 9).
I en tverrsnittsstudie konkluderes det med høyere mortalitet hos ICD-pasienter som har angst og depresjon, og understreker dermed alvorlighetsgraden ved psykososiale problemer hos disse pasientene (10). Stor uoverensstemmelse mellom konsekvenser for pasient og samfunnsøkonomi kontra omtale og oppmerksomhet i fagmiljøet dannet grunnlaget for denne artikkelen.
Hensikten med artikkelen er å undersøke om psykososiale konsekvenser av fantomsjokk kan reduseres, og besvares ved hjelp av følgende problemstilling: Hvordan redusere psykososiale konsekvenser av fantomsjokk hos pasienter med implantert hjertestarter (ICD)?
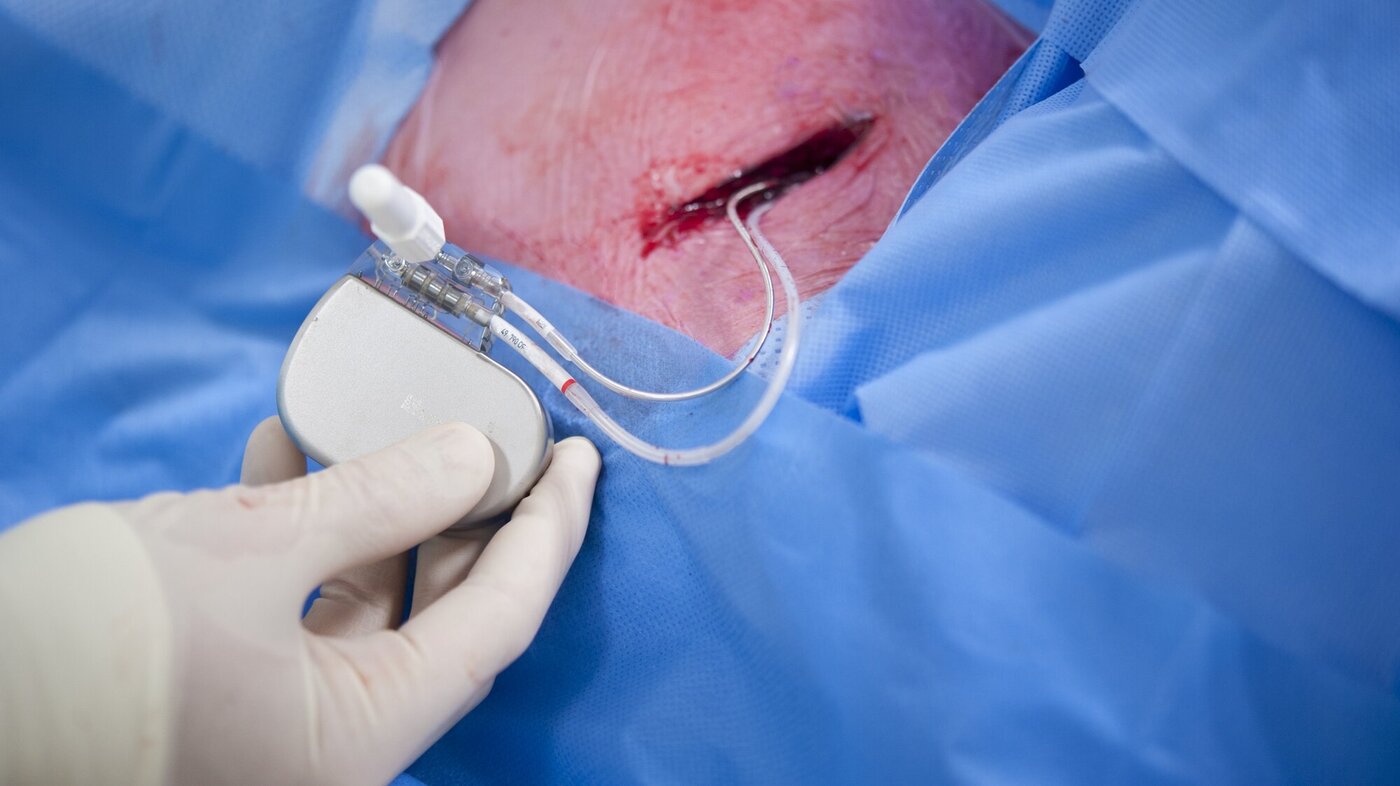
Hva gjør hjertestarteren?
En implanterbar cardioverter defibrillator (ICD) inneholder avanserte systemer for å oppdage, analysere og behandle rask arytmi. Arytmi kan når som helst oppstå og overraske pasienten med et rettmessig ICD-sjokk. Til tross for at det stadig gjøres nye fremskritt i programmeringen, er det i tillegg risiko for urettmessige sjokk (8).
ICD-pasientene er en stor, heterogen gruppe med uttalte forskjeller i sykdomsbilde og helsestatus. Behovet for individuell tilnærming og pasientfokusert behandling er derfor stort, og krever høy kompetanse hos sykepleier (11).
Fantomsjokk
Fantomsjokk er opplevelsen av et ICD-sjokk som ikke bekreftes objektivt ved kontroll av enheten. Et liknende, mer kjent fenomen er fantomsmerter. Det er en nevropatisk smertetilstand som oppstår etter amputasjon, og 5–10 prosent opplever at smertene blir kroniske. I likhet med fantomsjokk er fantomsmerter assosiert med økt grad av depresjon og håpløshet (14).
Det er anslått at 5–10 prosent av pasienter med ICD opplever fenomenet (15–17). En hendelse med fantomsjokk kan ikke måles objektivt, og krever at pasienten selv må melde fra for å få det dokumentert. Antakelig resulterer dette i underestimering av forekomst (18, 19).
En caserapport beskriver en kvinnelig pasient med daglige fantomsjokk som hadde så store konsekvenser at det resulterte i selvmordsforsøk. Hun mistet alt håp om bedring da hun ble fortalt at sjokkene ikke var registrert. Pasienten hadde ingen psykisk lidelse før ICD-innleggelsen, og dette belyser hvor traumatisk fenomenet kan være for pasienter uansett psykososialt utgangspunkt (20).
Psykososiale konsekvenser
Jon forstår ikke oppstyret rundt ham og føler at dette ikke skjer med ham. I dusjen hører han en hul lyd når vannet treffer huden over boksen. Det minner ham stadig på det som har skjedd, men han er ikke redd. Jon er uheldig med hjertestarteren og opplever elektrisk storm med ni urettmessige sjokk. I tillegg gjennomgår han flere rettmessige sjokk.
Generelt er ICD-behandling godt akseptert av pasientene, og assosiert med bevart og i noen tilfeller forbedret livskvalitet (4, 21–23). Likevel opplever 10–46 prosent av pasientene ICD-relatert angst og depresjon (4, 5, 10, 24, 25). Psykisk respons på ICD-behandling kan variere fra milde reaksjoner til klinisk alvorlige utfall. ICD-sjokk og elektrisk storm er kritiske hendelser som åpenbart kan påvirke pasientens tilpasning til hjertestarteren (24).
American Heart Association (AHA) kom i 2012 med konkrete anbefalinger for klinisk praksis med formål om å bedre psykologisk utfall hos pasienter med ICD. Anbefalingene er knyttet til tiden før implantasjon til forhold ved livets sluttfase. Skreddersydd informasjon, som vektlegger kunnskap om ICD-ens fordeler og konsekvenser, er av stor betydning gjennom hele pasientforløpet (11, 24, 25). Organiserte samtalegrupper med fokus på informasjon og mestringsstrategier er også anbefalt (11, 24). Effekten av slik intervensjon er bekreftet ved redusert grad av angst og depresjon (4, 25). Dette understreker behovet for tidlig, individuell og pasientsentrert intervensjon.
Graden av profesjonell støtte kan være avgjørende for pasientens helse (10). Imidlertid kan barrierer som økonomi og tidspress i helsevesenet gjøre en slik prosess utfordrende (5, 23).
Studier konkluderer med store sprik i behov for psykologisk behandling versus faktisk tilbudt og gjennomført behandling (4, 11). I en metasyntese påpekes det at helsepersonell har en tendens til å vektlegge vitenskapelige og kliniske aspekter, i stedet for pasientens faktiske bekymring. Dette kan påføre pasienten ytterligere psykisk belastning (26). Behovet for mestring er en prosess pasienten må forholde seg til resten av livet, da kritiske hendelser som sjokk eller elektrisk storm kan oppstå når som helst og påvirke pasientens psykiske helse (24).
Helsefremmende arbeid
Helseforetakene er gjennom lov om spesialisthelsetjenester pålagt å bidra til å fremme helse og forebygge sykdom (28). Helse er definert som mer enn bare fravær av sykdom. Sentralt i helsebegrepet står mestring og evnen til å fungere med de utfordringene som livet fører med seg. I tillegg til medisinsk behandling har pasienten behov for støtte til å finne mening og håp. Et slikt helhetlig syn på helse innebærer fokus på pasientens fysiske, psykiske, sosiale og åndelige aspekter.
Det å utvikle en helseatferd som forhindrer sykdomsutvikling og medfører bedret helse og livskvalitet, sees på som selve målet i det helsefremmende arbeidet. Å finne mening anses som en beskyttende faktor mot psykososiale problemer som depresjon og håpløshet, og er derfor essensielt for pasientens psykologiske funksjon. Evnen til å reagere på ulike belastninger har konsekvenser for pasientens totale helse, og sykepleier kan bidra til at pasientens helseatferd får positive konsekvenser. Pasientmedvirkning og samarbeid er avgjørende i en prosess mot endring av atferd, og står derfor sentralt i det helsefremmende arbeidet (11, 29).
Tradisjonelt har fokuset innen helsevesenet vært å fjerne sykdom, men parallelt med dette kan sykepleier hjelpe pasienten å fungere til tross for sine utfordringer. Ettersom pasienter med ICD er i en kontinuerlig tilpasningsprosess over tid, blir dette svært viktig i møte med denne pasientgruppen. Antonovsky har utviklet den salutogene helseteori med fokus på det som skaper helse. Sentrale begrep i salutogenesen er mestring og mening (29). Ifølge Verdens helseorganisasjon (WHO) har pasienten selv ansvar for sin egen helse (30). Gjennom empowerment, brukermedvirkning og styrket resiliens kan forholdene legges til rette slik at pasienten oppnår nettopp dette (29).
Hvordan oppstår fantomsjokk?
Etter hvert våkner Jon om nettene av at han kjenner innslag fra hjertestarteren. En kardiolog forteller at sjokkene ikke er registrert, og de betegnes som fantomsjokk. Jon beskriver en intens «ball av følelser», og han føler seg dum som ikke har kontroll over seg selv.
Flere forskere har søkt etter årsaksmekanismer og eventuelle disponerende faktorer for fantomsjokk. En studie fant sammenheng mellom objektiv sjokkterapi, DFT-testing og fantomsjokk. Her sammenliknes fantomsjokk med PTSD, og felles patofysiologi antydes: Et ICD-sjokk kan skape stress og føre til en «ond sirkel», hvor hendelsen ubevisst lagres i hukommelsen. Reaktivering av minne kan derfor oppstå ved ulike situasjoner og resultere i fantomsjokk. Også signifikant høyere prevalens av psykososiale plager ble funnet hos pasienter med fantomsjokk, men studiens retrospektive design hindret forskerne i å konkludere med årsaksforhold (19).
Økt risiko for fantomsjokk etter objektive sjokk antydes også i en annen studie, men heller ikke denne kan konkludere med årsaksforhold på grunn av design og høy risiko for underrapportering av fantomsjokk (15). Jon gjennomgår flere objektive sjokk før han utvikler fantomsjokk, noe som understøtter tendensen. To andre studier fant derimot ingen signifikant forskjell mellom tidligere objektive sjokk og fantomsjokk (17, 34). Disse studiene inkluderte imidlertid ikke DFT-testing, noe som kan tenkes å forklare uoverensstemmelse i funnene.
Kun objektive sjokk er funnet som risiko for å utvikle fantomsjokk. Flere studier enes om at det per nå ikke er funnet andre disponerende faktorer (15–17). Manglende evidens i forhold til årsaksforhold medfører et behov for sykepleie som styrker pasientens evne til å mestre fantomsjokk. Her kan fokus på resiliens og empowerment tenkes å være av stor betydning.
Det føles helt ekte!
Hver natt våkner Jon av et smell i brystet, dyvåt av svette. Sjokkene føles 100 prosent ekte. Smaken av amalgam sitter i, og kroppen er i krise. Han sover kun tre til fire timer hver natt, noe som kraftig reduserer hans livskvalitet. Fantomsjokkene kommer også om dagen, relatert til bestemte steder. Han unngår disse stedene, og blir redd for situasjoner hvor han risikerer å sovne blant folk.
Gjennom systematisk litteratursøk ble det kun funnet én studie med fokus på pasientenes subjektive opplevelse av fantomsjokk. Her fremheves tre hovedtendenser: fantomsjokk som somatisk opplevelse, følelsesmessig påvirkning av fantomsjokk og pasientens søk etter mening. Følelsen og påvirkningen fantomsjokket hadde, ble beskrevet som slående lik objektive sjokk. Det at pasientene ikke klarte å skille mellom de ulike sjokkene, resulterte i engstelse og usikkerhet i forhold til fremtidige sjokk. Flere uttrykte angst på bakgrunn av at det traumatiske de hadde opplevd, ikke var registrert. Som ytterste konsekvens mistet de tillit til sin hjertestarter (9).
Dette samsvarer med Jons beskrivelse av sine fantomsjokk. Forskerne benyttet mikset metode, noe som kan sikre bredde og dybdeforståelse av fenomenet. Til tross for dette har studien klare begrensninger. Kun menn ble rekruttert, og utelukker dermed generalisering til kvinnelige pasienter. I tillegg var gruppene små, noe som kan medføre at signifikante effekter i forhold til psykososiale variabler ikke ble oppdaget. Forskerne har likevel bidratt til økt innsikt i og forståelse av fenomenet.
Forskning viser at pasienter med fantomsjokk opplever økt grad av psykososiale problemer. At sykepleier har kunnskap om fantomsjokk og effekten det har på pasientene, er essensielt (6, 9, 24). Fokus på kunnskap og samarbeid kan skape tillit og fremme pasientens egen mestringsevne (11, 30).
Livslang tilpasning
Etter en lang periode hvor Jon forsøker å takle fantomsjokkene selv, forteller han en ansatt på sykehuset om problemene sine. Den ansatte reiser seg for å gå, og sier at det finnes mange psykologer i Gule Sider. Jon mister tilliten til helsevesenet, blir likegyldig og slutter å møte opp til ICD-kontroll. Han føler seg som «bare 60 prosent menneske».
Pasienten må stole på hjertestarterens livreddende evne, i tillegg til å måtte lære seg å leve med den. Dette stiller et stort og potensielt livslangt tilpasningskrav til pasienten.
En prospektiv studie undersøkte sammenhengen mellom psykologiske aspekter og fantomsjokk. Hypotesen var at pasienter med tidligere angst eller depresjon, eller symptomer på dette ved implantasjonstidspunktet, har økt risiko for fantomsjokk i løpet av de første to årene. Ingen signifikante sammenhenger ble funnet, og hypotesen ble avkreftet (16).
Dette resultatet samsvarer med en annen tidligere publisert studie (15). Et slikt resultat kan antyde at psykososiale plager skyldes belastningen ved det å oppleve fantomsjokk, ikke omvendt. Dette er av stor klinisk betydning, da det viser behovet for tidlig intervensjon hos disse pasientene. På den andre siden er kun alder og kjønn tatt med som demografiske variabler, og andre variabler kan tenkes å spille en rolle i utviklingen av fantomsjokk. Gruppen med fantomsjokk var i tillegg liten, noe som kan tenkes å være en årsak til at funnene ikke var signifikante (16).
Det å oppleve fantomsjokk er rapportert til å være minst like traumatiserende som objektive sjokk, og medfører store konsekvenser for pasientens hverdag (9, 19). Det øker sårbarheten og kan resultere i redusert tillit til ICD-ens funksjon. Det å stole på apparatet er rapportert til å være av grunnleggende betydning for at ICD-pasienten skal lære seg å leve med den (9). Jon hadde ikke psykososiale plager i forkant av implantasjonen, men ble nedstemt og distansert i etterkant. Det kan tenkes at fokus på helsefremming i tidlig fase kunne styrket Jons mestringsevner og redusert de negative konsekvensene av hans fantomsjokk.
Kan fantomsjokk forhindres?
Jon jakter lenge på noe som kan fjerne fantomsjokkene hans. Det opptar store deler av hans tid og krefter. Han forsøker psykolog og samtalegrupper, men uten effekt. Etter mange år slutter Jon å lete etter behandling, og innser at fantomsjokkene ikke er hans feil. Likevel har de fremdeles stor innvirkning på hans livskvalitet.
En randomisert kontrollert studie undersøkte effekten av et rehabiliteringstilbud på fantomsjokk. Forskerne konkluderte med at intervensjon ikke hadde reduserende effekt på fenomenet. Funnet er interessant, men må tolkes på bakgrunn av flere svakheter. Den største begrensningen er intervensjonen, som i utgangspunktet var utviklet for ICD-pasienter generelt, ikke pasienter med fantomsjokk spesielt (17).
En annen studie foreslår bruk av flere ulike intervensjoner for å bryte fantomsjokkets «onde sirkel», deriblant informasjon og stressmestring (19). Fokus på pasientinformasjon og stressmestring samsvarer med ESCs retningslinjer og AHAs anbefaling, og er derfor viktig i klinisk praksis (6, 24). Ingen av studiene har imidlertid prospektivt studert effekten av intervensjon med utfallsmål rettet mot fantomsjokk.
Sykepleiere kan bidra
Det er tydelig at fantomsjokk kan sette pasientens oppfatning av hvordan det er å leve med ICD, på prøve, og gjøre hverdagen uforutsigbar. Pasienten kan oppleve angst, depresjon og PTSD, med økt mortalitet som ytterste konsekvens.
Det er fremdeles uklart om fantomsjokk kan forhindres gjennom intervensjon. Det å begrense konsekvenser av fenomenet er derfor svært viktig. Ingen av studiene har fokusert direkte på helsefremming og fantomsjokk. Imidlertid har fokus på undervisning og veiledning generelt vist å kunne styrke pasientens egen resiliens og mestringsevne (31). Arbeid med helsefremming kan derfor være av stor betydning for denne pasientgruppen. Ved å møte pasienten med forståelse og kunnskap allerede første gang et fantomsjokk registreres, kan sykepleier legge grunnlaget for positiv helseatferd (11). På den måten kan det tenkes at sykepleier kan bidra til å redusere psykososiale konsekvenser av fantomsjokk.
Behovet for større, prospektive intervensjonsstudier rettet mot fantomsjokk er imidlertid tydelig, og viser vei for fremtidig forskning.
Takk til Jon, som har delt av sine erfaringer og tillatt oss å bruke utdrag fra samtalene i denne artikkelen. Navn og steder er oppdiktet for å skjerme pasienten.
Referanser
1. Böcker D, Scwang I. Applied defibrillation therapy. 1. utg. Bremen: UNI-MED; 2011.
2. Steen T, Platou ES. Implanterbar cardioverter defibrillator. I: Platou ES, Steigen T, Sirnes PA, Gjesdal O, Lønnebakken MT, Steen T, red. Kardiologiske metoder. 7. utg. Oslo: Norsk cardiologisk selskap; 2014. s. 225.
3. Steen T, Platou ES. Norsk pacemaker og ICD-statistikk for 2016 [internett]. Oslo; Den norske legeforening: 20.05.2017 [sitert 06.08.2019]. Tilgjengelig fra: http://legeforeningen.no/Fagmed/Norsk-cardiologisk-selskap/Hjerteforum1/b-2017/bHjerteforum-nr-2-2017/
4. Hoogwegt M, Theuns DAMJ, Jordaens L, Kupper N, Zijlstra WP, Pedersen SS. Undertreatment of anxiety and depression in patients with an implantable cardioverter-defibrillator: impact on health status. Health Psychology. 2012;31(6):745–53.
5. Sears SF, Matchett M, Conti JB. Effective management of ICD patient psychosocial issues and patient critical event. J Cardiovasc Electrophysiol. 2009 november;20(11):1297–304.
6. Priori SG, Blomstrom-Lundqvist C, Mazzanti A, et al. 2015 ESC Guidelines for the management of patients with ventricular arrythmias and the prevention of sudden cardiac death: The Task Force for the Management of Patients with Ventricular Arrythmias and the Prevention of Sudden Cardiac Death of the European Society of Cardiology (ESC). Eur Heart J. 2015 november;36(41):2793–867.
7. Kowey PR, Marinchak RA, Rials SJ. Things that go bang in the night. N Engl J Med. 1992 desember;327:1884.
8. Braunschweig F, Boriani G, Bauer A, Hatala R, Herrmann-Lingen C, Kautzner J, et al. Management of patients receiving implantable cardiac defibrillator shocks. Europace. 2010 desember;12(12):1673–90.
9. Bilanovic A, Irvine J, Kovacs AH, Hill A, Cameron D, Katz J. Uncovering phantom shocks in cardiac patients with an implantable cardioverter defibrillator. Pacing Clin Electrophysiol. 2013 juni;36(6);673–83.
10. Berg SK, Thygesen LC, Svendsen JH, Christiensen AV, Zwisler A-D. Anxiety predicts mortality in ICD patients: results from the Cross-Sectional National CopenHeart ICD Survey with Register Follow-up. Pacing Clin Electrophysiol. 2014 juli;37(12):1641–50.
11. Norekvål T, Kirchhof P, Fitzsimons D. Patient-centred care of patients with ventricular arrhythmias and risk of sudden cardiac death: What do the 2015 European Society of Cardiology guidelines add? Eur J of Cardiovasc Nurs. 2017 mars;16(7):558–64.
12. Norsk cardiologisk selskap. Å leve med hjertestarter [internett]. Oslo: Den norske legeforening [sitert 14.08.2017]. Tilgjengelig fra: https://beta.legeforeningen.no/Sok/?searchPhrase=å+leve+med
13. Stokland O, Bendz B, red. Kardiovaskulær intensivmedisin. 3. utg. Oslo: Cappelen; 2015.
14. Kuffler DP. Coping with phantom limb pain. Mol Neurobiol. 2018 januar;55(1);70–84. Tilgjengelig fra: https://link.springer.com/article/10.1007/s12035-017-0718-9 (nedlastet 06.08.2019).
15. Kraaier K, Starrenburg AH, Verheggen RM, van der Palen J, Scholten MF. Incidence and predictors of phantom shocks in implantable cardioverter defibrillator recipients. Neth Heart J. 2013 april;21(4):191–95.
16. Starrenburg A, Kraaier K, Pedersen S, Scholten M, van der Palen J. Psychological indices as predictors for phantom shocks in implantable cardioverter defibrillator recipients. Pacing Clin Electrophysiol. 2014 juni;37(6):768–73.
17. Berg SK, Moons P, Zwisler A-D, Winkel P, Pedersen BD, Pedersen PU, et al. Phantom shocks in patients with implantable cardioverter defibrillator: results from a randomized rehabilitation trial (COPE-ICD). Europace. 2013 oktober;15(10):1463–7.
18. Mass AH. Phantom shocks: innocent bystander or complication of implantable cardioverter defibrillator therapy? Neth Heart J. 2013 april;21(4):189–90.
19. Jacob S, Panaich SS, Zalawadiya SK, McKelvey G, Abraham G, Aravindhakshan R, et al. Phantom shocks unmasked: clinical data and proposed mechanism of memory reactivation of past traumatic shocks in patients with implantable cardioverter defibrillators. J Interv Card Electrophysiol. 2012 august;34(2):205–13.
20. Lundberg AB, Bowen BS, Baumgart PM, Caplan JP. Phantom shocks and automated implantable cardioverter defibrillators. Psychocomatics. 2015 februar;56(1):94–7.
21. Lang S, Becker R, Wilke S, Hartmann M, Herzog W, Löwe B. Anxiety disorders in patients with implantable cardioverter defibrillators: Frequency, Course, Predictors, and Patients' Request for Treatment. Pacing Clin Electrophysiol. 2014 januar;37(1):35–47.
22. Habibovic M, Denollet J, Pedersen SS. Posttraumatic stress and anxiety in patients with an implantable cardioverter defibrillator: trajectories and vulnerability factors. Pacing Clin Electrophysiol. 2017 februar;40(7):817–23.
23. Morken IM, Norekvål TM, Bru E, Larsen AI, Karlsen B. Perceptions of healthcare professionals' support, shock anxiety and device acceptance among implantable cardioverter defibrillator recipients. J Adv Nurs. 2014 januar;68(8):2061–71.
24. Dunbar SB, Dougherty CM, Sears SF, Carroll DL, Goldstein NE, Mark DB, et al. Educational and psychological interventions to improve outcomes for recipients of implantable cardioverter defibrillators and their families. Circulation. 2012 september;126:2146–72.
25. Pedersen S, van Domburg RT, Theuns DAMJ, Jordaens L, Erdmann RAM. Concerns about the implantable cardioverter defibrillator: a determinant of anxiety and depressive symptoms independent of experienced shocks. Am Heart J. 2005 april;149(4):664–9.
26. Ooi SL, He H-G, Dong Y, Wang W. Perceptions and experiences of patients living with implantable cardioverter defibrillators: a systematic review and meta-synthesis. Health and Quality of Life outcomes. 2016 november;14:160.
27. Snoek JE, Engedal K. Psykiatri: kunnskap, forståelse, utfordringer. 2. utg. Oslo: Akribe Forlag; 2000.
28. Helsedirektoratet. Nasjonale mål og prioriteringer på helse- og omsorgsområdet i 2015 [internett]. Oslo: Helsedirektoratet [sitert 31.08.2017]. Tilgjengelig fra: https://helsedirektoratet.no/publikasjoner/nasjonale-mal-og-prioriteringer-pa-helse-og-omsorgsomradet
29. Norekvål TM, Erntsen L, Gjeilo KH. Helsefremming blant hjertesyke i sykehus. I: Haugan G, Rannestad T, red. Helsefremming i spesialisthelsetjenesten. Oslo: Cappelen Damm; 2016.
30. WHO. Promoting Mental Health [internett]. Sveits; World Health Organization; 2005 [sitert 26.09.2017]. Tilgjengelig fra: http://www.who.int/mental_health/evidence/MH_Promotion_Book.pdf
31. Moksnes UK, Eilertsen ME. Resiliens. I: Haugan G, Rannestad T, red. Helsefremming i spesialisthelsetjenesten. 1. utg. Oslo: Cappelen Damm; 2016.
32. Liu J-C, Chang L-Y, Wu S-Y, Tsai P-S. Resilience mediates the relationship between depression and psychological health status in patients with heart failure: a cross-sectional study. Int J Nurs Stud. 2015 juli;52(12):1846–53.
33. Tveiten S. Empowerment som helsefremmende strategi i sykehuset. I: Haugan G, Rannestad T, red. Helsefremming i spesialisthelsetjenesten. 1. utg. Oslo: Cappelen Damm; 2016.
34. Prudente LA, Reigle J, Bourguignon C, Haines DE, DiMarco JP. Psychological indices and phantom shocks in patients with ICD. J Interv Card Electrophysiol. 2006 august;15(3):185–90.

















0 Kommentarer