Hvordan ivaretas samspillsveiledning til foreldre i norske nyfødtintensivenheter?
Sammendrag
Bakgrunn: Nasjonale retningslinjer anbefaler at foreldre til prematurt fødte barn tilbys kunnskapsbasert samspillsveiledning mens barnet er innlagt på sykehus. Forskning viser at foreldreveiledningsprogrammet «Mother-Infant Transaction Program» (MITP-m) kan fremme vedvarende god utvikling og tilpasning i familier med prematurt fødte barn.
Hensikt: Denne studien undersøker i hvilken grad programmets antatte kjerneelementer er implementert i norske nyfødtposter, og hvorvidt denne kunnskapen påvirker foreldres mestringstro i foreldrerollen like etter utskrivelse fra sykehuset.
Metode: Totalt 150 foreldre fra åtte ulike nyfødtintensivenheter i Norge besvarte et elektronisk spørreskjema to uker etter at de ble utskrevet fra sykehuset. Spørreskjemaet besto av egenutviklede spørsmål om MITP-m samt to validerte spørreskjemaer. Vi har analysert dataene deskriptivt og gjennom regresjonsanalyser.
Resultat: Foreldrene fortalte at de fikk mye generell veiledning og opplæring. Samspillstemaer, slik som veiledning om tilstandsregulering og barns sosiale natur, syntes i mindre grad å være ivaretatt. Foreldre som bekreftet mye samspillskunnskap etter utskrivelsen, fikk god oppfølging av de faste kontaktsykepleierne og den behandlende legen. Foreldrene var mye til stede på avdelingen, og de hadde betydelig støtte i sitt eget sosiale nettverk. Det sosiale nettverket er spesielt viktig for opplevd mestringstro i foreldrerollen etter utskrivelsen.
Konklusjon: Foreldrene rapporterer om god oppfølging i nyfødtintensivavdelingene. De følte seg godt ivaretatt av dedikerte kontaktsykepleiere og behandlende leger. Det fremkommer ikke av resultatene om dette var relatert til ulike veiledningsprogrammer. Foreldreveiledning med søkelys på barnets tilstandsregulering og sosiale kapasitet og behov bør trolig styrkes.
Referer til artikkelen
Landsem I, Vederhus B, Hagen I, Wang C, Øberg G, Handegård B. Hvordan ivaretas samspillsveiledning til foreldre i norske nyfødtintensivenheter?. Sykepleien Forskning. 2021;16(85948):e-85948. DOI: 10.4220/Sykepleienf.2021.85948
Familier med prematurt fødte barn har økt risiko for å oppleve tilpasningsvansker i hverdagen sammenliknet med familier med terminfødte barn. Vansker kan manifestere seg hos barnet, i foreldrenes rollemestring og/eller i relasjonen mellom barn og foreldre (1–4). Eksempler er vedvarende økt stress blant foreldre og mer reguleringsvansker hos barna (3, 5, 6).
En prematur fødsel i kombinasjon med vansker i foreldre–barn-tilpasningen i spedbarnsalderen kan ha langsiktige negative effekter på barns atferdsmessige og sosioemosjonelle utvikling gjennom barne- og ungdomsalderen (4, 6).
Helsedirektoratets retningslinjer for oppfølging av prematurt fødte barn (2007) anbefaler at foreldre tilbys veiledning om samspill med sitt barn før hjemreise fra en nyfødtintensivenhet (NIE) (7). Hvorvidt samspillsveiledning er implementert på en systematisk og kunnskapsbasert måte per 2020, vet vi ikke.
Norske NIE-er tilstreber en familiesentrert og utviklingstilpasset omsorg (FUO) (8, 9). FUO omfatter blant annet å minimere stress og smerte hos barnet samt å styrke foreldrenes tilstedeværelse, innsikt og deltakelse i omsorgen for barnet.
Hvorvidt ulik implementering av samspillsveiledning i norske NIE-er har betydning for barna og foreldrenes langsiktige tilpasning til hverandre, mangler vi kunnskap om.
«Mother-Infant Transaction Program» (MITP-m)
Ulike veiledningsprogram har vært utprøvd i norsk nyfødtintensivomsorg (9–11). Foreldreveiledningsprogrammet «Mother-Infant Transaction Program» (MITP-m) er testet i to norske studier, først i «Tromsø Intervention Study on Preterms» (TISP) (10) og senere i en studie ved Ullevål sykehus (12).
TISP dokumenterte at MITP-m fremmet prematurt fødte barns utvikling og foreldres mestring av foreldrerollen fra nyfødtperioden og til barna var ni år gamle (4, 10). MITP-m og det innholdsmessig beslektede programmet «Newborn Individualized Developmental Care and Assessment Program» (NIDCAP) har inspirert utformingen av FUO ved norske NIE-er (9).
NIDCAP preger omsorgspraksisen i noen NIE-er, men det er ukjent hvorvidt noen NIE-er har implementert MITP-m-programmet på en systematisk måte. Begge tilnærmingene har bidratt til store endringer i omsorgsfaglig praksis ved NIE-er etter årtusenskiftet (9).
I dag er foreldrene til stede og delaktige i omsorgen for barnet under hele sykehusoppholdet. Foreldrene oppmuntres til å ha tett hudkontakt med sitt barn (kenguruomsorg), selv når barnet har behov for overvåking og intensivbehandling (13). I tillegg kan stadig flere NIE-er tilby rom hvor familien kan bo sammen under store deler av sykehusoppholdet (14).
Sentrale elementer i programmet
Denne studien utforsker i hvilken grad MITP-m er implementert i norske NIE-er. MITP-m er et strukturert og manualisert program hvor en samspillsveileder følger opp barn og foreldre i tolv møter à én time – åtte før utskrivelse fra NIE-en og fire i løpet av de tre første månedene etter utskrivelsen (4, 15).
Programmet er godt beskrevet, men hva som er de pedagogiske kjerneelementene, er ikke definert (15). Vi antar imidlertid at sentrale elementer er å:
- bidra til å øke foreldrenes forståelse av barnets unike uttrykk og atferd,
- styrke foreldrenes handlingskompetanse når det gjelder å imøtekomme barnets skiftende behov,
- styrke foreldrenes opplevelse av barnets sosiale natur samt av glede og tilknytningsfølelser i samvær med barnet.
I tråd med veiledningspedagogisk teori antar vi at kontinuitet i relasjoner mellom familier og helsepersonell også er et viktig element (16). Under planleggingen av denne spørreundersøkelsen ble sentrale elementer i MITP-m definert av en tverrprofesjonell forskningsgruppe med inngående kjennskap til programmet (se vedlegg 1).
Studiens hensikt
Helsemyndighetene anbefaler å bruke pasientrapporterte utfallsmål i kvalitetsutvikling av helsetjenester (17). Når pasientene er prematurt fødte barn, blir foreldrene de viktigste informantene.
Denne studien henvender seg til alle foreldre som har født et barn før 37 fullgåtte svangerskapsuker, fordi selv liten grad av prematuritet kan øke risikoen for tilpasningsvansker i familien (18).
Norske NIE-er har gjennomgått betydelige endringer de siste 20 årene, men vi vet lite om hvorvidt endringene har søkelys på å fremme samspillskompetanse hos foreldre, slik MITP-m har definert og beskrevet det.
Studiens hensikt var å undersøke i hvilken grad programmets antatte kjerneelementer er implementert på norske nyfødtposter, og hvorvidt denne kunnskapen påvirker foreldres mestringstro i foreldrerollen like etter utskrivelse fra sykehuset med følgende forskningsspørsmål:
- I hvor stor grad rapporterer foreldre at de har mottatt veiledning og støtte på NIE-en som omhandler ett eller flere av de elleve kjerneelementene av MITP-m?
- Hvordan er foreldrenes tillit til sin egen kompetanse like etter hjemkomst når det gjelder samspillsveiledningen de mottok på NIE-en og andre forhold ved oppholdet?
Metode
Denne studien var spørreskjemabasert og hadde et deskriptivt og kvantitativt design. Vi forespurte totalt 13 NIE-er om å delta i studien, og åtte takket ja. Tre store og en middels stor NIE takket nei på grunn av manglende kapasitet eller interesse.
De åtte deltakende NIE-ene har ulik størrelse og pasientflyt og er fra alle regionale helseforetak. Informasjon om studien ble oversatt til åtte språk og distribuert i NIE-ene. Mødre og fedre til prematurt fødte barn ble forespurt om deltakelse i studien før hjemreise fra en NIE. På samtykkeskjemaet oppga foreldrene sin e-postadresse samt eventuelt behov for tolkestøtte ved besvarelse av spørreskjemaet.
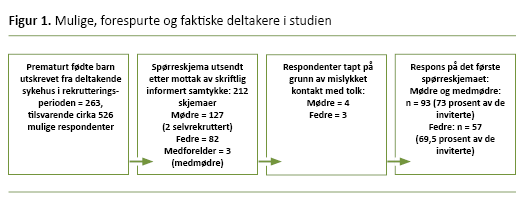
Totalt 212 informanter samtykket i rekrutteringsperioden februar–juni 2019 (figur 1). Mødre, fedre og medmødre var aktuelle informanter. Familier som ble utskrevet direkte fra barselposten, ble ikke inkludert.
Foreldre til flerlinger ble bedt om å rapportere om barnet med lavest fødselsvekt. Spørreskjemaet ble sendt elektronisk til foreldrenes e-postadresse to uker etter planlagt utskrivingsdato.
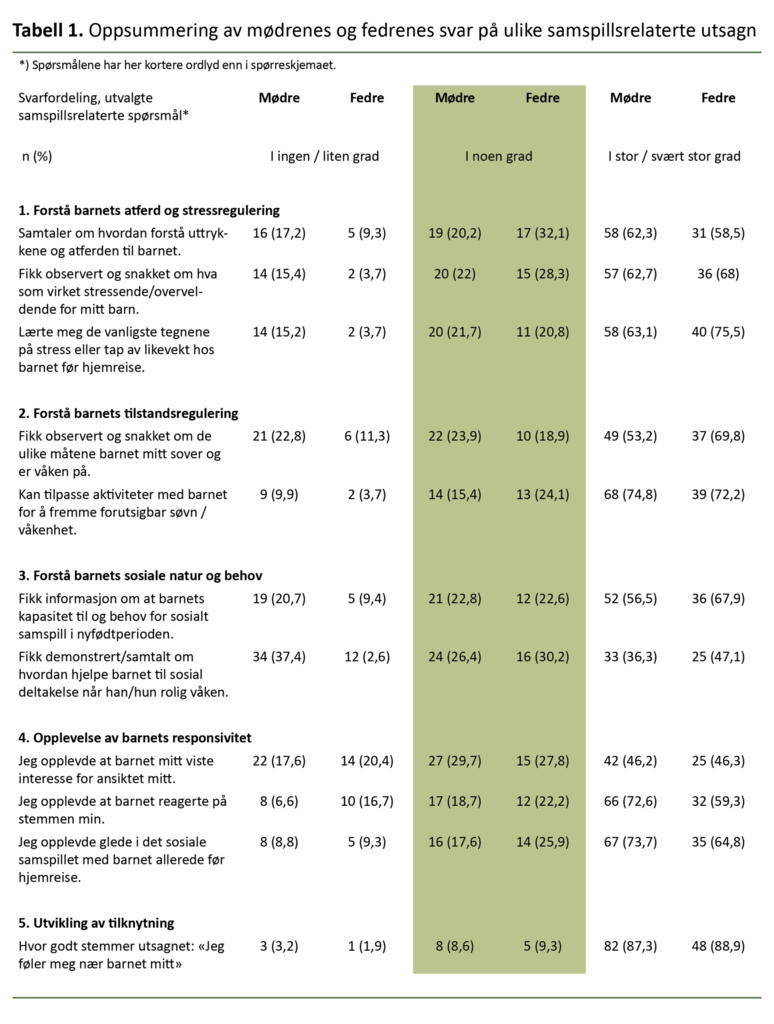
Spørreskjemaet besto av totalt 101 spørsmål, hvorav 51 var egendefinerte spørsmål som omhandlet neonatal og demografisk informasjon, foreldrenes tilstedeværelse på NIE-en, foreldredeltakelse i hjemreiseforberedelser samt deres opplevelse av samspillsveiledningen de fikk (tabell 1).
I tillegg inngikk 35 av 40 spørsmål fra foreldretilfredshetsskjemaet «Neonatal Satisfaction Survey» (NSS-8) (19) og alle 15 spørsmålene fra «Karitane Parenting Confidence Scale» (KPCS) (20).
For å kartlegge foreldrenes tilfredshet med sykehusoppholdet benyttet vi en femdelt Likert-skala fra «ikke i det hele tatt» til «i svært stor grad» i NSS-8. NSS-8 er utviklet og validert for norske forhold (19). KPCS er et validert spørreskjema som er utviklet for å kartlegge foreldres selvtillit og mestringstro i foreldrerollen i nyfødtperioden (20, 21).
KPCS-spørsmålene belyser tre underliggende dimensjoner (foreldrerollen, sosial støtte og barnets utvikling). I KPCS benyttes en firedelt Likert-skala fra «Nei, nesten aldri» til «Ja, det meste av tiden», og det beregnes en sumskår som kan variere mellom 0 og 45 poeng.
KPCS er validert i Australia (20) og ble for denne studien oversatt til norsk av førsteforfatteren og en engelsk autorisert oversetter. Det endelige spørreskjemaet (101 spørsmål) ble pilottestet av fem foreldre til prematurt fødte barn som ble rekruttert via sosiale medier.
Etiske vurderinger
Studien er godkjent av Regionale komiteer for medisinsk og helsefaglig forskningsetikk (REK) Nord (2018/1948), Universitetssykehuset i Nord-Norges (UNN) personvernombud (ref. 2019/341) samt personvernombudene ved de rekrutterende sykehusene.
Vi kontraktfestet avtale om datalagring og bruk av databehandlingsverktøyet REDCap med UNNs kliniske forskningsavdeling (KFA) i januar 2019. Helsepersonell i de ulike NIE-ene forespurte foreldrene om deltakelse i studien og informerte om deres rett til å avstå fra å delta.
Datainnsamling og analyse
Prosjektlederen overførte e-postadressene som foreldrene oppga, til REDCap-systemet, og spørreskjemaet ble sendt ut to uker etter beregnet hjemreisedato. Vi analyserte dataene i SPSS (IBM statistics 26).
I tillegg til deskriptive analyser benyttet vi generaliserte flernivåanalyser («generalized linear mixed models», GLMM) for å teste innvirkning av uavhengige variabler (prediktorer) på de avhengige, ordinale variablene (MITP-relaterte spørsmål).
GLMM korrigerte for avhengighet i data relatert til at mor og far i enkelte tilfeller rapporterte om det samme barnet. Sammenhenger mellom foreldrenes mestringstro (KPCS-sumskår) og ulike prediktorer er gjort med flernivåanalyse («linear mixed models», LMM).
Studien har relativt få deltakere (datamengde) og mange mulige prediktorer. For å unngå for komplekse analysemodeller ble hver prediktor testet for hver avhengige variabel og kun inkludert i den endelige GLMM-analysen eller LMM-analysen dersom effekten på de avhengige variablene tilsvarte en p-verdi < 0,25, slik Hosmer og Lemeshow har beskrevet (22).
Informasjon om testing kan fås ved henvendelse til førsteforfatteren. Vi forsøkte å inkludere random effects (intercepts) i analysene, men det måtte ekskluderes i seks av elleve tilfeller på grunn av estimeringsvansker.
Vi utelot noen prediktorer på grunn av høy korrelasjon med andre prediktorer. For eksempel ble «Oppholdslengde» utelatt på grunn av korrelasjon med «Antall dager CPAP-behandling» (Pearson-korrelasjon = 0,77). Vi valgte signifikansnivå 0,05.
Resultater
Rekruttering og deltakere
Studien mottok mellom 8 og 63 samtykkeskjemaer fra hver av NIE-ene. Data fra Norsk nyfødtmedisinsk kvalitetsregister (saksnummer S-DFC437E7) gjorde det mulig å sammenlikne deltakelse fra hvert sykehus, kontrollert for antall mulige deltakere.
De ulike NIE-ene rekrutterte fra 0,4 til 1,4 informanter per prematurt født barn som ble utskrevet til hjemmet i rekrutteringsperioden. Dette tilsvarer 30 prosent av alle mulige informanter dersom alle barn hadde to foreldre. Tre foreldre rekrutterte seg selv etter å ha lest om studien i sosiale medier (figur 1).
Totalt 150 foreldre besvarte spørreskjemaet, og i analysene er besvarelser fra mødre og medmødre slått sammen. Blant mødrene responderte 96 (74 prosent) av de 130 som samtykket, og 54 (66 prosent) av 82 av de forespurte fedrene.
Neonatal og medisinsk informasjon, grad av foreldretilstedeværelse på NIE, grad av kenguruomsorg og sosiodemografisk informasjon om informantene fremgår av tabell 2.
Informantenes barn hadde en gjennomsnittlig fødselsvekt på 1939 gram (g): 7 barn < 1000 g, 27 barn 1000–1499 g, 24 barn 1500–2000 g og 53 barn > 2000 g. Barnas gestasjonsalder (GA) varierte fra 24,7 til 36,9 uker.
Cirka tre av fire barn hadde fått pustestøttebehandling (CPAP/High-flow), mens én av fem hadde vært respiratorbehandlet under NIE-oppholdet. Foreldrenes tilstedeværelse på NIE og grad av kenguruomsorg fremgår av tabell 2.
Foreldrenes kunnskap relatert til de ulike MITP-m-elementene
På NSS-8-spørsmålet «I hvilken grad opplevde du at du fikk veiledning/opplæring i å ivareta ditt/dine barns behov?» svarte 79 mødre (85 prosent) og 48 fedre (89 prosent) at de i stor eller svært stor grad hadde mottatt slik veiledning.
Responsen på dette generelle spørsmålet utgjør et bakteppe for svarene på elleve MITP-relaterte utsagn som er oppsummert i tabell 1, og som presenteres i fem hovedtemaer under.
Denne betydningen ble testet med tanke på svarfordelingen på MITP-relaterte utsagn og KPCS-sumskår, men variabelen «utskrivende sykehus» hadde kun ikke-signifikant innvirkning på fem av elleve MITP-relaterte utsagn. Utover dette rapporterer vi kun signifikante sammenhenger.
Forståelse av barnets atferd og stressregulering
Foreldre som i stor grad hadde deltatt i samtaler om hvordan barnets atferd kunne forstås, rapporterte om mer oppfølging fra faste kontaktsykepleiere (F (3;391) = 7,03; p < 0,001). Det samme gjaldt for foreldre som hadde fått observert og snakket om hva som kan være stressende for barnet (F (3;109) = 3,55; p = 0,017).
Stor grad av støtte fra foreldrenes eget sosiale nettverk var imidlertid negativt assosiert med det å ha lært seg barnets vanligste tegn på stress eller tap av likevekt før hjemreise (F (3;96) = 2,86; p = 0,041).
Forståelse av barnets tilstandsregulering
Foreldre som i stor grad hadde fått observert og snakket om barnets ulike søvn- og våkenhetstilstander, hadde mottatt mer oppfølging av faste kontaktsykepleiere (F (3;380) = 8,14; p < 0,001) og erfart mer støtte fra sitt eget sosiale nettverk (F (3;380) = 4,47; p = 0,004), og barna deres hadde lavere GA (F (1;380) = 9,62; p = 0,002).
Det fremkom en positiv assosiasjon mellom foreldrenes selvrapporterte kapasitet til å tilrettelegge for en god soverytme hos barnet og variablene større grad av oppfølging fra faste kontaktsykepleiere (F (3;378) = 3,04; p = 0,029) og stor grad av foreldretilstedeværelse på NIE (F (3;378) = 3,12; p = 0,026).
Forståelse av barnets sosiale natur og sosiale behov
Foreldre som i større grad hadde fått informasjon om barnets sosiale kapasitet og behov for sosialt samspill, rapporterte om mer oppfølging fra faste kontaktsykepleiere (F (3;367) = 2,66; p = 0,048) og mer støtte fra sitt eget nettverk (F (3;367) = 2,78; p = 0,041).
Videre var det en positiv assosiasjon mellom å ha blitt vist hvordan barnet kan hjelpes til mer sosial deltakelse, og større grad av oppfølging fra faste kontaktsykepleiere (F (3;385) = 6,08; p < 0,001).
Foreldrenes opplevelse av barnets responsivitet
Foreldrene som i større grad fortalte at barnet viste interesse for ansiktet deres, beskrev en tettere oppfølging fra den behandlende legen (F(4;99) = 2,47; = 0,050) og at de var blitt foreldre til kun ett barn, og ikke flerlinger (F (1;99) = 4,11; p = 0,045).
En positiv assosiasjon fremkom også mellom foreldrenes oppfatning av at barnet reagerte på stemmen deres, og stor grad av oppfølging fra den behandlende legen (F (4;377) = 3,85; p = 0,004. Mødre og fedre rapporterte ulikt på dette (F (1;377) = 5,70; p = 0,017).
Totalt 73 prosent av mødrene fortalte at de i stor eller svært stor grad hadde opplevd at barnet reagerte på stemmen deres, mens tilsvarende tall for fedrene var 59 prosent.
Det tredje utsagnet handlet om hvorvidt foreldrene opplevde glede i samspillet med barnet før hjemreisen. Mer positive svar på dette var assosiert med stor grad av tilstedeværelse på NIE (F (3;111) = 3,30; p = 0,023 og tettere oppfølging fra den behandlende legen (F (4;111) = 2,72; p = 0,033).
Foreldrenes tilknytning til barnet like etter hjemkomst
Foreldre som i større grad bekreftet at de følte seg nær barnet sitt, rapporterte om mer støtte fra sitt eget sosiale nettverk (F (3;105) = 3,22; p = 0,026).
Et flertall av foreldrene (84 prosent) fortalte at pleien og behandlingen av barnet på NIE i stor eller svært stor grad fulgte en gjennomtenkt plan.
Foreldrenes mestringstro relatert til deres egen foreldrerolle etter utskrivelse fra NIE
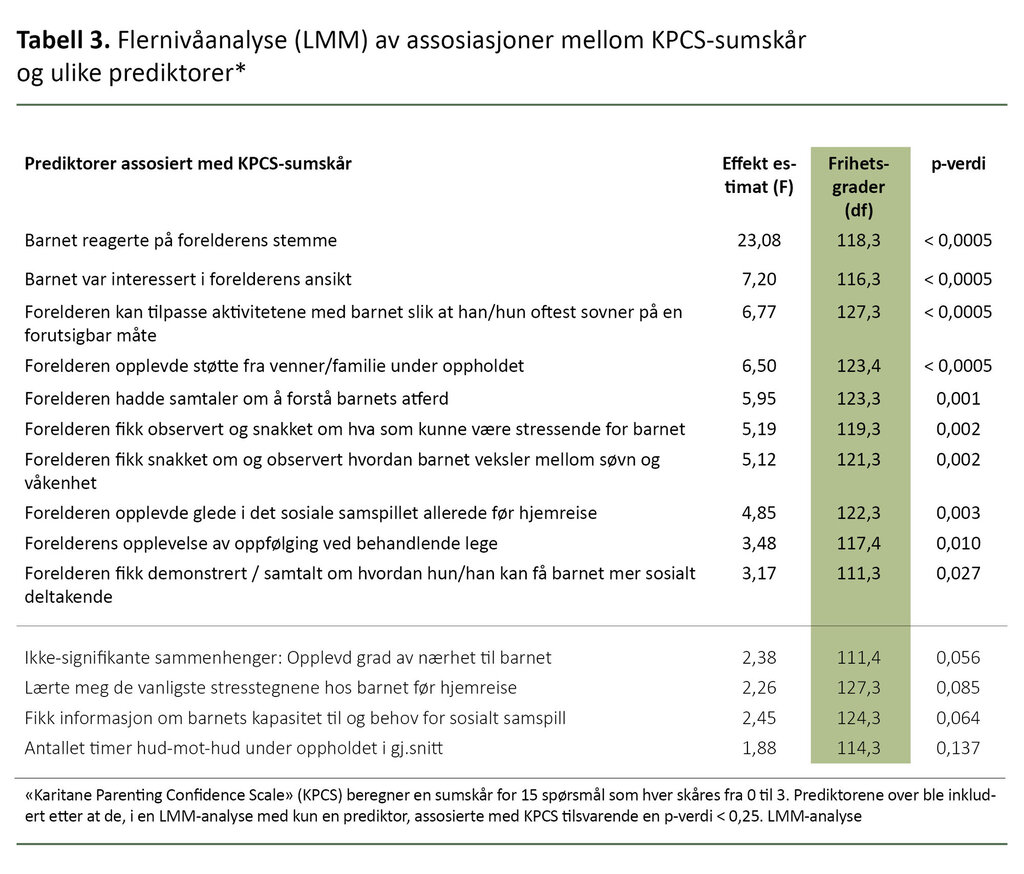
Gjennomsnittlig KPCS-sumskår for alle respondenter var 40,5 poeng (SD = 3,7, 25-persentil = 39 poeng). Vi fant en liten, signifikant forskjell mellom mødre (41 poeng) og fedre (39,7 poeng) (t(df = 142) = 2,06, p = 0,041). Ni av elleve MITP-m-utsagn var signifikant assosiert med KPCS-sumskåren (tabell 3).
Høyere KPCS-skår var positivt relatert til at
- barnet reagerte på foreldrenes stemme,
- foreldrene opplevde stor grad av støtte fra sitt eget nettverk,
- foreldrene hadde fått kunnskap om hva som kunne stresse barnet,
- foreldrene gjenkjente barnets vanligste stressignaler,
- foreldrene erfarte at de klarte å tilrettelegge for forutsigbare tilstandsendringer (søvn og våkenhet), og
- foreldrene var informert om barnets kapasitet til og behov for sosialt samspill.
Høyere KPCS-sumskår var derimot negativt relatert til at
- foreldrene hadde fått samtaler om hvordan man kan forstå barnets atferd,
- foreldrene opplevde at barnet viste stor interesse for deres ansikt, og
- foreldrene opplevde større grad av oppfølging fra den behandlende legen.
Diskusjon
Nesten ni av ti foreldre oppga at de mottok rikelig med veiledning om hvordan de kan ivareta sitt barns behov, og et tilsvarende flertall opplevde at oppfølgingen på NIE fulgte en gjennomtenkt plan.
Samtidig svarte opp mot en fjerdedel av mødrene at de i ingen eller liten grad fikk veiledning om barnets tilstandsregulering og kapasitet til sosial deltakelse. Dette motsetningsforholdet indikerer at noen av MITP-ms kjerneelementer fortsatt er mangelfullt implementert i norske NIE-er, selv om det veiledes mye.
Det fremkom ingen signifikante forskjeller relatert til hvilket sykehus familien ble hjemskrevet fra, noe som kan ha sammenheng med relativt få deltakere fra hvert sykehus.
Andre variabler, som grad av kenguruomsorg under oppholdet, roen på pasientrommet, grad av prematuritet eller sosiodemografiske forhold, hadde heller ingen signifikant innvirkning på svarfordelingen på MITP-m-utsagnene eller KPCS-skårene.
Omfattende forbedringer av prematurt fødte barns omsorgsmiljø de siste tiårene, relatert til økt foreldretilstedeværelse, kenguruomsorg og familierom, har veldokumenterte gevinster for både barn og foreldre (23). Disse endringene synes imidlertid ikke å sikre at kunnskapsbasert samspillsveiledning blir gitt.
Veiledningsrelasjoner er viktig
Foreldredeltakelse i samtaler om atferds- og stressregulering, tilstandsregulering og innsikt om barnets sosiale natur var positivt assosiert med tre forhold: oppfølging fra faste kontaktsykepleiere, støtte fra deres eget sosiale nettverk og stor grad av foreldrenes tilstedeværelse på NIE.
Videre var det en positiv assosiasjon mellom stor grad av oppfølging fra barnets behandlende lege og foreldrenes opplevelse av glede i samspillet med barnet samt gjenkjennelse av barnets interesse for foreldrenes ansikter og stemmer.
Disse funnene bekrefter at veiledningsrelasjoner er viktige. Foreldre som erfarer god støtte fra sine profesjonelle og personlige hjelpere, har større sannsynlighet for å lykkes med kompetanseutvikling og tilpasning til rollen som forelder til et prematurt født barn (16, 24).
Foreldrene i denne studien rapporterte i gjennomsnitt om stor grad av selvtillit når det gjaldt deres egen kompetanse og rollemestring to uker etter utskrivelsen fra NIE.
Høyere KPCS-skårer er sterkt assosiert med støtte fra deres eget sosiale nettverk, noe som bekrefter funnene i en nylig publisert norsk studie (25). Det samsvarer også med en salutogen forståelse av helsefremming (26).
Støtte fra det private nettverket er avgjørende
Sosial støtte er identifisert som en hovedfaktor for å fremme individers følelse av sammenheng i livet. En opplevelse av sammenheng er sammensatt av forutsigbarhet, håndterbarhet og mening i tilværelsen.
Når foreldre har et barn som er innlagt på en NIE, kan støtte fra det private nettverket være avgjørende for deres mestringstro og selvtillit når det gjelder deres egen kompetanse.
Forfatterne som utviklet KPCS, har definert at en KPCS-skår på 39 representerte en grenseverdi for mulig bekymring med tanke på foreldrenes mestringstro til egen kompetanse.
Skårer på 31–39 poeng indikerte moderat eller lav bekymring, mens KPCS-skårer lik eller lavere enn 31 poeng ble definert som svært bekymringsfulle (20, 21). I lys av dette rapporterte kun én av fire foreldre i det KPCS-området som kan indikere bekymring, to uker etter utskrivelse.
Det at foreldrene erfarte at de ble godt fulgt opp av faste kontaktsykepleiere, var sterkt assosiert med deres opplevelse av veiledning på mange av MITP-elementene.
Det stemmer overens med nyere teori om foreldreveiledning hvor alliansebygging mellom foreldre og helsepersonell beskrives som en viktig forutsetning for at foreldre skal kunne nyttiggjøre seg veiledningen de mottar (16, 24).
For at opplevelser, observasjoner og handlinger skal bli til bevisste mestringsfremmende erfaringer, trenger foreldre refleksjonspartnere og kontekster som gjør bearbeiding av opplevelsene mulig (27).
Behandlerne må informere om risiko
Mestringstro i foreldrerollen (KPCS), rapportert to uker etter utskrivelse fra sykehus, var negativt assosiert med foreldrenes rapport av tett oppfølging fra barnets behandlende lege på NIE.
Det kan ha sammenheng med behandlernes ansvar for å informere om risiko ved behandlingen, mulige senfølger av prematuritet og forholdsregler familien bør ta. Det å motta slik helseinformasjon er viktig, men kan også utfordre foreldrenes tillit til sine egne foreldreferdigheter og rollemestring.
En positiv assosiasjon fremkom derimot hvis foreldrene fikk tett oppfølging av den behandlende legen og oppfattet at barnet var interessert i ansiktene og stemmene deres og det sosiale samspillet med dem.
Det illustrerer hvor viktig det er at behandlende leger etterstreber en balansegang i samtaler med foreldre til prematurt fødte barn. Informasjon om mulige fremtidige utfordringer bør og kan kombineres med å styrke foreldrenes bevissthet om hvor viktige de er for barnet sitt, og slik styrke deres mestringstro.
En tidligere studie fant at stor grad av mestringstro blant foreldre var assosiert med positiv utvikling hos terminfødte barn, men at denne sammenhengen var mediert av foreldrenes kompetanse i familier med prematurt fødte barn (28). Det er med andre ord en kunst å gjøre kunnskap trygghetsfremmende.
Studien har flere begrensninger, men likevel formidler den erfaringer fra mange ulike nyfødtintensivenheter. Lav deltakelse fra enkelte sykehus og frafall kan ha medført både et for positivt eller et for negativt bilde av foreldretilfredshet.
Studien kan imidlertid informere fagmiljøene om viktige elementer som bør tas hensyn til ved implementering av en mer systematisk samspillsveiledning, slik forskningslitteraturen også sterkt anbefaler (29).
Konklusjon
Et flertall av mødrene og fedrene uttrykte at de var veldig fornøyd med oppfølgingen de fikk på NIE, og de rapporterte om stor grad av mestringstro i foreldrerollen like etter utskrivelse fra sykehus.
Foreldre som fikk mye samspillsveiledning, fikk god oppfølging av faste kontaktsykepleiere, behandlende leger og deres eget sosiale nettverk. Variasjon i besvarelsene synes i stor grad å være relatert til foreldrenes relasjoner til enkeltpersoner og i mindre grad til enhetenes systemer for samspillsveiledning.
Videre implementering av samspillsveiledning bør fokusere på å gjøre veiledningen mindre personavhengig samt legge større vekt på foreldrenes forståelse av barnets tilstandsregulering og sosiale kapasitet og behov.
Forfatterne takker foreldrene som besvarte spørreskjemaet, og sykepleierne som informerte og innhentet deres samtykker til deltakelse før hjemreise fra en nyfødtintensivenhet. Det rettes også en stor takk til Ingrid Helen Ravn, som var med og utformet studien, og til Prematurforeningens styre, som bidro med verdifull brukermedvirkning.
Referanser
1. Feldman R. The development of regulatory functions from birth to 5 years: insights from premature infants. Child Dev. 2009;80(2):544–61. DOI: 10.1111/j.1467-8624.2009.01278.x
2. Forcada-Guex M, Pierrehumbert B, Borghini A, Moessinger A, Muller-Nix C. Early dyadic patterns of mother-infant interactions and outcomes of prematurity at 18 months. Pediatrics. 2006;118(1):e107–14. DOI: 10.1542/peds.2005-1145
3. Landsem IP, Handegard BH, Tunby J, Ulvund SE, Rønning JA. Early intervention program reduces stress in parents of preterms during childhood, a randomized controlled trial. Trials. 2014;15:387. DOI: 10.1186/1745-6215-15-387
4. Landsem IP, Handegard BH, Ulvund SE, Tunby J, Kaaresen PI, Rønning JA. Does an early intervention influence behavioral development until age 9 in children born prematurely? Child Dev. 2015;86(4):1063–79. DOI: 10.1111/cdev.12368
5. Neel MLM, Stark AR, Maitre NL. Parenting style impacts cognitive and behavioural outcomes of former preterm infants: a systematic review. Child Care Health Dev. 2018;44(4):507–15. -DOI: 10.1111/cch.12561
6. Ritchie K, Bora S, Woodward LJ. Social development of children born very preterm: a systematic review. Dev Med Child Neurol. 2015;57(10):899–918. DOI: 10.1111/dmcn.12783
7. Sosial- og helsedirektoratet. Faglige retningslinjer for oppfølging av for tidlig fødte barn. Oslo: Sosial- og helsedirektoratet; 2007. Tilgjengelig fra: https://helsedirektoratet.no/retningslinjer/for-tidlig-fodte-barn/ (nedlastet 13.02.2018).
8. Helsedirektoratet. Nyfødtintensivavdelinger – kompetanse og kvalitet. Oslo: Helsedirektoratet; 2019. Tilgjengelig fra: https://www.helsedirektoratet.no/retningslinjer/nyfodtintensivavdelinger-kompetanse-og-kvalitet. (nedlastet 16.10.2020).
9. Ludvigsen ES, Tomren U, Lundby HK. Familiesentrert utviklingstilpasset omsorgsmodell – NIDCAP, rev. 20152011. Tilgjengelig fra: https://www.helsebiblioteket.no/fagprosedyrer/ferdige/familiesentrert-utviklingstilpasset-omsorgsmodell-nidcap#updates (nedlastet 16.10.2020).
10. Landsem IP. Kunsten å forstå de aller minste. I: Severinsen JE, red. Forskning og innovasjon til pasientens beste. Nasjonal rapport fra spesialisthelsetjenesten, 2019. Foretakene Helse Midt-Norge, Helse Nord, Helse Sør-Øst, Helse Vest; 2020. Tilgjengelig fra: https://helse-nord.no/forskning-og-innovasjon/kunsten-a-forsta-de-aller-minste (nedlastet 28.04.2021).
11. Rønning JA, Ulvund SE, Kaaresen PI, Dahl LB. Prosjekt tidlig intervensjon 2000 [protokoll]. 1998. Tilgjengelig fra: http://uit.no/prematur (nedlastet 16.10.2020).
12. Ravn IH, Smith L, Smeby NA, Kynoe NM, Sandvik L, Bunch EH et al. Effects of early mother-infant intervention on outcomes in mothers and moderately and late preterm infants at age 1 year: a randomized controlled trial. Infant Behav Dev. 2012;35(1):36–47. DOI: 10.1016/j.infbeh.2011.09.006
13. Raiskila S, Axelin A, Toome L, Caballero S, Tandberg BS, Montirosso R et al. Parents' presence and parent-infant closeness in 11 neonatal intensive care units in six European countries vary between and within the countries. Acta Paediatr. 2017;106(6):878–88. DOI: 10.1111/apa.13798
14. Tandberg BS, Flacking R, Markestad T, Grundt H, Moen A. Parent psychological wellbeing in a single-family room versus an open bay neonatal intensive care unit. PLoS One. 2019;14(11):e0224488-e. DOI: 10.1371/journal.pone.0224488
15. Rauh VA, Nurcombe B, Achenbach T, Howell C. The Mother-Infant Transaction program. The content and implications of an intervention for the mother of low-birthweight infants. Clin Perinatol. 1990;17(1):31–45. DOI: 10.1016/s0095-5108(18)30586-4
16. Nugent KJ, Keefer CH, Minear S, Johnson LC, Blanchard Y. Nyfødtes atferd og tidlige relasjoner. Manual for NBO (Newborn Behavioral Observations). Oslo: Gyldendal; 2018.
17. Enden T, Bernklev T, Jelsness-Jørgensen L-P, Amdal CD. Pasientene kjenner best egen helse. Kronikk. Tidsskr Nor Legeforen. 2018. DOI: 10.4045/tidsskr.17.1054
18. Hadfield K, O'Brien F, Gerow A. Is level of prematurity a risk/plasticity factor at three years of age? Infant Behav Dev. 2017;47:27–39. DOI: 10.1016/j.infbeh.2017.03.003
19. Hagen IH, Svindseth MF, Nesset E, Orner R, Iversen VC. Validation of the Neonatal Satisfaction Survey (NSS-8) in six Norwegian neonatal intensive care units: a quantitative crosssectional study. BMC Health Serv Res. 2018;18. DOI: 10.1186/s12913-018-3031-z
20. Črnčec R, Barnett B, Matthey S. Development of an instrument to assess perceived self-efficacy in the parents of infants. Res Nurs Health. 2008;31(5):442–53. DOI: 10.1002/nur.20271
21. Črnčec R, Barnett B, Matthey S. Karitane Parenting Confidence Scale: manual 2008. Tilgjengelig fra: https://plct.files.wordpress.com/2019/01/karitane-parenting-confidence-scale-manual-copy.pdf. (nedlastet 10.10.2018).
22. Hosmer jr. DW, Lemeshow S. Applied logistic regression. Hoboken, New Jersey and Canada: John Wiley & Sons; 2000.
23. Griffiths N, Spence K, Loughran-Fowlds A, Westrup B. Individualised developmental care for babies and parents in the NICU: evidence-based best practice guideline recommendations. Early Hum Dev. 2019 Dec;139:104840. DOI: 10.1016/j.earlhumdev.2019.104840
24. Nugent JK, Bartlett JD, von Ende A, Valim C. The effects of the Newborn Behavioral Observations (NBO) System on sensitivity in mother-infant interactions. Infants Young Child. 2017;30(4):257–68. DOI: 10.1097/iyc.0000000000000103
25. Hagen IH, Iversen VC, Nesset E, Orner R, Svindseth MF. Parental satisfaction with neonatal intensive care units: a quantitative cross-sectional study. BMC Health Serv Res. 2019;1. -DOI: 10.1186/s12913-018-3854-7
26. Langeland E. Betydningen av den salutogene modell for sykepleie. Klin Sygepleje. 2012;26(2):38–47. DOI: 10.4220/sykepleienf.2009.0143
27. Drageset I. Fag og utdanning – hvor går veien til kompetente sykepleiere? Tromsø: Eureka forlag; 2005.
28. Hess CR, Teti DM, Hussey-Gardner B. Self-efficacy and parenting of high-risk infants: the moderating role of parent knowledge og infant development. Appl Dev Psychol. 2004;25:423–37. DOI: 10.1016/j.appdev.2004.06.002
29. Puthussery S, Chutiyami M, Tseng P-C, Kilby L, Kapadia J. Effectiveness of early intervention programs for parents of preterm infants: a meta-review of systematic reviews. BMC Pediatrics. 2018;18. DOI: 10.1186/s12887-018-1205-9


















0 Kommentarer