Slik kan ny teknologi gi økt trygghet i hjemmet
Implementering av velferdsteknologi i helse- og omsorgstjenesten kan være utfordrende, tross store potensielle gevinster for alle parter.
I denne artikkelen presenterer vi refleksjoner rundt implementering av velferdstekniske installasjoner og løsninger. Bruk av velferdsteknologi krever at helsepersonell samarbeider med brukerne, og tar deres behov på alvor.
Som følge av en økende andel eldre med mer komplekse sykdomstilstander og knapphet på faglige og økonomiske ressurser, stilles det stadig større krav til at ansatte i helse- og omsorgstjenestene må tenke nytt og smartere (1, 2). Implementeringen av samhandlingsreformen har i tillegg ført til et økt press på kommunale helse- og omsorgstjenester (3). Det har de siste årene vært rettet oppmerksomhet mot å øke andelen av hjemmebaserte tjenester og behandling i hjemmet, slik at antall liggedøgn på sykehus og presset på kommunale institusjonsplasser reduseres (4).
Helsetjenestene utfordres også når eldre ønsker å bo hjemme med bistand fremfor å flytte til offentlige institusjoner med døgnkontinuerlig pleie (5). Å beholde dagens kvalitet i helsetjenestene, vil derfor være en utfordring i fremtiden. Andelen personer med behov for bistand øker, og det vil bli knapphet på helsepersonell (6, 7). Innen 2050 vil dagens behov for personell innen helse- og omsorgstjenestene fordobles, og allerede i 2035 forventes det at mangelen på sykepleiere vil være 28 000 årsverk (8).
Hva er velferdsteknologi?
Helse- og omsorgsdepartementet (8) har foreslått velferdsteknologi som en mulig løsning på hvordan man fremover kan løse utfordringer knyttet til en økende andel pasienter og mangel på faglært arbeidskraft, spesielt i kommunene (8). Hagen-utvalget definerte i 2011 velferdsteknologi som: «Teknologisk assistanse som skal bidra til økt trygghet, sosial deltakelse, mobilitet og kulturell aktivitet, og styrke den enkeltes evne til å klare seg selv i hverdagen til tross for sykdom og sosial, psykisk eller fysisk nedsatt funksjonsevne» (9, side 99).
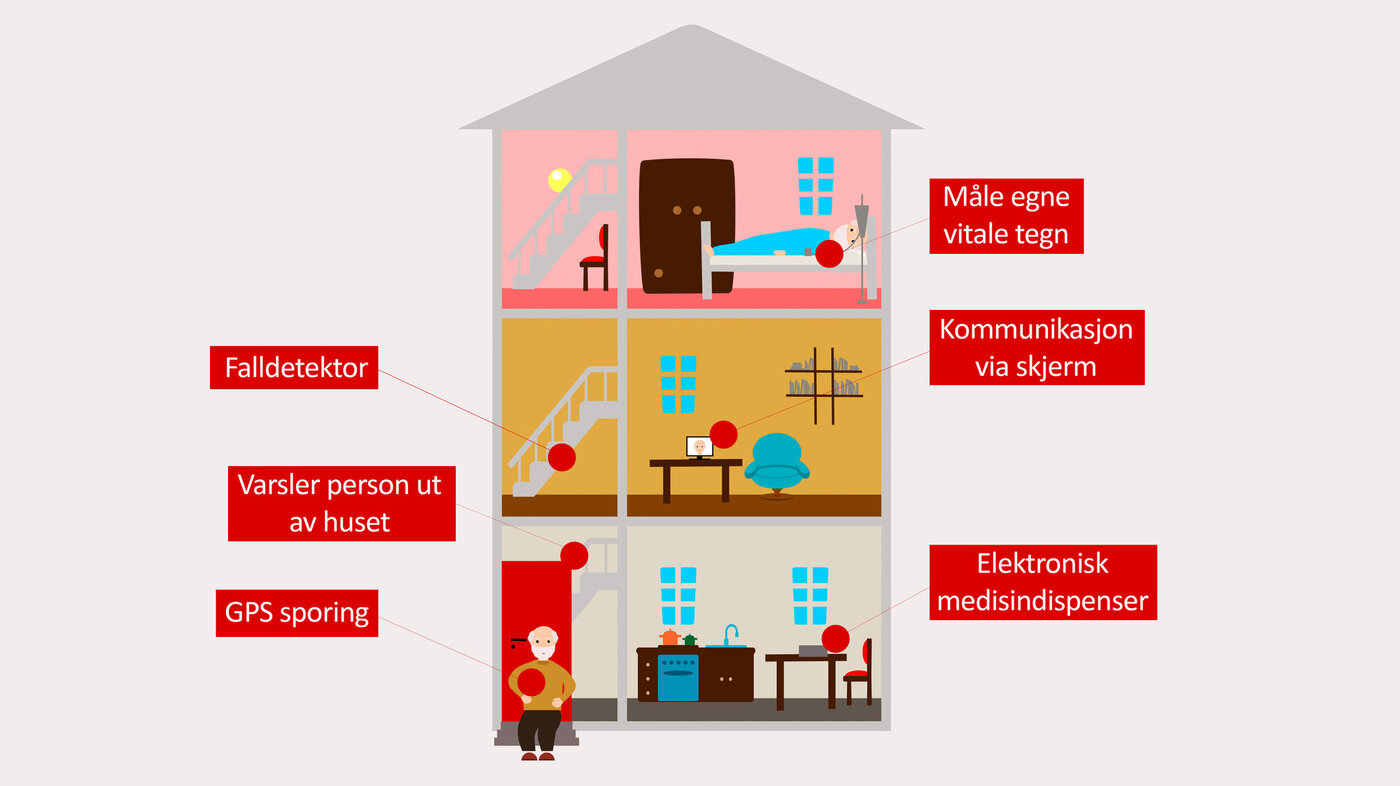
Eksempler på dette kan være ulike typer monitoreringsutstyr hvor kronisk syke måler sine vitale tegn og sender resultatene til lege, forskjellige typer overvåkningssensorer som varsler fall, eller om noen går ut av huset om natta. Varslings- og sporingsteknologi sender signaler om hvor en person befinner seg via GPS-signaler, og blir ofte anbefalt å benytte for personer med ulik grad av kognitiv svikt.
Velferdsteknologiske tjenester kan også knyttes til kommunikasjonsverktøy, slik at helsepersonell kan kommunisere med brukeren via for eksempel en skjerm (8, 9). I tillegg er det ment at velferdsteknologi skal fungere som støtte og trygghet for pårørende, bidra til økt tilgjengelighet for brukeren, bedre ressursutnyttelse og god kvalitet på tjenestetilbudet. Målet er at velferdsteknologi skal bidra til å bremse behovene for omfanget av hjemmebaserte tjenester og/eller innleggelser i institusjon, samt øke mestring i forhold til egenomsorg (3).
Kan møte motstand
Implementering av velferdsteknologiske løsninger utfordrer både pasientene, brukerne, pårørende, helsepersonell og samhandlingen mellom ulike nivå av helsetjenestene. Forskning viser at helsepersonell ikke får tilstrekkelig opplæring i bruk av velferdsteknologi (10). Andre studier viser at mangelfull informasjon om – og erfaring med velferdsteknologiske løsninger, skaper negative forventninger og motstand mot å ta det i bruk blant de ansatte (11, 12).
Yngre ansatte er imidlertid mer positive til bruk av teknologiske løsninger enn eldre arbeidstakere (10). Øyen og medarbeidere (10) fant også at ansattes positive forventninger til å ta i bruk velferdsteknologiske løsninger, skyldes at eldre da kan bo lenger hjemme, og føle seg trygge.
Eldre brukere av hjemmebaserte tjenester uttrykker i tillegg skepsis til det å erstatte ansikt-til-ansikt kommunikasjon med ulike velferdsteknologiske løsninger og avstandsoppfølging (13, 14).
Pasienten må involveres
En vanlig oppfatning blant oss mennesker, er at vi kan påvirke egen alderdom med god planlegging (15). Spørsmålet er hvordan den aldrende befolkningen skal integrere velferdsteknologiske løsninger som en naturlig del av planleggingen knyttet til mestring av egne helseutfordringer. Implementering av velferdsteknologiske løsninger omfatter i tillegg et behov for dialog og samhandling mellom tjenestemottakere og tjenesteytere. Dialogen bør ta utgangspunkt i gjensidig forståelse, slik at man kan koordinere felles mål og handlinger til det beste for pasientene, brukerne og deres pårørende (16).
I Norge er det fokus på viktigheten av bruker- og pasientinvolvering i utvikling og forbedring av fremtidens helse- og sosialtjenester. Jamtvedt og Nortvedt (17) skriver: «Spørsmålet er ikke om pasienter skal medvirke, det er heller hvilken form en slik medvirkning skal ha og hvordan den skal gjennomføres» (s.188). Velferdsteknologiske løsninger vil vanskelig kunne svare på brukernes behov dersom de ikke involveres i planleggingsprosessen.
Moralsk utfordrende
Å vurdere utbyttet av å ta i bruk velferdsteknologi for å løse utfordringene i helse- og omsorgstjenestene, kan vise seg å bli moralsk utfordrende. Hvem har mest nytte av velferdsteknologi? Pasientene som ønsker trygge og sikre løsninger? Pårørende? Det offentlige som skal planlegge og levere forsvarlige og sikre tjenester? Eller industrien og leverandørene som skal tjene på de teknologiske løsningene som utvikles?
Noen av de velferdsteknologiske løsningene som foreligger allerede, vil kunne gi alle aktørene gevinster. Sporingsteknologi vil for eksempel kunne bidra til at pårørende kan føle seg trygge på at deres far kan bevege seg fritt uten å være redd for ikke å finne han igjen. Brukeren selv kan bo lenger hjemme og opprettholde muligheten til å være aktiv, og kommunen som leverer tjenester kan spare penger på å utsette tildeling av en institusjonsplass.
Verdighetsgarantien ble vedtatt i 2010 og stadfester retten til å leve en «verdig, trygg og meningsfull alderdom» i samsvar med individuelle behov. Forskriften gjelder uavhengig om man bor i hjemmet eller på institusjon (18). En grunn til kritikken mot – og skepsisen til implementering av velferdsteknologi, er rettet mot at velferdsteknologiske løsninger skal erstatte tilstedeværelse og nærhet i møte mellom tjenesteyter og mottaker (19, 20). Dersom velferdsteknologiske løsninger skal erstatte relasjonene mellom helsepersonell og pasient, vil det være kontroversielt. Mange vil mene at det oppstår mange etiske dilemma når velferdsteknologi skal erstatte menneskelige ressurser. Er velferdsteknologi egnet til å ivareta sentrale aspekter ved menneskers velferd som trygghet og en verdig og meningsfull alderdom?
Private aktører
Velferdsteknologiske løsninger utvikles i stor grad av private aktører som ikke jobber tett på pasientene eller brukerne, pårørende eller ansatte. De som står for utformingen av tilbudet har derfor ingen relasjon til, eller føler omsorg for, de mennesker de skaper de velferdsteknologiske løsningene for. I forhold til den velferdsteknologiske storsatsingen nasjonalt og internasjonalt, vil kontrasten til omsorgsrasjonell tankegang vokse frem dersom for eksempel digitale medisindispensere erstatter brukerens ønske om omsorg i form av tilsyn og menneskelig kontakt (21).
Menneskelig kontakt
Eldre mennesker som bor alene i eget hjem har ofte et ønske – og behov for daglige besøk av hjemmetjenesten. Helsepersonell i hjemmetjenesten vil også miste muligheten for å vurdere pasientenes helsetilstand klinisk dersom vurderingene skal foregå digitalt og via avstandsoppfølginger. Det er likevel viktig å bygge opp tjenestene rundt pasientenes behov (22). Noen pasienter ønsker gjerne å erstatte mange tilsyn av hjemmesykepleien med digitale – og velferdsteknologiske løsninger. Spørsmålet er ofte ikke enten eller, men et ønske om en kombinasjon der det både er plass for velferdsteknologiske løsninger og tradisjonell omsorg og sykepleie i form av hjemmebesøk.
En behovsdreven tjeneste?
Så lenge noen er avhengig av andre mennesker ligger det et maktmisforhold i bunnen av relasjonen mellom for eksempel pasient og sykepleier (23, 24). Maktmisforholdet kan gjøre seg svært gjeldende innenfor implementering av velferdsteknologiske løsninger. Hvem bestemmer hvilke løsninger som skal tilbys? Er løsningene tilpasset hver enkelt brukers individuelle behov? Hvor stor innvirkning har hver enkelt bruker på sin situasjon?
Velferdsteknologi kan også bidra til at makten forskyves til brukeren dersom graden av egenomsorg økes og behovet for bistand reduseres. Avstandsoppfølging kan blant annet bidra til at pasientene opplever økt egenkontroll og trygghet i situasjonen (6, 21). Dette vil igjen kunne styrke fokuset på behovsdrevne tjenester hvor reell brukerinvolvering styrkes.
Martinsen (24) kritiserer dagens helsetjenester for å ensidig fokusere på innsparinger mer enn kvalitet og forsvarlighet i tjenestene. Mort og medarbeidere (14) mener at velferdsteknologi ikke er en løsning for å spare penger, eller å avhjelpe mangelen på faglige ressurser. Velferdsteknologiske løsninger krever høy grad av brukerkunnskap og brukerinvolvering. Samtidig kan ikke velferdsteknologiske løsninger løse mange av de grunnleggende behovene hos brukere av hjemmetjenester, som for eksempel assistanse ved toalettbesøk eller tilrettelegging i forhold til måltider.
Må være brukervennlig
Tilpassede løsninger og brukervennlighet er sentrale aspekt for å bidra til å bryte barrieren mange kan føle på når det gjelder implementering av velferdsteknologiske løsninger i sine liv og sin hverdag (21). Raustøl og Falkenberg (25) poengterer at brukermedvirkning er viktig når man skal utvikle velferdsteknologiske løsninger for fremtidens helsetjeneste, men at man ikke må se seg blind på bare brukerne. Et samarbeid mellom de ansatte og de som skal designe teknologien er viktig.
Når vi er kjent med at brukervennlighet, feilkilder og levetid, er svakheter det bør jobbes videre med, forteller dette oss at det krever mye strategisk arbeid for å bygge opp gode kommunale helsetjenester hvor velferdsteknologiske løsninger blir et naturlig valg for både brukere og ansatte. De ansatte bør derfor anerkjennes som brukere av velferdsteknologiske løsninger på lik linje som brukerne av tjenestene, og deres behov for opplæring bør prioriteres (22).
Oppsummering
Denne artikkelen har forsøkt å presentere noen refleksjoner rundt implementering av velferdsteknologi som løsning på hvordan kommunale helsetjenester bør utvikles for å møte de demografiske utfordringene med flere eldre og alvorlig syke hjemmeboende pasienter. De velferdsteknologiske løsningene som oppleves nyttige for brukerne, bør styre valgene til ledere og ansatte i kommunale helse- og omsorgstjenester fremover. Det blir derfor viktig å ta utgangspunkt i den enkelte brukers behov når velferdsteknologiske løsninger skal vurderes, slik at kvaliteten i helse- og omsorgstjenestene kan styrkes.
Det er vel ingen som vil stille seg negative til valg av løsninger som er til det beste både for brukere, pårørende, ansatte og systemet som helhet? Satsingen krever likevel et kontinuerlig søkelys på samhandlingen mellom aktørene med utgangspunkt i brukerens behov.
Referanseliste
1. Gabrielsen B. Færre eldre bor på sykehjem. I: Ramm J, red. Eldres bruk av helse- og omsorgstjenester. Oslo: Statistisk sentralbyrå; 2013. s.93–100.
2. McCabe T, Sambrock S. Psychological contracts and commitments among nurses and nurse managers: A discourse analysis. Int J Nurs Stud. 2013 Jul;50(7):954–67. doi: 10.1016/j.ijnurstu.2012.11.012.
3. Helsedirektoratet. Status for samhandlingsreformen. Oslo: Helsedirektoratet; 2016. IS-2483. Tilgjengelig fra: https://helsedirektoratet.no/Lists/Publikasjoner/Attachments/1198/Status%20for%20samhandlingsreformen%20F%C3%B8lge%20med%20rapporten%202015.pdf (nedlastet 01.11.2018).
4. Norges offentlige utredninger: NOU 2011: 11. Innovasjon i omsorg. Oslo: Departementenes servicesenter, Informasjonsforvaltning; 2011. Tilgjengelig fra: https://www.regjeringen.no/contentassets/5fd24706b4474177bec0938582e3964a/no/pdfs/nou201120110011000dddpdfs.pdf (nedlastet 01.11.2018).
5. Sixsmith J, Sixsmith A, Fänge AM, Naumann D, Kucsera C, Tomson, S, et al. Healthy ageing and home: the perspectives of very old people in five European countries. Soc Sci Med. 2014 Apr; 106:1–9. doi: 10.1016/j.socscimed.2014.01.006.
6. Nakrem S, Spilker K. Velferdsteknologi som ressurs, mulighet og strategi i helse- og omsorgstjenesten i kommunene. I: Haugan G, Rannestad T, red. Helsefremming i kommunehelsetjenesten. Oslo: Cappelen Damm Akademisk; 2014. s. 242–53.
7. Gautun H, Øien H, Bratt C. Underbemanning er selvforsterkende: Konsekvenser av mangel på sykepleiere i hjemmesykepleien og sykehjem. Oslo: NOVA; 2016. NOVA Rapport 6/2016.
8. Meld. St. nr. 10 (2012-2013). God kvalitet – trygge tjenester. Kvalitet og pasientsikkerhet i helse- og omsorgstjenesten. Oslo: Helse- og omsorgsdepartementet; 2013. Tilgjengelig fra: https://www.regjeringen.no/contentassets/b9f8d14c14634c67a579a1c48a07c103/no/pdfs/stm201220130010000dddpdfs.pdf (nedlastet 01.11.2018).
9. Øyen KR, Sunde OS, Solheim M, Moricz S, Ytrehus S. Understanding attitudes toward information and communication technology in home-care: Information and communication technology as a market good within Norwegian welfare services. Informatics for health and social care. 2018;43(3):300–9. doi: 10.1080/17538157.2017.1297814.
10. de Veer AJ, Francke AL. Attitudes of nursing staff towards electronic patient records: a questionnaire survey. International Journal of Nursing Studies. 2010;47(7):846–54. doi: 10.1016/j.ijnurstu.2009.11.016.
11. Powell J, Gunn L, Lowe P, Sheehan B, Griffiths F, Clarke A. New networked technologies and carers of people with dementia: an interview study. Ageing and Society. 2010;30(6):1073–88. Doi: 10.1017/S0144686X1000019X.
12. Chou C, Chang C, Lee T, Chou H, Mills ME. Technology acceptance and quality of life of the elderly in a telecare program. Comput Inform Nurs. 2013 Jul;31(7):335–42. doi: 10.1097/NXN.0b013e318295e5ce.
13. Mort M, Roberts C, Pols J, Domenech M, Moser I. Ethical implications of home telecare for older people: a framework derived from a multisited participative study. Health Expect. 2013 Jun;18(3):438–49. doi: 10.1111/hex.12109.
14. Amdam J, Veggeland, N. Teorier om samfunnsstyring og planlegging. Oslo: Universitetsforlaget; 2011.
15. Eriksen EO, Weigård J. Kommunikativ handling og deliberativt demokrati: Jürgen Habermas’ teori om politikk og samfunn. Bergen: Fagbokforlaget; 1999.
16. Jamtvedt G, Nortvedt MW. Brukermedvirkning i sykepleie. Sykepleien Forskning. 2015;10(2):188–91.
17. Forskrift 16. november 2010 hefte 12 om en verdig eldreomsorg (verdighetsgarantien). Tilgjengelig fra: https://lovdata.no/dokument/SF/forskrift/2010-11-12-1426 (nedlastet 01.11.2018).
18. Melting JB, Frantzen L. Første gevinstrealiseringsrapport med anbefalinger: Nasjonalt velferdsteknologiprogram. Oslo: Helsedirektoratet; 2015.
19. Corneliussen HG, Dyb K. Om teknologien som ikke fikk være teknologi – diskurser om velferdsteknologi. I: Andersen E, Bjørhusdal JG, Nesse T, Årethun JR, red. Immateriell kapital - Fjordantologien 2017. Oslo: Universitetsforlaget; 2017. s. 165–81.
20. Kiran AH, Nakrem S. Etiske perspektiver ved bruka av velferdsteknologi. I: Nakrem, S, Sigurjònsson J, red. Velferdsteknologi i praksis: Perspektiver på teknologi i kommunal helse- og omsorgstjeneste. Oslo: Cappelen Damm Akademisk; 2017. s. 100–14.
21. Stickdorn M, Lawrence A, Hormess M, Shneider J. This is service design doing. Applying service design thinking in the real world. A practioners`handbook. Canada: O`Reilly Media, Inc; 2018
22. Martinsen K. Omsorg, sykepleie og medisin: Historisk-filosofiske essays. 2 utg. Oslo: Universitetsforlaget; 2003.
23. Martinsen K. Omsorg, sårbarhet og tid. I: Alvsvåg H, Bergland Å, Førland O, red. Nødvendige omveier – en vitenskapelig antologi til Kari Martinsen 70-årsdag. Oslo: Cappelen Damm Akademisk. 2013. s. 369–75.
24. Raustøl T, Falkenberg G. Hvordan lykkes med velferdsteknologi? Oslo: Kommunal rapport; 2014. Tilgjengelig fra: http://kommunal-rapport.no/debatt/hvordan_lykkes_med_velferdsteknologi (nedlastet 01.11.2018).





















0 Kommentarer