Måltider i demensomsorgen er mer enn mat

Sykepleiere i sykehjem må kjenne beboerne og være oppmerksomt til stede under måltidene.
Måltidene til eldre sykehjemsbeboere med demens skal være faglig forsvarlige og omsorgsfulle. Det krever at personalet har kunnskap, kjennskap til beboerne og er oppmerksomt til stede. I tillegg må det være tilstrekkelig bemanning og riktig organisering. Måltidet er fellesskap som krever samarbeid mellom beboerne og pleierne og mellom pleierne. Når andelen beboere med langtkommen demens øker, bør også bemanningsnormen endres fordi ansvar, pleie og omsorg til disse beboerne krever mer og tar lengre tid.
Flere eldre med demens viser manglende interesse for mat og måltider (1, 2). Kognitive svekkelser påvirker deres evne til å delta og engasjere seg i psykososiale aspekter ved måltidet. Svekket hukommelse og visuell persepsjon kan ha en negativ innvirkning på beboernes bevissthet om måltidet og evne til å spise selv. De behøver ofte hjelp ved måltider og i noen tilfeller hjelp til mating (3).
Ved livets slutt gir kognitiv svikt en ekstra utfordring, i og med at pasienten ikke selv kan gi verbalt uttrykk for sine egne ønsker (4). Pårørende kan da be om at pasienten ikke lenger skal få mat og drikke hvis vedkommende ikke lenger kan uttrykke sine ønsker. Pleierne kan oppleve det som et overgrep å ikke tilby mat til en kognitivt svekket pasient (5).
I situasjoner der det er nødvendig å bistå beboere under måltidet, er det viktig å fokusere på beboernes behov, kunne tolke signalene deres og utforme rutiner som gir økt kvalitet på næringsinntak og måltidene (6).
Hva viser forskningen på demens og måltider?
En kvalitativ studie viser at sykepleiere benyttet ulike metoder, fra mildt press til strategier for å «lokke og lure» maten i beboere med demens som ikke ville spise. Sykepleierne hadde bedre samvittighet når de hadde fått gitt beboeren mat, og følte at jobben ikke var faglig forsvarlig eller utført i tråd med nasjonale retningslinjer hvis beboeren ikke hadde spist. Studien viser også at tidsknapphet kunne føre til en nedprioritering av gode måltidsopplevelser for beboerne (8).
I en studie av urolige beboere med demens i sykehjem var hovedfunnet at god omsorg til denne pasientgruppen er avhengig av kunnskap om sykdommen og grunnleggende behov samt kjennskap til pasienten og medarbeiderne (9).
En systematisk litteraturgjennomgang peker på betydningen av sosial tilknytning, tilpasset omsorg, bekreftelse av beboeren og tilpasninger ved matvegring for at eldre med demens i sykehjem skal ha gode måltidsopplevelser (10).
I en canadisk studie (11) vektlegges omsorgsfullhet, ro, vennlighet, tålmodighet samt kjennskap til og respekt for beboerne under måltidet. Travelhet og tidsknapphet nevnes så vidt. En italiensk studie omtaler betydningen av et sosialt miljø rundt måltidet i tillegg til kjennskap til beboerne (12).
Disse funnene er også viktige i en nederlandsk studie, som peker på at et godt samarbeid med beboerne og deres pårørende tar tid og krever kontinuitet i pleien (13). Deltakerne i en amerikansk studie rapporterte at de har for mange oppgaver og plikter til å klare å møte behovene som beboere med demens har under måltidet. De nevnte også manglende opplæring, utdanning og kompetanse som et problem (14).
Lover og forskrifter skal sikre forsvarlig helsehjelp
Ifølge helsepersonelloven § 4 (15) skal helsehjelp gis på en faglig forsvarlig og omsorgsfull måte. Faglig forsvarlighet er et minstekrav. Helsehjelpen som ytes, skal være i henhold til «god praksis», som er et nivå over minstekravet. Omsorgsfull hjelp handler om måten pasienten behandles på, at pasienten blir møtt med respekt og innlevelse.
I helse- og omsorgstjenesteloven § 4-1 (16) heter det at helse- og omsorgstjenestene skal være forsvarlige. Videre skal pasienter tilbys et verdig, helhetlig omsorgstjenestetilbud med tilstrekkelig fagkompetanse hos de ansatte.
Kvalitetsforskriften (17) sier at brukere skal få dekket sine grunnleggende behov, og de skal oppleve respekt, forutsigbarhet og trygghet. Personer med demens skal sikres tilrettelagte tilbud og tilpasset hjelp ved måltider, med nok tid og ro til å spise. Også verdighetsgarantien (18) peker på at tilstrekkelig kosthold og tilpasset hjelp ved måltider er en lovfestet rettighet for eldre.
I de yrkesetiske retningslinjene for sykepleiere heter det i punkt 1 at «sykepleieren ivaretar det enkelte menneskets verdighet og integritet, herunder retten til faglig forsvarlig og omsorgsfull hjelp, retten til medbestemmelse og retten til ikke å bli krenket» (19).
Det er ikke tilstrekkelig å være omsorgsfull
Siri Tønnessen presiserer følgende i sitt essay: «I praksis betyr det at en pasient som får hjelp til å få dekket sitt behov for mat og drikke, både må sikres tilstrekkelig næringsinntak, men også oppleve seg sett og ivaretatt i situasjonen. Det betyr at sykepleierne må ha tid til å spørre pasienten hva slags mat han kan tenke seg å spise og tilrettelegge måltidet slik at pasienten får lyst til å spise. Hvis pasienten har dårlig matlyst og trenger sosialt fellesskap for å få i seg maten, må sykepleieren ha tid til å sette seg ned å påse at maten blir spist» (20, s 159).
«Pleien tar den tiden den tar», sier Kari Martinsen (21). Det er imidlertid ikke tilstrekkelig å være omsorgsfull, man må også ha nødvendig kompetanse og kjennskap til beboerne for at pleien skal være faglig forsvarlig.
Tønnessen og Nortvedt (22, 23) hevder at vurderingen av sykepleiefaglig forsvarlighet har vektlagt juridiske og medisinske aspekter mer enn kravet om omsorgsfull hjelp. Faglig forsvarlighet i sykepleie innebærer at pasienten eller brukeren får dekket sine grunnleggende behov. Relasjonen mellom sykepleieren og pasienten er viktig, og utøvelsen må være i tråd med sykepleiens grunnverdier (20, 22, 23).
Vi benyttet feltobservasjoner og gruppeintervju som metode
Vi ønsket å undersøke pleieres erfaringer med måltider hos sykehjemsbeboere med demens. Vi samlet inn data til denne studien våren 2023. Datainnsamlingen foregikk i til sammen fire dager og besto av feltobservasjoner av måltider ved to sykehjem. Vi foretok også gruppeintervjuer med pleiere. Beboerne hadde langtkommen demens. Det var tre pleiere på dagvakt og to pleiere på aftenvakt ved begge enhetene.
Observasjonene ble utført fra middag cirka klokken 12 til etter ettermiddagskaffen. Noen av observasjonene foregikk på beboernes rom. Forskerne observerte også fellesmåltider i kjøkken og stue. Vi noterte under observasjonene og etterpå. Etter at observasjonene var avsluttet, ble feltnotatene renskrevet, og vi utformet en intervjuguide med spørsmål for gruppeintervju (24) med pleiepersonalet på hvert sykehjem.
Fra sykehjem 1 deltok tre ansatte: en sykepleier og to helsefagarbeidere. Fra sykehjem 2 deltok seks ansatte: en sykepleier, fire helsefagarbeidere og en assistent. Gruppeintervjuene ble tatt opp på lydbånd og transkribert.
Vi benyttet Braun og Clarkes tematiske analyse av kvalitative forskningsdata (25, 26). Gjennom dataanalysen ble tre hovedtemaer identifisert. Vi utformet også noen fortellinger med utgangspunkt i situasjoner som hadde gjort særlig inntrykk på oss i feltarbeidet. Sitater fra gruppeintervjuene er vist i tabell 1–3.
En prosjektsøknad ble opprettet og DPIA gjennomført, som er en vurdering av personvernkonsekvenser, i samarbeid med personvernombudene i kommunene der datainnsamlingen foregikk, prosjektnummer 341627. Enhetslederne for sykehjemmene samtykket til å delta. Alle deltakerne, altså pleierne, mottok skriftlig og muntlig informasjon om studien.
Det var frivillig å delta, og deltakerne ble informert om at de når som helst kunne trekke seg. Alle transkriberte data er anonymiserte og behandlet konfidensielt. Alle beboere og pleiere ble forespurt hver gang vi observere dem under måltidet.
Tre temaer fremkom i analysen
Gjennom analysen av feltnotatene og gruppeintervjuene kom vi frem til følgende temaer: «Betydningen av kunnskap og kjennskap til beboerne», «Betydningen av oppmerksom tilstedeværelse» og «Betydningen av tilstrekkelig bemanning og riktig organisering».
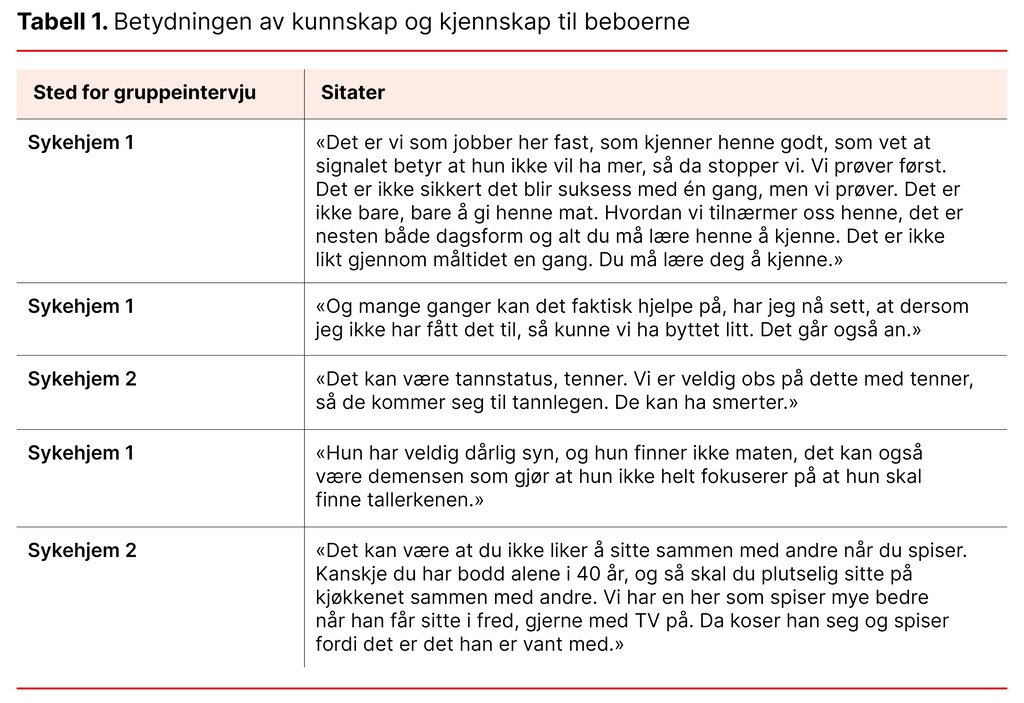
Betydningen av kunnskap og kjennskap til beboerne
I feltnotatet under møter vi på Lillian.
Hun ligger i sengen, og en ukjent vikar går inn for å hjelpe henne med middagen. Vikaren går bort til sengen, hever hjertebrettet og spør Lillian om hun vil ha noe å drikke. Lillian roper noe uforståelig. Vikaren forsøker å gi henne drikke med en tutekopp. Lillian kniper igjen munnen. Til slutt gir vikaren opp og går ut og forteller den andre pleieren at hun ikke får til å gi Lillian mat eller drikke.
En kjent pleier går inn med middag, setter på høy dansemusikk og går bort til sengen. Pleieren forklarer at Lillian var veldig glad i musikk og dans da hun var ung. Musikken hjelper til under måltidet, og Lillian setter pris på det. Pleieren får blikkontakt og begynner matservering, sier at Lillian må lukke munnen rundt skjeen, at hun må svelge. Lillian gjør som pleieren sier. Pleieren sier når måltidet er over: «Var det nok mat?» Lillian svarer: «Nei.» (feltnotat, sykehjem 1).
Fortellingen om Lillian viser hvor viktig det er å ha kunnskap og kjennskap til beboeren for at måltidet skal oppleves på en god måte, og i mange tilfeller for at beboeren i det hele tatt skal ønske å spise. Noen ganger kan det også være vanskelig å få beboeren til å spise selv om pleieren kjenner beboeren. Da kan det hjelpe at en annen kjent pleier forsøker, som samarbeider bedre med denne beboeren.
Det er mange faktorer som kan påvirke om beboerne spiser dårlig, som tannstatus eller smerter, som kan gjøre at de trenger smertelindring før måltidet. Pleierne må ha kunnskap både om den konkrete beboeren og ha generell faglig kompetanse. Beboerne kan også være veldig forskjellige, både når det gjelder sykdomspåvirkning og personlighet. Noen kan mangle tenner, eller tannprotesen passer ikke. Andre kan ha nedsatt syn eller kognitiv svikt som påvirker spisingen. Det som er bra for noen, er ikke alltid bra for andre.
Og det som pleierne i utgangspunktet tenker vil være bra, kan vise seg ikke å stemme. Individuell tilpasning er viktig og krever kunnskap og kjennskap til hver enkelt beboer, som sitatene i tabell 1 viser. Kunnskap og kjennskap til beboerne er også sentrale funn i annen forskning (9, 11−13): «Du må kjenne folkene dine» (13, s 252). God praksis i måltidet avhenger av tilstrekkelig kompetanse hos personalet og er nødvendig for at hjelpen som ytes, skal være faglig forsvarlig (15−17).
Betydningen av oppmerksom tilstedeværelse
Hilma sitter alene på kjøkkenet og spiser sjokoladekake. De andre beboerne er ute i TV-stua. En pleier vasker opp og gjør husarbeid i bakgrunnen. Det er støy fra flere maskiner. Hilma tar av seg smekken. Hun griser og spiser smuler med fingrene. Det ser ut som om hun er i ferd med å sovne. Hilma mumler noe uforståelig, så ser hun rett på oss og sier med klar stemme: «Derfor blir jeg forbanna …»
Pleieren som er til stede i rommet under observasjonen, bistår ikke Hilma under måltidet. Personalet som er i avdelingen, holder på med støyende aktiviteter i bakgrunnen og prater seg imellom, i tillegg til at det er støy fra maskiner i lokalet. Hilma sitter med ryggen mot dør til stuen, og det er mye som foregår bak henne (feltnotat, sykehjem 2).
I fortellingen om Hilma ser vi hvordan bakgrunnsstøy og forstyrrelser og det å være overlatt til seg selv kan påvirke måltidet på en negativ måte. Hilma sitter alene og spiser. Det er ingen som ser henne eller er sammen med henne. Flere av informantene var veldig opptatt av betydningen av oppmerksom tilstedeværelse. Respekt og omsorgsfullhet er viktig. Noen trakk frem betydningen av å spise sammen med beboerne. Det skal ikke alltid så mye til.
Flere av informantene fortalte at de synes det er hyggelig å dele med beboerne. Noen av pleierne tar med mat på eget initiativ og lager spesialmat som egentlig burde vært levert fra kjøkkenet. De ansatte forteller at de har pyntet avdelingen og hengt opp gardiner, alt har de ordnet selv uten bidrag fra kommunen og brukt penger de har fått fra pårørende.
Det kan likevel være situasjoner der beboere som har behov for å bli sett og ivaretatt, kan bli oversett, og dermed ikke spiser tilstrekkelig. Eksempel på en slik situasjon kan vi se i feltnotatet under, der en beboer som tilsynelatende virker mer selvhjulpen enn de andre, blir overlatt til seg selv. Tabell 2 viser sitater som handler om betydningen av oppmerksom tilstedeværelse.
Oscar sitter på kjøkkenet sammen med andre beboere under felles middag. Beboerne er fordelt på to bord, og en pleier er opptatt med å bistå to beboere som ikke kan spise selv. En pleier serverer. Vi legger merke til Oscar, som er ny i avdelingen, og som ved første øyekast kan virke mer selvhjulpen enn de andre. Det blir servert plukkfisk, men Oscar spiser lite eller ingenting. Han ber om å få gå ut og røyke. Den ene pleieren går ut og tenner røyken for ham.
Vi observerte også Oscar ved ettermiddagskaffen, der det ble servert kaffe og kake med krem. Han spiste heller ikke dette. Han slo av en spøk og tullet med pleierne, men spiste ingenting (feltnotat, sykehjem 2).
Betydning av omsorg, respekt og tilstedeværelse nevnes også i andre studier (10−12). Dette er helt i tråd med kravet i norsk lovgivning (15, 16) og yrkesetiske retningslinjer for sykepleiere (19), som sier at pleien skal være omsorgsfull. For at hjelpen skal være faglig forsvarlig, må den også være omsorgsfull (20, 22, 23).
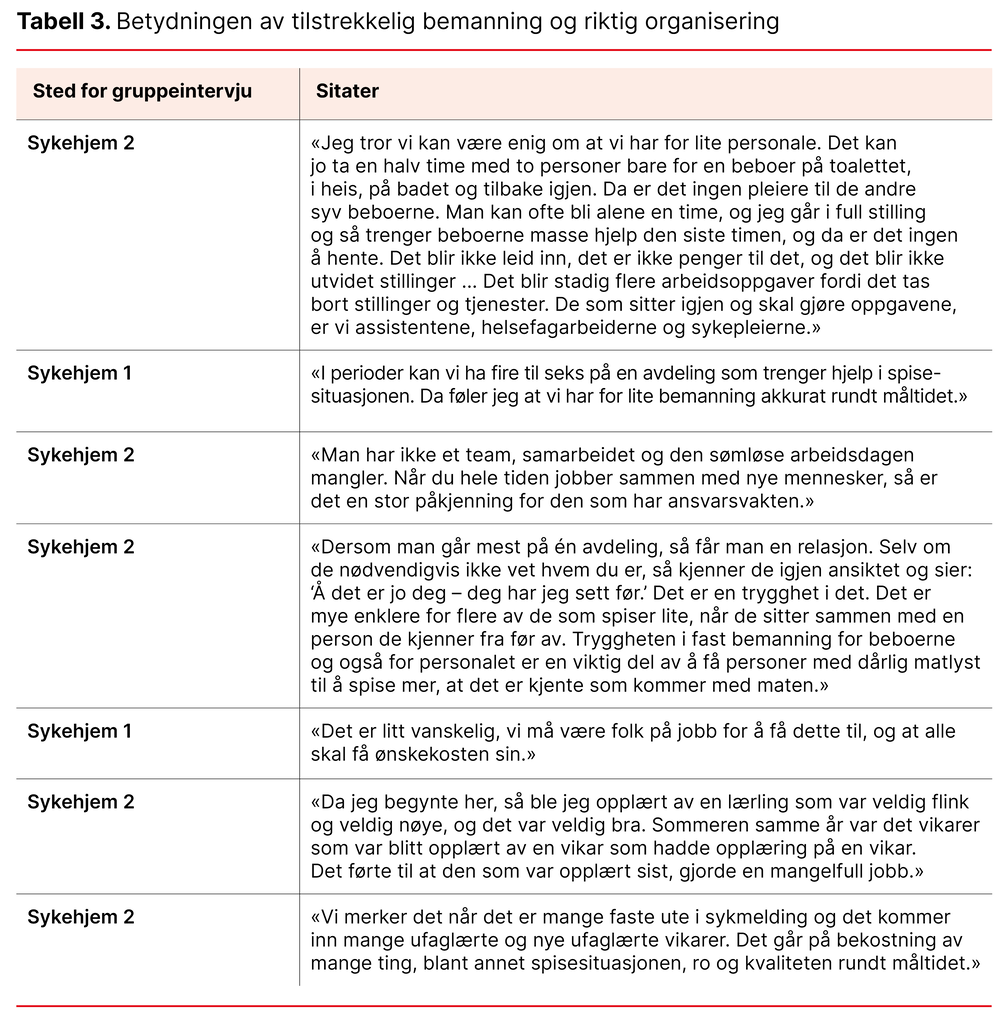
Betydningen av tilstrekkelig bemanning og riktig organisering
Situasjonen fra feltnotatet overfor der beboer Oscar ble oversett og ikke fikk i seg tilstrekkelig næring, kan også skyldes for dårlig bemanning. Når det er for få ansatte, vil de mest hjelpetrengende prioriteres. Flere av informantene pekte på at bemanningssituasjonen var et problem som kunne gå ut over tjenestetilbudet. Manglende kontinuitet blant pleiepersonalet og organiseringen av arbeidet påvirker også pleiernes arbeidssituasjon.
Organiseringen og bemanningen påvirker også tryggheten og omsorgen for beboerne. Som vi har vært inne på tidligere, er det også viktig at personalet har kompetanse og kunnskap til å påvirke maten og måltidene til beboerne. Opplæring til nyansatte må gis av kompetent personale (tabell 3).
Vi har ikke funnet mange andre relevante studier som fokuserer på bemanning. Travelhet, tidspress og høy arbeidsbelastning nevnes i noen studier (8, 11, 13). Når andelen beboere med langtkommen demens øker, bør også bemanningsnormen endres, fordi pleie og omsorg til disse beboerne krever mer og tar lengre tid. «Pleien tar den tiden den tar», sier Kari Martinsen (21).
I en ny artikkel av Tønnessen og Nortvedt skriver forfatterne: «Det er et problem at ambisjonene for velferdsstaten i lovverket og gjennom politiske føringer ikke lar seg realisere innenfor dagens rammer» (23, s 236).
Styrker og svakheter ved studien
Observasjonsdata er en styrke ved studien. Det hadde styrket studien ytterligere hvis observasjonsperiodene hadde hatt lengre varighet, og hvis vi hadde intervjuet flere pleiere. Vurdering av personvernkonsekvenser (DPIA) var gjennomført, og enhetslederne for sykehjemmene hadde samtykket før studien ble satt i gang. Pleierne ble informert om at det var frivillig å delta, og at de når som helst kunne trekke seg.
Det hadde styrket studien om de pårørende til beboerne hadde fått informasjon og samtykket til prosjektet. Alle, både pleiere og beboere, ble forespurt hver gang vi observerte dem under måltidet. Alt datamateriale er anonymisert, slik at ingen personer kan gjenkjennes.
Konklusjon
Studien viser at pleiere vektlegger at det er viktig å ha kunnskap og kjenne til beboerne. De bør være oppmerksomt til stede for at måltidene til eldre sykehjemsbeboere med demens skal være gode.
Studien peker på at faglig forsvarlig og omsorgsfull hjelp under måltidene krever tilstrekkelig bemanning og riktig organisering. Å yte faglig forsvarlig og omsorgsfull hjelp ved måltider til eldre sykehjemsbeboere med demens er ikke bare et individuelt ansvar, men også et systemansvar.
Forfatterne oppgir ingen interessekonflikter.






















0 Kommentarer