Trygg kirurgi – oppdekking og organisering av instrumentbord til operasjon: en scoping review
Sammendrag
Bakgrunn: Oppdekking og organisering av instrumentbord er en kompleks arbeidsprosess som krever et bredt kunnskapsgrunnlag. Når kunnskapsbaserte anbefalinger tas i bruk, øker sikkerheten i operasjonsrommet.
Hensikt: Studiens hensikt var å styrke utøvernes beslutningsgrunnlag. Det gjøres ved å samle, strukturere, oppsummere og presentere kunnskapsbaserte anbefalinger.
Metode: Vi utførte en scoping review med utgangspunkt i Arksey og O'Malleys rammeverk og Aveyards tematiske analyse.
Resultat: Litteraturen presenteres under hovedtemaene 1) Oppdekking av instrumentbord med instrumenter, utstyr og medikamenter, og 2) Omorganisering av instrumentbord, instrumenter, utstyr og medikamenter. Anbefalingene dekker forebygging av brudd i steril teknikk, stikk- og skjæreskader, gjenglemt utstyr i pasient, medikamenthåndtering og brannsikkerhet. En retningslinje beskriver en praktisk, konkret og systematisk fremgangsmåte for oppdekking av instrumentbord.
Konklusjon: Resultatet presenterer et bredt område av kunnskapsbaserte anbefalinger som kan støtte beslutninger om oppdekking og organisering av instrumentbord. Studiens resultat kan bli brukt i utviklings- og forbedringsarbeid og kan danne grunnlaget for en standardisert oppdekking av instrumentbord til ulike inngrep og til forbedringer av sjekklisten «Trygg kirurgi». Kun én retningslinje konkretiserer en praktisk og systematisk fremgangsmåte for oppdekking av instrumentbord. Vi anbefaler at det utarbeides norske kunnskapsbaserte retningslinjer, standarder og fagprosedyrer. Videre anbefaler vi at operasjonssykepleiernes erfaringer med oppdekking og organisering av instrumentbord undersøkes, og at litteraturstudier inkluderer retningslinjer fra land som ikke inngår i denne studien.
Referer til artikkelen
Igesund U, Overvåg G, Rasmussen G. Trygg kirurgi – oppdekking og organisering av instrumentbord til operasjon: en scoping review. Sykepleien Forskning. 2021;16(84445):e-84445. DOI: 10.4220/Sykepleienf.2021.84445
Menneskelig feil oppstår ofte på grunn av avvik fra rutinemessig praksis (1). Verdens helseorganisasjon (WHO) påpeker at operasjonsteamets kunnskap og erfaring er den mest kritiske ressursen. Videre fremhever WHO at å implementere standardiserte sikkerhetsprosedyrer, som sjekklisten «Trygg kirurgi», kan forhindre feil når mange personer og avanserte teknikker benyttes, og dermed bidra til tryggere pasientbehandling (2).
Samtidig erkjenner WHO at det på grunn av profesjonenes autonomi ikke er etablert noen kultur for standardisering på operasjonsavdelinger (2).
Det er en kompleks arbeidsprosess å dekke opp og organisere instrumentbord til kirurgiske inngrep. Prosessen sikrer at instrumenter, utstyr og medikamenter fortløpende er tilgjengelig, kontrollert og hensiktsmessig plassert. Organiseringen bidrar til oversikt over instrumenter og utstyr på bordene samtidig som plasseringen ivaretar sikkerheten til pasient, operasjonsteam og utstyr (3).
I en studie på 16 norske sykehus anvendte kun fire operasjonsavdelinger skriftlige prosedyrer for oppdekking av instrumentbord (4). Dette kan forklares med at det er mangel på nasjonale og kunnskapsbaserte retningslinjer eller fagprosedyrer.
Bakgrunn
En operasjon utsetter pasienten for kritiske faser der feil kan inntre og resultere i skader og komplikasjoner (2). Den viktigste enkeltfaktoren til feil er kommunikasjonssvikt i operasjonsteamet (2, 5, 6). I sammenheng med manglende retningslinjer og standarder kan det få negative konsekvenser for pasientsikkerheten.
Rapporterte komplikasjoner og skader fra kirurgiske inngrep kan relateres til postoperative infeksjoner (7), gjenglemt utstyr i den opererte pasienten (5), medisineringsfeil (8), skader ved bruk av energidrevet utstyr (9), brann ved eller i operasjonspasienten (10), overføring av blodbårne patogener ved stikk- og skjæreskader (11) og smitte eller sykdom som er overført ved eksponering av kirurgisk røyk (12).
Ved enhver form for kirurgi stilles det krav til kunnskapsbasert praksis (KBP), kunnskap basert på forskning, erfaring og pasientens ønsker og behov i den gitte situasjonen (13). I studien til Hjelen og Sagbakken på tre norske sykehus svarte operasjonssykepleierne at de manglet KBP (14). Denne mangelen synliggjør et behov for litteraturstudier med kunnskapsoppsummeringer som forenkler tilgangen til forskningsbasert kunnskap for utøverne, og som kan bidra til kvalifiserte beslutninger.
Hensikten med denne litteraturstudien var å fremskaffe kunnskap som kan styrke utøvernes beslutningsgrunnlag ved oppdekking og organisering av instrumentbord til kirurgiske inngrep. Vi ønsket også å bedre utdanningen og stimulere til videre forskning.
Målgruppen er operasjonssykepleiere, operasjonsteknikere og operasjonssykepleierstudenter som dekker opp og organiserer instrumentbordene, de som utarbeider fagprosedyrer i klinikken samt personer og instanser som utvikler kunnskapsbaserte eller nasjonale retningslinjer, standarder og kunnskapsbaserte fagprosedyrer. Studien henvender seg også til forskere på fagområdet.
Vi undersøkte følgende forskningsspørsmål:
- Hvilke kunnskapsbaserte anbefalinger er tilgjengelige for å underbygge kliniske beslutninger ved oppdekking og organisering av instrumentbord i det sterile feltet som bidrag til trygg kirurgi?
Denne artikkelen samler, strukturerer, oppsummerer og presenterer resultatene fra kunnskapsbaserte anbefalinger og fagfellevurderte studier. Artikkelen peker også på mangelfulle områder i litteraturen og behov for videre forskning.
Metode
Design
Forskningsspørsmålet ble besvart ved hjelp av en femtrinns fremgangsmåte i det metodiske rammeverket til Arksey og O'Malley, noe som krevde en nøyaktig og transparent fremgangsmåte uten krav til metodevalidering (15).
I tillegg til rammeverket klargjorde vi forskningsspørsmålet og hensikten med studien, etablerte en effektiv søkestrategi og gjennomførte en gjentakende søke- og utvalgsprosess, slik Levac og medarbeidere anbefaler (16).
Videre har vi rapportert resultatene med utfall relatert til forskningsspørsmålet og diskutert implikasjoner for fremtidig forskning, praksis og policy anbefalt av Levac og medarbeidere (16). I forkant definerte og dokumenterte vi sentrale begreper, rammeverk, formål og kriterier for søk samt planlagt utvalg som anbefalt av Peters og medarbeidere. Videre identifiserte vi hull i forskningskunnskapen (17).
Supplert av Kahlil og medarbeidere bidro forskningsspørsmålet til å utvikle spesifikke inklusjons- og eksklusjonskriterier (18), som i denne studien informerte om fenomener av interesse, populasjon, kontekst, utfall og litteraturvalg (tabell 1).
Oppdekking og organisering av instrumentbord krever en kompleks og sammensatt fremstilling. Det gjør en presis, avgrenset og systematisk forståelse og vurdering vanskelig, og vi valgte derfor scoping review (18). Tidligere kartlegging av litteraturen hadde ikke favnet denne bredden.
Identifisere forskningsspørsmål (trinn 1)
Vi utførte og kompletterte søk i tre omganger (i 2017, 2018 og 2019), som bidro til kunnskap om tidligere forskning og til å definere forskningsspørsmålet og søkestrategien. Forskningsspørsmålet retter søkelyset mot arbeidsprosessen for «oppdekking og organisering av instrumentbord», som ble definert, og søkeord valgt.
Populasjonen var sterile instrumentbord med instrumenter, utstyr og medikamenter som blir anvendt i forbindelse med kirurgiske inngrep. I studien er «instrumentbord» samlebegrep, og spesifikke benevnelser er «assistansebord/Mayobord» og «bakbord».
I tillegg inngår instrumentbrikker, instrumenter, utstyr (medisinskteknisk utstyr, tilleggsutstyr og engangsutstyr som kompresser, duker og tupfere) og medikamenter. Ut over dette ble ønsket utfall konkretisert i inklusjonskriteriene (tabell 1).
Identifisere relevant litteratur (trinn 2)
Første- og andreforfatteren med innspill fra tredjeforfatteren planla og utviklet litteratursøket ved hjelp av et PICOT-skjema beskrevet av Aveyard (19). Flere søk med ulike begreper bidro til å tydeliggjøre inklusjons- og eksklusjonskriteriene samt det endelige valget av søkeord. Søket besto av tekst- og emneord som vi diskuterte grundig og tilpasset de ulike databasene.
Kilder for retningslinjer og oppsummert kunnskap ble gjennomgått både med søk på overordnede søkeord eller tema (eksempelvis operating rooms, safe surgery, patient safety, surgical instruments/equipment, sterile field) samt da vi gikk gjennom innholdsoversikter.
Dette ble gjort i Norske fagprosedyrer via Helsebiblioteket, Nasjonale retningslinjer fra Helsedirektoratet, Helsebibliotekets retningslinjebase, UpToDate, Pyramidesøket i Helsebiblioteket, Evidence-based medicine, Evidence-based nursing, NICE, GIN, Socialstyrelsen.se, Sundhedsstyrelsen, Center for kliniske retningslinjer og New Zealand Guideline Group: Guideline Central. I tillegg søkte vi i Cochrane Library og Epistemonikos.
Andreforfatteren utførte det endelige systematiske søket i databaser i juni og juli 2019. Søkene ble utført i Medline og deretter i Cinahl, Svemed+ og Embase. Søkestrategien besto av tekstord og kontrollerte søketermer som ble tilpasset den enkelte databasens tesaurus.
Noen sentrale søkeord som vi brukte, var følgende: operating rooms/theater/suite/sterile field, surgical instruments/equipment, instrument table, patient safety, safe surgery, guideline/standards/recommendations/checklists. Søkeordene ble kombinert med de boolske operatorene AND og OR. Detaljert søkestrategi fra Medline er tilgjengelig som vedlegg for interesserte (vedlegg 1).
Tematikkens kompleksitet og omfang resulterte i søk på mange tekstord og også en erkjennelse om at temaet fortrinnsvis ble beskrevet i artiklenes fulltekst eller tabeller. Det ble derfor også nødvendig med søk på overordnede begreper i enkeltstudiebasene i tillegg til ressurser med mer oppsummert innhold.
Vi gjorde også gjentatte håndsøk i sentrale organisasjoners utarbeidede retningslinjer: AORN Guidelines for Perioperative Practice: 2018 edition (20), AST Standard of Practice (21), Riksföreningen för operationssjukvårds riktlinjer (22), WHO Guidelines (23) og EORNA Recommendations (24). Ut over dette gjennomgikk vi referansene i inkluderte enkeltstudier.
Velge ut litteratur (trinn 3)
Vi ekskluderte dokumenter ved å lese titler, sammendrag eller fulltekst og valgte ut dokumenter på bakgrunn av inklusjons- og eksklusjonskriteriene for å balansere gjennomførbarhet med bredde og omfang slik Peters og medarbeidere anbefaler (17).
Kriterier som inngikk, beskriver fenomener av interesse, kontekst, populasjon, utfall, type litteratur, tidsperiode og språk. Søkestrategien og inklusjon av studier ble i stor grad styrt av relevansen for praksis. Vi inkluderte retningslinjer som vi fant ved håndsøk, etter faglige, skjønnsmessige vurderinger av relevansen for forskningsspørsmålet.
For å kvalitetssikre klinikeres beslutningsgrunnlag, slik Peters og medarbeidere anbefaler (17), avvek vi fra rammeverket til Arksey og O'Malley ved å vektlegge dokumentenes plassering i 5S-modellen (kunnskapspyramiden).
Tilgjengelig litteratur øverst i pyramiden er oppslagsverk og retningslinjer, og nederst finner vi kvalitetsvurderte enkeltstudier med originalresultater (25). Vi valgte litteratur øverst i kunnskapspyramiden dersom anbefalingene overlappet, og hvis ny kunnskap ble identifisert lavere i pyramiden, inkluderte vi den.
Vi valgte å avgrense til «åpne kirurgiske inngrep» i og med at disse ofte krever mer utstyr og bedre organisering. I tillegg blir instrumenter og utstyr hovedsakelig dekket opp og organisert på instrumentbordene, i motsetning til invasive endoskopiske inngrep, hvor instrumenter eller utstyr også plasseres i såret eller i spesialposer i «feltet».
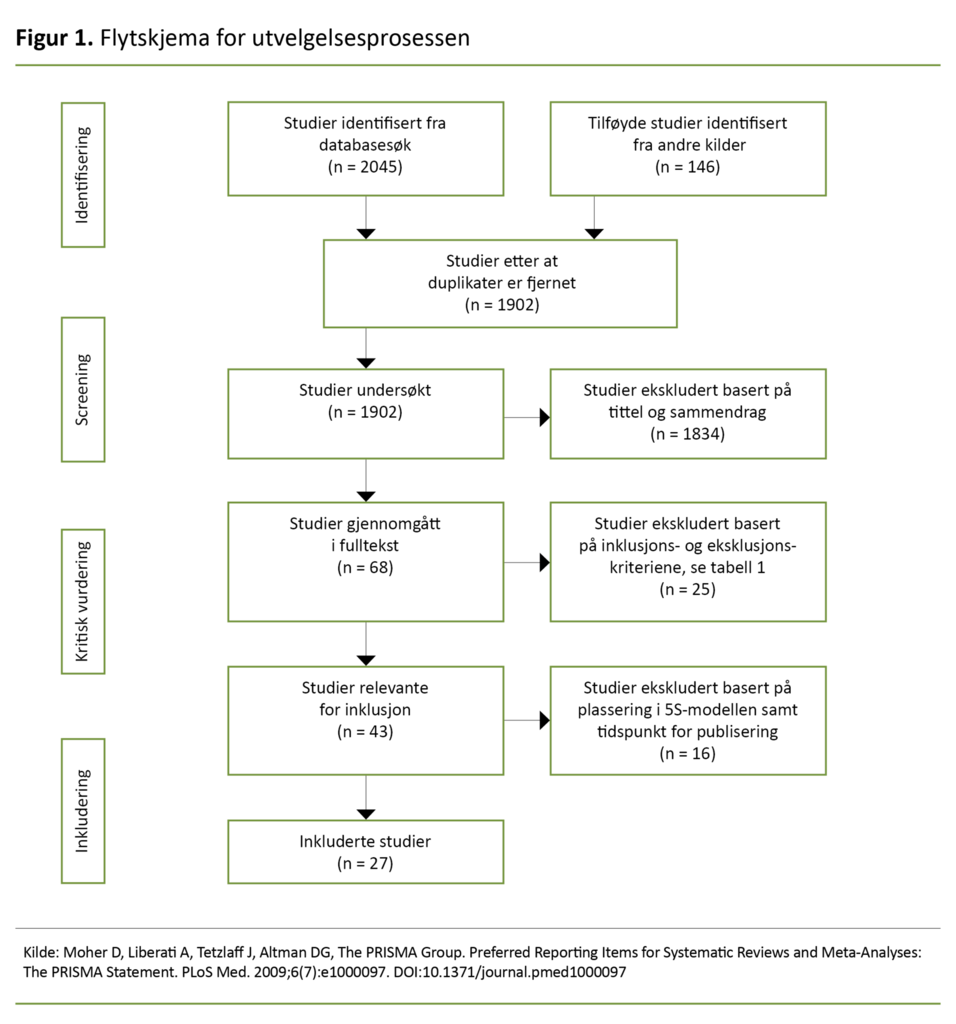
Totalt identifiserte vi 2191 dokumenter (figur 1). Etter at vi hadde fjernet duplikater i Endnote, sjekket første- og tredjeforfatteren individuelt litteraturens relevans i forhold til forskningsspørsmålet ut fra tittel (først) og sammendrag.
Vi sammenliknet deretter hverandres utvalgte dokumenter. Sammenfallende dokumenter ble direkte inkludert, og resterende dokumenter ble diskutert og vurdert i fellesskap. Gjennomgangen resulterte i et felles utvalg på sekstiåtte dokumenter i fulltekst. Vi gjennomgikk deretter individuelt alle dokumentene i fulltekst, denne gangen med utgangspunkt i inklusjons- og eksklusjonskriteriene.
Etter en felles gjennomgang var begge forfatterne enige om at 43 dokumenter oppfylte inklusjonskriteriene. Videre ekskluderte vi i fellesskap 16 dokumenter med sammenfallende anbefalinger funnet i dokumenter høyere i kunnskapspyramiden.
Det endelige utvalget besto av 27 dokumenter basert på konsensusvedtak, enighet oppnådd ved diskusjon, slik Levac og medarbeidere anbefaler (16) (figur 1).
Kartlegge data (trinn 4)
Første- og tredjeforfatteren presenterte de inkluderte dokumentene i et datakartleggingsskjema, slik det anbefales av Arksey og O'Malley (15).
Inspirert av kategoriene til Arksey og O'Malley (15) kategoriserte vi dokumentene under forfatter, publiseringsår, dokumentets tittel, tidsskrift, land, formål, type dokument/metode med utvalg, vurderingssystem og viktige resultater. Se vedlegg 2 for detaljer.
Gruppere, oppsummere og rapportere resultatene (trinn 5)
Med bakgrunn i datakartleggingsskjemaet sorterte, oppsummerte og presenterte første- og tredjeforfatteren dataene i en numerisk analyse, slik Arksey og O'Malley anbefaler (15) (tabell 2).
Den numeriske analysen viste hvordan dokumentene fordelte seg på kategoriene publiseringsår, land, formål, type dokument og vurderingssystem. WHO Guidelines for Safe Surgery («Trygg kirurgi») publisert i 2009 (2) ble inkludert fordi den fortsatt hadde relevans for praksis.
Første- og tredjeforfatteren gjorde en tematisk analyse slik Aveyard anbefaler for litteraturgjennomganger (19), og som anbefalt av Arksey og O’Malley (15). Da vi utviklet temaer, baserte vi oss på anbefalinger identifisert i de inkluderte dokumentene. Deretter sammenliknet vi resultatene på tvers og endte opp med åtte foreløpige hovedtemaer.
Vi vurderte deretter temaene i sammenheng med forskningsspørsmålet. Inndeling og innhold i temaene ble på nytt systematisert og justert, og gjennomgangen resulterte i to hovedtemaer, hvert med fire undertemaer. Vi gjorde en siste gjennomgang av resultatene i datakartleggingsskjemaet for å hindre at relevante resultater i litteraturen var utelatt. Det endelige resultatet er presentert i tabell 3 samt i en narrativ fremstilling.
Resultater
Oppsummert viste den numeriske analysen at 22 av 27 dokumenter var publisert de siste fem årene. Hovedvekten, 16 dokumenter, var publisert i USA og 9 lokalisert til Europa, hvorav 2 i Skandinavia.
Formålet i alle dokumentene var å forebygge skade og komplikasjoner under gjennomføring av kirurgi, i hovedsak rettet mot pasienten. To områder, brannsikkerhet og overføring av blodbårne patogener, fokuserte både på pasienten og personalet.
Majoriteten, 19 dokumenter, var retningslinjer og oppslagsverk, og 16 dokumenter brukte et vurderingssystem til å gradere resultater eller anbefalinger. Se tabell 2 for flere detaljer.
Den tematiske analysen resulterte i følgende:
Hovedtema 1 fokuserte på oppstarten av forberedelsene – oppdekking av instrumentbord med instrumenter, utstyr og medikamenter. Anbefalingene avgrenser seg i tid fra etablering av sterile felt med åpning av sterilt utstyr frem til kirurgistart, etter gjennomført timeout-fase i sjekklisten «Trygg kirurgi».
Hovedtema 2 var avgrenset i tid fra «knivstart» frem til pasienten er kjørt ut av stuen, inkludert avslutningsfasen i sjekklisten «Trygg kirurgi». Søkelyset var på omorganisering av instrumentbord, instrumenter, utstyr og medikamenter basert på endringer med pasient, kirurgi og situasjon.
Oppdekking av instrumentbord med instrumenter, utstyr og medikamenter (H1)
Risikovurdering
Under forberedelsene til operasjon anbefales det å gjøre en risikovurdering for å forebygge komplikasjoner og skader. Teamet i fellesskap og sterilt utøvende operasjonssykepleier særskilt skal ha søkelyset på å forebygge brudd på steril teknikk, oppdage brudd og iverksette tiltak.
Andre konkrete anbefalinger omhandler risiko ved overføring og administrering av medikamenter, vurdere risiko (skår) knyttet til branntriade og bruk av monopolar diatermi (ESU Electro Surgery Unit) samt eksponering for kirurgisk røyk.
Retningslinjene anbefaler å forebygge gjenglemt utstyr ved å vurdere risikoen til pasienten (overvekt/størrelse, sykdomstilstand), ved kirurgi (traume, blødning), situasjon (tid til forberedelser og telling) og utstyr (mengde, størrelse, detekterbart). Verbal kunngjøring anbefales ved høyrisiko for blodbårne patogener. Se tabell 3, H1:a for detaljer.
Kommunikasjon og teamarbeid
Preoperativ teambrifing og topersons-kryssjekk anbefales for å bekrefte og kontrollere tilgjengelig utstyr og medikamenter. Herunder inngår sterilitet, funksjon, at antallet stemmer, samt å sjekke kirurgens preferansekort og dokumentere kontrollrutinene.
Teamet må vurdere og verbalt bekrefte dersom det er risiko for brann. Videre skal teamet ha en plan for å redusere risikoen og delegere oppgaver for å forebygge og håndtere brann. Observert fare for eller mulig brann skal høyt og umiddelbart sies fra om. Se tabell 3, H1:b for detaljer.
Standardisert oppdekking av instrumentbord
Oppdekking av bordene er beskrevet med ulik detaljeringsgrad i dokumentene. Litteraturen anbefaler å benytte standardiserte brikker med instrumentliste samt etablere et logisk, sekvensielt og effektivt mønster når det dekkes opp, som er likt for bakbord og assistansebord.
Bordene under urene inngrep plasseres i rommet slik at kontaminering av bord med utstyr og instrumenter unngås. Ifølge anbefalinger skal instrumentbord til abdominale og perineale områder holdes atskilt, og instrumenter eller utstyr som ikke har vært i bruk, oppbevares i bestemte soner på bakbordet atskilt fra det brukte.
Oppdekking av bordene er beskrevet med ulik detaljeringsgrad i dokumentene.
Instrumentbord etableres så nært oppstart av kirurgi som mulig, kun med sterilt utstyr. Standardisert overføringsprosess, oppbevaring og plassering av instrumenter, utstyr og medikamenter anbefales. Informasjon om medikamenter standardiseres, farmasiforberedte doser, umiddelbar merking av medikamenter samt overholding av tidsfaktoren ved åpning og overføring anbefales.
Sterilt utøvende operasjonssykepleier skal vite hvor instrumenter og utstyr befinner seg under hele inngrepet. Konsekvent telling oppnås ved standardisert prosedyre, utstyr monteres og arrangeres for oversikt samt sikker og effektiv telling, der skarpe gjenstander plasseres i spesifisert område på assistansebordet og bakbordet. Se tabell 3, H1:c for detaljer.
Sikker arbeidspraksis
Anbefalingene omhandler å forebygge brudd på steril teknikk og medisineringsfeil ved åpning, overlevering og oppdekking av sterile instrumenter, utstyr og medikamenter.
Brikke og instrumenter i brikke kontrolleres opp mot innholdsliste, indikator, smuss på instrumenter eller brikke og funksjon. Brikken og instrumentene erstattes ved behov og klargjøres til bruk. Kun ett medikament av gangen skal overleveres, og det anbefales butt opptrekkskanyle.
Skarpe instrumenter og suturer arrangeres i sekvenser tilrettelagt for effektiv og sikker telling samt sikker oppbevaring og kassering. Sikkerhetsforanstaltninger for å bryte branntriade anbefales ved å inspisere isolasjonen på kabelen til tenningskilden (energigenererende utstyr – ESU) og ved å oppbevare diatermipennen i isolert sikkerhetshylse. Vurder bruk av monopolar diatermi.
Dokumentasjon av vurderinger, tiltak og avvik gjennomføres. Det må også føres regnskap for alle gjenstandene inkludert tilleggsutstyr og instrumentdeler, som telles opp separat. Dokumentasjon kan utføres elektronisk, på eget skjema eller i sykepleiedokumentasjon. Se tabell 3, H1:d for detaljer.
Omorganisering av instrumentbord, instrumenter, utstyr og medikamenter (H2)
Kommunikasjon og teamarbeid
Det presiseres at teamet har et felles ansvar for å varsle når feil gjøres, og når brudd på steril teknikk oppdages. For å forebygge forstyrrelser og avbrudd i kommunikasjon anbefales distraksjonsfri sone ved telling og overføringsprosesser.
Standardisert telleprosedyre anbefales med fast rekkefølge og verbal bekreftelse og skriftlig dokumentasjon samt standardisert administrering og overføringsprosess for medikamenter og løsninger. Plassering av nøytralsone må avklares i teamet, og verbal beskjed skal gis når skarpe gjenstander er i bevegelse. For å bryte branntriaden skal det gis beskjed til anestesi før monopolar diatermi benyttes over sternum xiphoideus. Se tabell 3, H2:a for detaljer.
Sikker arbeidspraksis
Det anbefales at instrumentbordene overvåkes og dekkes til etter standardisert prosedyre og ved fastsatte tidspunkter. Ved ulik sårklassifisering anbefales atskilte instrumenter og instrumentbord samt isolasjonsteknikk ved tarmkirurgi eller cancerkirurgi.
Kontaminerte gjenstander fjernes fra det sterile feltet, og rene instrumenter anvendes til sårlukking. Overlevering av medikament anbefales gjort umiddelbart før bruk og anvendt så raskt som mulig. Umerkede legemidler kasseres. Utstyr og avfall blir på operasjonsstuen til operasjonsslutt, og dokumentasjon utføres i samsvar med standardisert informasjon.
To personer gjennomfører standardisert telleprosedyre visuelt og verbalt med fast rekkefølge og tidspunkt. Sterilt utøvende operasjonssykepleier avgjør tidspunktet for telling, og alt utstyret i det sterile feltet inngår i sluttellingen og dokumenteres.
For å forebygge stikk- og skjæreskader anbefales kontrollerte arbeidsprosesser som non-touch-teknikk, bruk av nøytralsone og soner for oppbevaring og plassering av skarpe instrumenter på bordene. I tillegg anbefales å redusere tempoet når skarpe instrumenter er i bruk.
For å bryte branntriaden anbefales det å unngå alkohol nær såret ved aktivering av ESU (diatermi), ha våte kompresser og sterilt vann eller saltvann tilgjengelig samt redusere oksygenkonsentrasjonen og unngå nitrogenoksid når det anvendes ESU over sternum xiphoideus. Se tabell 3, H2:b for detaljer.
Teknologi og sikkerhetsutstyr
Ulike teknologiske verktøy anbefales for å supplere en manuell og systematisk telling av gjenstander. En kombinasjon av manuell telling ved å bruke whiteboardtavle og plastlommer samt skanning med strekkode eller radiofrekvensidentifikasjonsmerking anbefales.
Kun røntgentette gjenstander og kompresser, duker og tupfere med røntgentråd benyttes i operasjonssåret. Sikkerhetsutstyr som sikre sprøyter, selvdekkende nåler, butte kanyler og suturnåler anbefales for å forebygge stikk- og skjæreskader. I tillegg beskrives bruk av sikre knivblader.
Videre anbefales knivbladfjerner, utstyr for alternative skjære- og lukkemetoder, oppbevaringsbokser for nåler og knivblader og punkteringssikre avfallskonteinere med krav til funksjonalitet for sikker lukking og kassering. Se tabell 3, H2:c for detaljer.
Avvik og avvikshåndtering
Når brudd på sterilitet oppdages, anbefales korrigerende tiltak umiddelbart dersom det samsvarer med pasientsikkerheten. Før et inngrep avsluttes, skal instrumenter og tilleggsutstyr telles. Hvis en gjenstand er savnet, skal det gjøres søk i hele rommet og i såret samt telles på nytt. Dersom gjenstanden ikke blir funnet, og pasientens tilstand tillater det, gjøres intraoperativt røntgen før lukking. Resultatet rapporteres til den ansvarlige kirurgen og teamet, og vurderinger, tiltak samt regnskap dokumenteres.
Hvis en gjenstand er savnet, skal det gjøres søk i hele rommet og i såret samt telles på nytt.
Ved brann på pasienten stoppes all gass til luftveiene. Brennbart materiale fjernes, sterilt vann eller saltvann påføres brannområder, og RACE iverksettes (Rescue: redde pasienten fra brann, Alarm: aktivere brannalarm, Confine: lukke døren til operasjonsstuen etter evakuering, Extinguish: bruke brannslukkingsapparat ved evakuering). Se tabell 3, H2:d for detaljer.
Diskusjon
Oppsummerte hovedfunn
Samlet handler anbefalingene om teamarbeid og kommunikasjon, risikovurdering og avvikshåndtering, standardisert oppdekking, teknologi og sikkerhetsutstyr samt sikker arbeidspraksis.
Kun én retningslinje utarbeidet av operasjonsteknikere gjør rede for anbefalinger som konkretiserer en standardisert, systematisk og praktisk oppdekking av instrumentbord. Se tabell 3 for detaljer.
Status i Norge og mulige forbedringer
Sjekklisten «Trygg kirurgi» (2) og EUs stikkskadedirektiv (47), som ble innført for å redusere risikoen for skader og komplikasjoner, er internasjonale tiltak som har betydning for oppdekkingen og organiseringen av instrumentbord. I tillegg bidrar kunnskapsbaserte anbefalinger til å øke sikkerheten i operasjonsrommet og beskytte pasienter og personalet (6).
Flere anbefalinger funnet i denne litteraturstudien inngår ikke i WHOs sjekkliste «Trygg kirurgi» og bør implementeres. Anbefalingene i denne litteraturgjennomgangen kan klargjøre risikofaktorer som teamet bør sette søkelyset på under timeout-fasen (H1:1a).
I tillegg må teamet ha planlagt, forberedt tiltak og fordelt oppgaver for å forebygge og håndtere feil og skader (H1:1a, 1b og 1d, H2:2a og 2b) samt vurdert behov for å ha nødvendig sikkerhetsutstyr tilgjengelig (H2:2c).
Flere anbefalinger funnet i denne litteraturstudien inngår ikke i WHOs sjekkliste ‘Trygg kirurgi’ og bør implementeres.
Teammedlemmenes ansvar om å si fra ved brudd på sterilitet og når feil oppdages, samt å unngå distraksjoner og avbrytelser ved telling og overføringsprosesser, vektlegges (H2:2a og 2d).
Når det gjelder avslutningsfasen for sjekklisten «Trygg kirurgi», gir anbefalingene føringer for avvikshåndtering og dokumentasjon (H1:1d, H2:2b og 2d). Samlet kan de identifiserte anbefalingene forbedre sjekklisten «Trygg kirurgi».
Det mangler norske retningslinjer og standarder for oppdekking og organisering av instrumentbord. Kun én aktuell kunnskapsbasert fagprosedyre for kirurgisk telling er ferdig og tilgjengelig på Helsebibliotekets nettsider (41). Forebygging av stikkskader omtales i Smittevernveilederen (48) og i lovpålagte krav til arbeidsmiljøet (49).
Skriftlige prosedyrer for oppdekking og organisering av instrumentbord anvendes i liten grad i Norge (4). Ifølge den nasjonale helse- og sykehusplanen for 2020–2023 er det en betydelig variasjon innen mange områder i helsetjenesten. Ifølge planen ønsker regjeringen mer samarbeid og deling av kunnskap samt faglige samarbeidsutvalg som skal utvikle prosedyrer (50).
Er det behov for kunnskapsbaserte retningslinjer og standardiserte prosedyrer?
Helsetjenesten forutsettes å jobbe kunnskapsbasert i praksis (KBP) (50). I tillegg er forskningen enig om at det å bruke kunnskapsbaserte anbefalinger og standardisering av prosedyrer og teknikker bidrar til sikrere prosesser (2, 6).
Ved alle kirurgiske inngrep er tid vesentlig for pasientutfallet, og ifølge Høyland og medarbeidere spares tid når man planlegger og forbereder (51). Nøyaktighet, effektivitet og kontinuitet i operasjonsteamet oppnås ved å følge samme mønster og prosess gjennom standardiserte prosedyrer (52).
En retningslinje beskriver en gjennomtenkt standardisert overføring, oppbevaring og plassering av instrumenter, utstyr og medikamenter som kan bidra til at oppdekkingen og organiseringen av instrumentbord utføres effektivt og sikkert (tabell 3, H1:1d).
I Norge dekkes instrumentbord opp på bakgrunn av en skriftlig prosedyre eller bilde av oppdekkingen (4), eller et «eget system for oppdekking av bordene» (53). Når den erfarne operasjonssykepleieren dekker opp og organiserer instrumentbord ut fra et system hun eller han har utviklet over tid, kan arbeidet utføres raskt og med en innarbeidet teknikk.
Erfarne operasjonssykepleiere vet at oppdekking og organisering av instrumentbord må tilpasses ulike pasienter og situasjoner, og arbeidet påvirkes av forutsigbare og uforutsigbare endringer underveis som krever kontinuerlig omorganisering av utstyr og bord. Å innføre en standardisert oppdekking som eventuelt bryter med en innarbeidet rutine, kan oppleves fordummende for de erfarne.
Dersom den enkelte operasjonssykepleieren selv må utvikle en «beste praksis», medfører det et stort ansvar som krever kompetanse på høyt nivå. Det kan resultere i ulike «individuelle systemer» som kan medføre en uønsket variasjon i pasientbehandlingen og kvaliteten. I tillegg kan «individuelle systemer» føre til utfordringer når teammedlemmer blir avløst for pauser eller i forbindelse med skifte av vaktteam.
Dersom den enkelte operasjonssykepleieren må utvikle en ‘beste praksis’, medfører det et stort ansvar som krever kompetanse på høyt nivå.
Operasjonssykepleieren som overtar andres instrumentbord, bruker tid på å omorganisere til «sitt system». Tiden og oppmerksomheten dette arbeidet krever, konkurrerer med den sterile assistansen i forbindelse med kirurgien. To krevende prosesser distraherer hverandre. Feil skjer ofte i overgangene.
I tillegg er det enighet om at distraksjoner er en viktig årsak til svikt og feil, og kan resultere i komplikasjoner og skader som må unngås (5, 6, 39, 45, 46).
En annen utfordring gjelder utdanningen av operasjonssykepleiere. Veilederne har behov for oversikt og kontroll dersom de må overta assistansen. Studenter blir derfor bedt om å dekke opp instrumentbord ved å bruke veilederens «system» (53).
Hvis veilederne har ulike systemer for å dekke opp og organisere bordene, kan det hindre studentene i å få mengdetrening og opparbeide mestring. Studenter etterlyser en «oppskrift» de kan innarbeide, og som tilrettelegger for bedre læring (53).
Beste praksis og god tilpasning til pasienten og situasjonen krever kunnskapsbaserte vurderinger og ferdigheter som forutsetter at reflekterte praktikere har erfaring og kompetanse. Med felles prosedyrer basert på holdbar kunnskap i samsvar med KBP kan operasjonssykepleierne i større grad sikre kvalitet i praksis og fjerne uønsket variasjon.
For studenter eller uerfarne operasjonssykepleiere vil tilgjengelige retningslinjer, standarder eller fagprosedyrer gi viktig beslutningsstøtte.
En felles prosedyre eller standard kan danne grunnlaget for at hele teamet kan bidra til å sikre pasienten.
Anbefalinger presiserer teamets felles ansvar om å varsle når feil oppdages (2, 5, 6, 33). For å oppdage feil, spesielt i komplekse situasjoner som en operasjon er, forutsettes et felles system alle kjenner og kan overvåke, samt reagere på når det ikke stemmer. En felles prosedyre eller standard kan danne grunnlaget for at hele teamet kan bidra til å sikre pasienten.
Ut over det kan standarden eller prosedyren kvalitetssikre tiltak og danne et godt utgangspunkt for tilpasninger til pasienten eller situasjonen. I tillegg kan standarden også fjerne uønsket variasjon i den lovpålagte dokumentasjonen. Dokumentasjonen spiller en viktig rolle i å kvalitetssikre pasientforløpet for studentenes læring og kan brukes aktivt i forbedringsarbeidet i praksis.
Metodekritikk
Forskningsspørsmålet i denne litteraturstudien favner et komplekst tema som inkluderer litteratur fra mange ulike områder. Det kan ha resultert i feil under litteratursøket. Resultatene fra søkeprosessen viser at det kreves en variasjon av søkeord avhengig av hvilket nivå i 5S-modellen søket retter seg mot.
I tillegg kommer valg av kontrollerte emneord og tekstord, kombinasjoner av disse og andre søketekniske grep. Denne prosessen er kompleks og tidkrevende og fordrer et tett samarbeid mellom fagpersonene og bibliotekaren. Retningslinjer som er utilgjengelige i fulltekst, og/eller kostnadskrevende tilgang til fulltekst utfordrer arbeidet ytterligere.
I denne litteraturstudien var det avgjørende at litteraturen hadde relevans for praksis, og resulterte i at vi inkluderte ulike dokumenter. Vi foretok ikke en metodevurdering av forskningslitteraturen eller graderte kvaliteten på anbefalingene i dokumentene, noe som samsvarer med Arksey og O'Malleys rammeverk (15).
Vi gjør samtidig oppmerksom på at 19 dokumenter befinner seg øverst i 5S-modellen, hvorav 16 dokumenter har anvendt et vurderingssystem for å gradere anbefalingene.
Inklusjonskriterier for kontekst (åpen kirurgi) og språk (engelsk og skandinavisk) kan ha ekskludert litteratur som kunne ha bidratt med ny, relevant kunnskap. I tillegg har økonomien begrenset tilgangen til relevante retningslinjer av operasjonssykepleierorganisasjoner i engelskspråklige land som Australia og Canada.
Konklusjon
For å sikre pasienten og personalet i forbindelse med kirurgiske inngrep er det viktig med god planlegging og forberedelse av instrumentbord til kirurgiske inngrep. Det er også viktig å prioritere tid til og tidspunkt for planlegging og forberedelser.
I litteraturgjennomgangen har vi identifisert anbefalinger fra et omfattende og bredt område som påvirker og inngår i valg som tas når instrumentbord dekkes opp og organiseres. Anbefalingene må tilpasses pasienten, kirurgien og kirurgens preferanser for utstyr samt teamet og situasjonen for øvrig.
Resultatet i litteraturstudien kan tyde på at det er områder anbefalingene dekker, som ikke er tatt med i sjekklisten «Trygg kirurgi», og som er viktig for pasienten og personalets sikkerhet. Kun én retningslinje konkretiserte en praktisk og systematisk oppdekking av instrumentbord, utarbeidet av og for operasjonsteknikere.
Vi identifiserte ingen norske kunnskapsbaserte eller nasjonale retningslinjer eller standarder for oppdekking og organisering av instrumentbord, og kun én relevant norsk fagprosedyre for kirurgisk telling er tilgjengelig på Helsebiblioteket.
Implikasjoner for klinisk praksis, utdanning og forskning
Kunnskapsbaserte anbefalinger kan bidra til å jobbe kunnskapsbasert ved at de fungerer som beslutningsstøtte for operasjonssykepleiere, operasjonsteknikere eller studenter når instrumentbordet dekkes opp og organiseres, og er viktig for utviklingen av fagprosedyrer på sykehusene.
Mangel på retningslinjer og standarder bør problematiseres og fagmiljøet i Norge oppfordres til å utvikle kunnskapsbaserte eller nasjonale retningslinjer og standarder for oppdekking og organisering av instrumentbord. I tillegg oppfordrer vi de som er ansvarlige for å utvikle og forbedre fagprosedyrer og sjekklister på sykehusene, til å implementere aktuelle anbefalinger vi har identifisert i litteraturstudien.
Videre anbefaler vi for masteroppgaver i operasjonssykepleie at studenter utarbeider fagprosedyrer for å dekke opp og organisere instrumentbord til ulike inngrep.
Vi anbefaler også at retningslinjer som er utarbeidet av andre land, som ikke inngår i denne litteraturstudien, undersøkes. Forskning om erfaringer og praksis i tilknytning til oppdekking og organisering av instrumentbord bør prioriteres av operasjonssykepleiere i utdanningsinstitusjoner og klinisk virksomhet.
Motstand mot bruk av standarder på operasjonsavdelingene kan virke uforståelig når forskningsmiljøet er enig i at standardisering bidrar til å øke sikkerheten i operasjonsrommet. Vi etterlyser en faglig diskusjon med søkelyset rettet mot bruk av standarder på operasjonsavdelingen.
Førsteforfatteren har deltatt i et program for kvalifisering til førstelektor og ønsker å anerkjenne og takke professor emeritus Ole Petter Rekvig for faglig veiledning i forbindelse med artikkelarbeidet.
Førsteforfatteren ønsker også å takke for gode innspill fra Inga Segtnan, Tove J. Berntsen, Ulla M. Svensson, Anna K. Roer og Anita Eilertsen, som til sammen har 170 års erfaring som utøvende operasjonssykepleiere.
Referanser
1. Reason J. Safety in the operating theatre – Part 2: Human error and organisational failure. Qual Saf Health Care. 2005;14(1):56–60.
2. Verdens helseorganisasjon (WHO). WHO guidelines for safe surgery 2009: safe surgery saves lives. Genève: WHO; 2009. Tilgjengelig fra: https://apps.who.int/iris/bitstream/handle/10665/44185/9789241598552_eng.pdf (nedlastet 11.11.2017).
3. Igesund U, Eide PH. Oppdekking av instrumenter på assistanse- og instrumentbord. I: Dåvøy GM, Eide PH, Hansen I, red. Operasjonssykepleie. 2. utg. Oslo: Gyldendal Akademisk; 2018. s. 375–9.
4. Igesund U, Overvåg G, Rasmussen G, Rekvig OP. Kartlegging av prosedyrer for oppdekking av instrumentbord ved kirurgiske inngrep. Sykepleien Forskning. 2019;14(78413):(e-78413). DOI: 10.4220/Sykepleienf.2019.78413
5. Copeland A. Retained surgical sponge and other retained surgical items: Prevention and management. UpToDate; 2019. Tilgjengelig fra: https://www.uptodate.com/contents/retained-surgical-sponge-gossypiboma-and-other-retained-surgical-items-prevention-and-management (nedlastet 06.01.2020).
6. Wahr JA. Operating room hazards and approaches to improve patient safety. UpToDate; 2019. Tilgjengelig fra: https://www.uptodate.com/contents/safety-in-the-operating-room? (nedlastet 06.01.2020).
7. Verdens helseorganisasjon (WHO). Global guidelines for the prevention of surgical site infection. Genève: WHO; 2018. Tilgjengelig fra: https://www.who.int/infection-prevention/publications/ssi-prevention-guidelines/en/ (nedlastet 06.01.2020).
8. Nanji K. Prevention of perioperative medication errors. UpToDate; 2019. Tilgjengelig fra: https://www.uptodate.com/contents/prevention-of-perioperative-medication-errors? (nedlastet 06.01.2020).
9. Gould J. Overview of electrosurgery. UpToDate; 2019. Tilgjengelig fra: https://www.uptodate.com/contents/overview-of-electrosurgery? (nedlastet 06.01.2020).
10. Cowles CE. Fire safety in the operating room. UpToDate; 2019. Tilgjengelig fra: https://www.uptodate.com/contents/fire-safety-in-the-operating-room? (nedlastet 06.01.2020).
11. Weber DJ. Prevention of hepatitis B virus and hepatitis C virus infection among health care providers. UpToDate; 2020. Tilgjengelig fra: https://www.uptodate.com/contents/prevention-of-hepatitis-b-virus-and-hepatitis-c-virus-infection-among-health-care-providers? (nedlastet 01.03.2020).
12. Tan E, Russell K. Surgical plume and its implications: a review of the risk and barriers to a safe work place. ACORN: Journal of Perioperative Nursing in Australia. 2017;30(4):33–9.
13. Folkehelseinstituttet. Kunnskapsbasert praksis. Helsebiblioteket.no. Tilgjengelig fra: https://www.helsebiblioteket.no/kunnskapsbasert-praksis (nedlastet 28.01.2020).
14. Hjelen W, Sagbakken M. Operasjonssykepleiere mangler tid og kompetanse til å arbeide kunnskapsbasert. Sykepleien Forskning. 2018;13(69422):e-69422. DOI: 10.4220/Sykepleienf.2018.69422
15. Arksey H, O'Malley L. Scoping studies: towards a methodological framework. Int J Soc Res Method. 2005;8(1):19–32.
16. Levac D, Colquhoun H, O'Brien KK. Scoping studies: advancing the methodology. Implement Sci. 2010;5(1):69.
17. Peters M, Godfrey C, McInerney P, Soares C, Khalil H, Parker D. Methodology for JBI Scoping Reviews. I: Joanna Briggs Institute Reviewers’ Manual: 2015 edition/supplement. Adelaide, Australia: Joanna Briggs Institute; 2015. s. 1–24.
18. Khalil H, Peters M, Godfrey CM, McInerney P, Soares CB, Parker D. An evidence‐based approach to scoping reviews. Worldviews Evid Based Nurs. 2016;13(2):118–23.
19. Aveyard H. Doing a literature review in health and social care: a practical guide. 4. utg. London: Open University Press / McGraw- Hill Education; 2019.
20. Conner RL. Guidelines for perioperative practice: 2018 edition. Denver: AORN; 2018.
21. Association of Surgical Technologists, AST. About AST: AST guidelines. Tilgjengelig fra: https://www.ast.org/AboutUs/Surgical_Technologists_Responsibilities/ (nedlastet 16.03.2021).
22. Riksföreningen för operationssjukvård. Riksföreningen anser och rekommenderar. Tilgjengelig fra: http://www.rfop.se/nationellt/riksfoereningen-anser-och-rekommenderar/ (nedlastet 16.03.2021).
23. Verdens helseorganisasjon (WHO). WHO guidelines approved by the Guidelines Review Committee. Tilgjengelig fra: https://www.who.int/publications/guidelines/en/ (nedlastet 16.03.2021).
24. EORNA – European Operating Room Nurses Association. EORNA recommendations. Tilgjengelig fra: https://eorna.eu/eorna-recommendations/ (nedlastet 16.03.2021).
25. Folkehelseinstituttet. Kildevalg: kunnskapspyramiden med eksempler på kilder. Helsebiblioteket.no. Tilgjengelig fra: https://www.helsebiblioteket.no/kunnskapsbasert-praksis/litteratursok/kildevalg (nedlastet 16.03.2021).
26. Burlingame BL, Conner RL. Guideline for safe use of energy-generating devices. I: Conner RL, red. Guidelines for perioperative practice: 2018 edition. Denver: AORN; 2018. s. 129–55.
27. Fearon MC, Spruce L, Conner RL, Wood A. Guideline for team communication. I: Conner RL, red. Guidelines for perioperative practice: 2018 edition. Denver: AORN; 2018. s. 745–71.
28. Katsevman GA, Braca JA, Sedney CL, Hatchett L. Needlestick injuries among healthcare professionals in training: using the surgical ‘timeout’ and hand-off protocols to deter high-risk needlesticks. J Hosp Infect. 2017;95(1):103–4.
29. Van Wicklin SA, Conner RL. Guideline for sterile technique. I: Conner RL, red. Guidelines for perioperative practice: 2018 edition. Denver: AORN; 2018. s. 75–103.
30. Association of Surgical Technologists Education and Professional Standards Committee. Guidelines for best practices for establishing the sterile field in the operating room. AST; 2018. Tilgjengelig fra: https://www.ast.org/AboutUs/Aseptic_Technique / (nedlastet 06.01.2020).
31. Association of Surgical Technologists Education and Professional Standards Committee. Guidelines for best practices in bowel technique. AST; 2017. Tilgjengelig fra: https://www.ast.org/uploadedFiles/Main_Site/Content/About_Us/Standard_Bowel_Technique.pdf (nedlastet 06.01.2020).
32. Spruce L, Conner RL, Retzlaff CJ. Guideline for prevention of transmissible infections. I: Conner RL, red. Guidelines for perioperative practice: 2018 edition. Denver: AORN; 2018. s. 499–531.
33. Association of Surgical Technologists Education and Professional Standards Committee. Guidelines for best practices for breaking down the sterile field. AST; 2018. Tilgjengelig fra: https://www.ast.org/AboutUs/Aseptic_Technique/ (nedlastet 06.01.2020).
34. Association of Surgical Technologists Education and Professional Standards Committee. Guidelines for best practices for sharps safety and use of the neutral zone. AST; 2017. Tilgjengelig fra: https://www.ast.org/AboutUs/Surgical_Technologists_Responsibilities/ (nedlastet 06.01.2020).
35. Ogg MJ, Conner RL. Guideline for sharps safety. I: Conner RL, red. Guidelines for perioperative practice: 2018 edition. Denver: AORN; 2018. s. 415–38.
36. DeGirolamo KM, Courtemanche DJ, Hill WD, Kennedy A, Skarsgard ED. Use of safety scalpels and other safety practices to reduce sharps injury in the operating room: what is the evidence? Can J Surg. 2013;56(4):263–9.
37. European Operating Room Nurses Association. Recommendations on prevention of retained surgical items. EORNA; 2019. Tilgjengelig fra: https://eorna.eu/eorna-recommendations/ (nedlastet 20.01.2020).
38. Wood A, Conner RL. Guideline for prevention of retained surgical items. I: Conner RL, red. Guidelines for perioperative practice: 2018 edition. Denver: AORN; 2018. s. 367–412.
39. Freitas PS, Silveira RCdCP, Clark AM, Galvão CM. Surgical count process for prevention of retained surgical items: an integrative review. J Clin Nurs. 2016;25(13/14):1835–47.
40. Gibbs VC. The prevention of retained surgical items: multi-stakeholder policy job aid-reference manual. San Francisco: NoThing Left Behind; 2018. Tilgjengelig fra: http://nothingleftbehind.org (nedlastet 06.01.2020).
41. Tande M, Tiberg E, Mykkeltveit IH, Danielsen LA, Helleland I, Christiansen MH. Kirurgisk telling: anbefalte rutiner for telling av utstyr under kirurgi. Helsebiblioteket; 2018. Tilgjengelig fra: https://www.helsebiblioteket.no/fagprosedyrer/ferdige/kiriurgisk-telling-anbefalte-rutiner-for-telling-av-utstyr-under-kirurgi#preparation (nedlastet 02.11.2018).
42. Burlingame BL, Conner RL. Guideline for medication safety. I: Conner RL, red. Guidelines for perioperative practice: 2018 edition. Denver: AORN; 2018. s. 295–327.
43. Riksföreningen för operationssjukvård. Riksföreningen anser och rekommenderar angående säker läkemedelshantering intraoperativt. Riksföreningen för operationssjukvård; 2018. Tilgjengelig fra: http://www.rfop.se/nationellt/riksfoereningen-anser-och-rekommenderar/ (nedlastet 20.01.2020).
44. Association of Surgical Technologists Education and Professional Standards Committee. Guidelines for safe medication practices in the perioperative area. AST; 2017. Tilgjengelig fra: https://www.ast.org/AboutUs/Surgical_Technologists_Responsibilities/ (nedlastet 06.01.2020).
45. Hauk L. Avoiding errors when preparing medications in the perioperative setting. AORN J. 2018;107(3):9–11.
46. Boytim J, Ulrich B. Factors contributing to perioperative medication errors: a systematic literature review. AORN J. 2018;107(1):91–107.
47. HOSPEEM, EPSU. Framework Agreement on prevention from sharp injuries in the hospital and healthcare sector. Brussel: EPSU; 2010. Tilgjengelig fra: https://www.epsu.org/article/framework-agreement-prevention-sharp-injur… (nedlastet 20.01.2020).
48. Folkehelseinstituttet (FHI). Smittevernveilederen: stikkuhell på sprøyter og andre blodeksponeringer: veileder for helsepersonell. Oslo: FHI; 2010 [oppdatert 15.01.2019, sitert 27.01.2020]. Tilgjengelig fra: https://www.fhi.no/nettpub/smittevernveilederen/
49. Forskrift 6. desember nr. 1357 om utførelse av arbeid, bruk av arbeidsutstyr og tilhørende tekniske krav (forskrift om utførelse av arbeid). Tilgjengelig fra: https://lovdata.no/dokument/SF/forskrift/2011-12-06-1357 (nedlastet 04.05.2020).
50. Helse- og omsorgsdepartementet. Nasjonal helse- og sykehusplan 2020–2023. Tilgjengelig fra: https://www.regjeringen.no (nedlastet 04.05.2020).
51. Høyland S, Haugen AS, Thomassen Ø. Perceptions of time spent on safety tasks in surgical operations: a focus group study. Saf Sci. 2014;70:70–9.
52. Hemingway MW, O'Malley C, Silvestri S. Safety culture and care: a program to prevent surgical errors. AORN J. 2015;101(4):404–15.
53. Igesund U. Studenters deltakelse i kunnskapsbasert fagutvikling: pilotprosjekt i steril-assistanse ved videreutdanning i operasjonssykepleie. Nord tidsskr helseforsk. 2016;12(1):115–28.



















0 Kommentarer