Hva synes eldre om å bruke videokommunikasjon?

Foretrekker eldre å bruke pc, mobil eller nettbrett? Vi lot 30 eldre teste teknologi som kan gjøre livet lettere og tryggere for dem.
Skal man være rustet for fremtidens behov for helse- og omsorgstjenester, må brukere involveres tidligere i prosessen med å utvikle velferdsteknologiske løsninger. Et tverrprofesjonelt samarbeid preget av delingskultur vil være avgjørende for å lykkes med å iverksette velferdsteknologi som en del av helse- og omsorgstjenestene.
I dagens samfunn blir det tatt i bruk nye og forenklende velferdsteknologiske løsninger i helse- og omsorgstjenestene. I tilfeller der vi tidligere måtte møte opp fysisk, kan vi nå få utrette det vi ønsker via nettbaserte tjenester fra hvor som helst i verden. Et spørsmål på bakgrunn av dette er om helse- og omsorgstjenestene er rustet for å imøtekomme morgendagens behov?
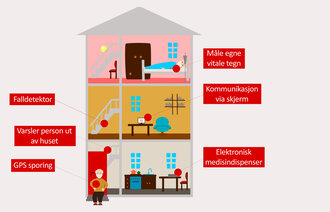
Behovet for velferdsteknologiske løsninger som kan gi mer frihet og trygghet for brukerne, har meldt seg. Det å få muligheten til å være selvstendig og mestre egen hverdag er et behov som står høyt for de fleste. Det å bli møtt med respekt og verdighet er av stor betydning, og at hjelpen er der når man behøver den (1, 2).
Hva er velferdsteknologi?
I en NOU fra 2011 defineres velferdsteknologi slik: «Med velferdsteknologi menes først og fremst teknologisk assistanse som bidrar til økt trygghet, sikkerhet, sosial deltakelse, mobilitet og fysisk og kulturell aktivitet, og styrker den enkeltes evne til å klare seg selv i hverdagen til tross for sykdom og sosial, psykisk eller fysisk nedsatt funksjonsevne. Velferdsteknologi kan også fungere som teknologisk støtte til pårørende og ellers bidra til å forbedre tilgjengelighet, ressursutnyttelse og kvalitet på tjenestetilbudet.» (3)
Man må jobbe tverrprofesjonelt for å skape fremtidens løsninger.
I årene frem mot 2030 vil en stor andel eldre mennesker ha kroniske og sammensatte lidelser. Aldersgruppen fra 60 år og oppover blir større, og det er også i denne perioden av livet det er en økning av kronisk sykdom og komorbiditet (4). Det er derfor nødvendig at både brukerne og pårørende blir mer involvert i å utforme tjenesten, og man må jobbe tverrprofesjonelt for å skape fremtidens løsninger gjennom samhandling.
Teknologien skal gjøre byene bedre
Flere norske byer og kommuner arbeider med prosjekter innenfor rammen av det som kalles «smarte byer» eller «smarte kommuner». Kommunal- og moderniseringsdepartementet definerer en smartby som en by som «bruker digital teknologi til å gjøre byene til bedre steder å leve, bo og arbeide i. Smartby-initiativer har som mål å forbedre offentlige tjenester og innbyggernes livskvalitet, utnytte felles ressurser optimalt, øke byens produktivitet, og å redusere klima- og miljøproblemene i byene». (5)
FN Smart City Lab Ålesund ble benyttet for å teste velferdsteknologiske løsninger. Framtidslaben er en arena som skal arbeide etter bærekraftsmålene.
I vår studie er vi opptatt av følgende av FNs bærekraftsmål (6):
- Nr. 3: God helse.
- Nr. 9: Innovasjon og infrastruktur.
- Nr. 11: Bærekraftige byer og samfunn.
- Nr. 17: Samarbeid for å nå målene.

Hensikten med studien
Vår hensikt med studien var å kartlegge de eldres erfaringer med videokommunikasjon og få innsikt i deres valg av velferdsteknologiske løsninger.
Metode og utvalg
Artikkelen bygger på et pågående og et gjennomført prosjekt innen velferdsteknologi ved NTNU i Ålesund. 40 deltakere ble invitert, men 30 deltok. I utgangspunktet ønsket vi deltakere over 67 år. Deltakerne var 16 kvinner og 11 menn i alderen 60–81 år, mens de resterende tre som deltok, ikke krysset av for kjønn og alder (tabell 1).

Det ble delt ut et enkelt spørreskjema med seks lukkede spørsmål og et åpent spørsmål. Vi benyttet en Likert-skala med ulike svaralternativer på de seks spørsmålene. Det ble gjennomført en frekvensanalyse ved hjelp av SPSS.
I tabell 2 vises spørsmål og funn. Når det gjelder det åpne spørsmålet der deltakerne hadde mulighet til å komme med kommentarer, har vi oppsummert data i kategorier.

Vi simulerte en bosituasjon
For å kartlegge bruken av velferdsteknologiske løsninger ble fire ulike rom rigget for å simulere en bosituasjon med hjemlige møbler som sofa, stoler, bord og planter. Målet med simulering er å etterlikne en virkelig situasjon (7).
Rommene inneholdt følgende enheter: 1) nettbrett (standard), 2) mobiltelefon (standard smarttelefon), 3) 65 tommers tv og 4) 17 tommers pc. Alle enhetene var koplet opp mot Skype, og enhetene var klare til at deltakerne kunne kommunisere på dem.
Alle deltakerne (n = 30) fikk delta i simuleringen. Hver deltaker ble fulgt rundt, og startet på et rom før de gikk videre til neste. Det ble lagt opp til at de fire kommuniserte samtidig med hverandre på hver stasjon, fra fem til ti minutter.
I etterkant av simuleringen var det gode diskusjoner og mulighet for å stille spørsmål om teknologi. En student fra IKT og realfag, Norges teknisk-naturvitenskapelige universitet i Ålesund, var behjelpelig. Deltakerne tilbrakte cirka to timer ved FN Smart City Lab Ålesund.
Hvordan ble deltakerne rekruttert?
Studien ble gjennomført etter retningslinjene for General Data Protection Regulation (GDPR) (8). Deltakerne ble rekruttert av prosjektsamarbeidende parter, som ALV-Møre og Romsdal, Ålesund kommune og Norges teknisk-naturvitenskapelige universitet i Ålesund. Deltakerne kom frivillig, fikk informasjon om deltakelsen i prosjektet, og de hadde muligheten til å trekke seg om de ønsket det. Datamaterialet som er innhentet gjennom spørreskjema, er anonymt.
Eldres opplevelse av velferdsteknologiske løsninger
Resultatene i vår studie viser at på spørsmål 1 var 50 prosent av de eldre middels fornøyd med sine tekniske brukererfaringer, mens 33,3 prosent mente de hadde god erfaring. Bare 2 prosent mente de hadde liten brukererfaring.
På spørsmål 2, som omhandlet hvilke plattformer de eldre foretrakk etter simulering i FN Smart City Lab, var det ganske jevnt. 35 prosent foretrakk en fysisk datamaskin (pc), mens 32,5 prosent ønsket å benytte tv-skjerm ved videokommunikasjon.
27,5 prosent av deltakerne likte best nettbrett, mens kun 5 prosent foretrakk å kommunisere på mobiltelefonen.
Hva synes eldre om videokommunikasjon?
Når det gjelder spørsmål 3 som så på opplevelsen av videokommunikasjon, så svarte 60 prosent av de eldre at de synes det var spennende å bli bedre kjent med mulighetene som finnes.
10 prosent fant videokommunikasjon utfordrende.
10 prosent fant videokommunikasjon utfordrende. 6,7 prosent av deltakerne syntes det var interessant, mens 3,3 prosent fant det praktisk. 10 prosent av deltakerne mente at opplevelsen av videokommunikasjon var grei, mens 3,3 prosent opplevde at det ikke var bra.
De tre siste spørsmålene omhandlet bruk av videokommunikasjon for å kommunisere på ulike arenaer. De eldre var enstemmig (100 prosent) i at enhetene deltakerne fikk prøve under simuleringen, kan anvendes for å snakke med andre, men når det gjaldt kontakt med lege, mente 83,3 prosent at tekniske løsninger kunne benyttes, mens 6,7 prosent ikke ønsket det.
De resterende 10 prosentene svarte både ja og nei på spørsmålet om videokommunikasjon var bra å bruke. Når det gjelder kommunikasjon med det offentlige var 90 prosent klare for dette, mens 10 prosent mente at dette ikke var en arena for videokommunikasjon.
Deltakerne var fornøyd med dagen
De åpne kommentarene fra deltakerne viste at de var fornøyd med dagen i FN Smart City Lab. Dagen skapte nysgjerrighet, engasjement og tid for refleksjon. Flere nevnte at man må sette mer søkelys på hvordan man sikrer at lyd og bilde er tilfredsstillende, mens andre ikke så at det var et problem, dersom de fikk god brukerstøtte.
Dagen skapte nysgjerrighet, engasjement og tid for refleksjon.
Noen opplevde at det var utfordrende å skulle delta i en samtale der flere personer var involvert, og en mente at det måtte være en ordstyrer. Flere deltakere var inne på mulighetene videokommunikasjon kunne ha, som for eksempel i møte med lege og det offentlige.
De ville ha personlig kontakt med legen
De mente at når det gjaldt møte med lege, kunne videokommunikasjon være aktuelt ved korte samtaler angående symptomer, mens i mer krevende situasjoner måtte de ha personlig kontakt.
Deltakerne var noe mer skeptisk til å bruke videokommunikasjon til å ha kontakt med kontakt med offentlige kontorer, da de var opptatt av at kontakten måtte være trygg, og uten at andre kunne lytte.
Flere deltakere mente at personlig kontakt er å foretrekke, men nettbrett og pc er et godt supplement. De var opptatt av at hjemmesykepleien må skoleres i bruk av elektroniske tjenester, for videokommunikasjon kommer til å bli mer aktuelt å bruke i fremtiden.
Diskusjon
Studien viser at de fleste eldre er positive, men det er noen som syns teknologien er utfordrende og upersonlig.
Bruken av informasjons- og kommunikasjonsteknologier (IKT) og internett i hjemmet er økende i den eldre befolkningen, vi ser en økende bruk av mobile enheter til internettkommunikasjon. Ifølge Statistisk sentralbyrå (9) har bruk av internett blant aldersgruppen 65–74 år økt fra 61 til 81 prosent de siste fem årene, mens i aldersgruppen 75–79 år har man en økning fra 42 til 68 prosent.
Flere eldre bruker pc og internett
Videre viser Statistisk sentralbyrå (9) at erfaringer og ferdigheter med pc- og internettbruk har en økning fra 33 til 55 prosent i aldersgruppen 65–74 år, og 12 til 39 prosent i aldersgruppen 75–79 år.
Vår studie viser at de fleste eldre er fornøyd med de tekniske brukererfaringene, kun 2 prosent svarte at de hadde liten erfaring. Dette tyder på at man kan forvente at eldre i årene fremover vil ha økende kunnskap rundt velferdsteknologi, og at kommende generasjoner allerede har kjennskap til teknologien. Noe som støttes av NOU (3), da forholdene i Norge ligger godt til rette for teknologisk innovasjon i helse- og omsorgstjenestene.
Helse- og omsorgstjenestene har et stort uutnyttet potensial for å ta i bruk velferdsteknologi som kan gi brukerne større trygghet og bedre mulighet til å klare seg selv i hverdagen (3).
God opplæring er nødvendig
De eldre i studien simulerte i ulike rom og i trygge omgivelser for å tilegne seg kunnskap, noe som gjør det mulig å kontinuerlig evaluere og justere teknologien sammen med brukerne.
De må få muligheten til å bli kjent med teknologien
Ifølge Nilsson (10) må brukere få tilstrekkelig med tid til opplæring, og de må få muligheten til å bli kjent med teknologien. God opplæring på riktig nivå er avgjørende for at de kan lære hvordan de best mulig kan anvende teknologien.
Teknologien må være lett å bruke
I vår studie kom det frem flere faktorer som er avgjørende for bruk av videokommunikasjon. De eldre er opptatt av brukervennlighet (design) på mobil, nettbrett eller tv, den enkelte brukers teknologiforståelse, etiske utfordringer og tilrettelegging.
Teknologien må være lett å bruke, med enkel utforming, det skal være enkelt å kople seg opp, og som flere påpekte, må lyd og bilde være tilfredsstillende. Dette samsvarer med tidligere studier (11–14) der brukervennlighet og design, har blitt avgjørende for om man anvender teknologien.
Videre kommer det frem utfordringer med å kople seg opp til et nettverk, urealistiske forventninger og at teknologien blir for avansert og uhåndterlig. I en studie av Kirchhoff og Berg (15) viser det seg at de eldre i hovedsak er tilfreds med videokommunikasjon, da de opplever en mestring med å benytte seg av teknologien, at tjenesten er tilrettelagt, man behøver ikke å forlate hjemmet, og man har mulighet til sosialt samvær.
De foretrekker personlig kontakt
Det er fortsatt ansikt-til-ansikt-møter som blir foretrukket av de eldre. I studien kom det frem at de eldre ønsket å benytte videokommunikasjon for å kommunisere med familie og venner, og at de kunne anvende videokommunikasjon til å samtale med lege og det offentlige, men personlig kontakt var å foretrekke.
De mener at nettbrett og pc er et godt supplement, noe som støttes av NOU (3) som sier at velferdsteknologi kun er et supplement som kan bidra til økt selvstendighet for brukeren og styrke kvaliteten på tjenester som allerede gis i dag. Videre hevdes det at velferdsteknologi kan være en medvirkende faktor for å hindre ensomhet og isolasjon (3).
Videokommunikasjon kan styrke samarbeidet
Videokommunikasjon kan bidra til å styrke tverrprofesjonelt og tverrsektorielt samarbeid og øke tilgjengeligheten innen helse- og omsorgstjenestene. Tverrprofesjonelt samarbeid blir sentralt for å få velferdsteknologiske løsninger til å fungere best mulig, og det kreves samarbeid mellom flere kompetansemiljø (16–17).
Man må gå fra en-til-en-tankegang, der man tenker mitt og ditt, til å skape nettverk.
I denne studien har det vært av stor betydning å kunne dele kunnskap med andre kompetansemiljø. Skal man kunne møte morgendagens behov, må man sammen finne de beste løsningene for brukeren, pårørende og andre involverte. Man må gå fra en-til-en-tankegang, der man tenker mitt og ditt, til å skape nettverk der det er åpenhet og en kultur for deling.
Gjennom et godt samarbeid med ALV-Møre og Romsdal, Ålesund kommune og flere institutter ved NTNU i Ålesund har vi arbeidet for å bygge og dele kunnskap om velferdsteknologi gjennom samskaping mellom brukere, det offentlige, andre samfunnsaktører og akademia.
Konklusjon
Studien viste at brukere må inkluderes tidlig i prosessen for å sikre best mulig helse- og omsorgstjenester, da de har verdifull kunnskap rundt velferdsteknologiske løsninger.
Brukervennlighet, teknologiforståelse, etiske utfordringer og tilrettelegging er avgjørende faktorer for at de eldre skal anvende teknologi. Når velferdsteknologi skal iverksettes og tas i bruk, er det nødvendig med tverrprofesjonelt samarbeid.
Referanser
1. Helsedirektoratet. Velferdsteknologi – Fagrapport om implementering av velferdsteknologi i de kommunale helse- og omsorgstjenestene 2013–2030. Oslo: Helsedirektoratet; 2012. IS–1990.
2. Sletteland N. Helsekommunikasjon og digitale medier. Oslo: Gyldendal Akademisk; 2014.
3. NOU 2011: 11. Innovasjon i omsorg. Oslo: Departementenes servicesenter, Informasjonsforvaltning; 2011.
4. Meld. St. 29 (2012–2013). Morgendagens omsorg. Oslo: Helse- og omsorgsdepartementet; 2013.
5. Kommunal- og moderniseringsdepartementet. Smarte byer og kommuner i Norge – en kartlegging. Oslo: Agenda Kaupang; 2019.
6. FN Sambandet. FNs bærekraftsmål. Oslo: FN Sambandet; 2020. Tilgjengelig fra: https://www.fn.no/Om-FN/FNs-baerekraftsmaal (nedlastet 10.01.2020).
7. Nelson A. Using simulation to design and integrate technology for safer and more efficient practice environments. Nursing Outlook. 2003;51(3):27–9.
8. Datatilsynet. Om personopplysningsloven med forordning og når den gjelder. Oslo: Datatilsynet; 2018. Tilgjengelig fra: https://www.datatilsynet.no/regelverk-og-verktoy/lover-og-regler/om-personopplysningsloven-og-nar-den-gjelder/ (nedlastet 10.01.2020).
9. Statistisk sentralbyrå. Bruk av IKT i husholdningene. Oslo: Statistisk sentralbyrå; 2019. Tilgjengelig fra: https://www.ssb.no/teknologi-og-innovasjon/statistikker/ikthus/aar (nedlastet 23.1.2020).
10. Nilsson C, Öhman M, Søderberg S. Information and communication technology in supporting people with serious chronic illness living at home – an intervention study. J Telemed Telecare. 2006;12(4):198–202.
11. Horten K. The use og telecare for people with chronic obstructive pulmonary disease: implications for management. J Nurs Manag. 2008;16(2):173–80.
12. Essen A, Conrick M. New e-service development in the homecare sector: Beyond implementing a radical technology. Int J Med Inform. 2008;77 (10):679–88.
13. Demiris G, Rantz MJ, Aud MA, Marek KD, Tyrer HW, Skubic M, et al. Older adults' attitudes towards and perceptions of «smart home» technologies: a pilot study. Int J Med Inform. 2004;29(2):87–94.
14. Demiris G, Oliver DP, Giger J, Subic M, Rantz M. Older adults' privacy considerations for vision-based recognition of eldercare applications. Technol Health Care. 2009;17(1):41–8.
15. Kirchhoff R, Berg H. En scoping review: Kunnskap om videokommunikasjonsteknologi i lys av hverdags-/telerehabilitering. Sykepleien Forskning. 2016;11(2):174–83. DOI: 10.4220/Sykepleienf.2016.57820
16. Moser I. Velferdsteknologi. En ressursbok. Oslo: Cappelen Damm Akademisk; 2019.
17. Keitsch M, Sigurjònsson JB. Refleksjoner og veien videre. I: Nakrem S, Sigurjònsson JB, red. Velferdsteknologi i praksis – Perspektiver på teknologi i kommunal helse- og omsorgstjeneste. Oslo: Cappelen Damm Akademisk; 2017. s. 114–22.






















0 Kommentarer