Bedre opplæring gjorde at flere ble screenet for underernæring

Likevel er det for få som screenes, og dokumentasjonen er mangelfull. Det er status etter et femårig ernærings- og dokumentasjonsprosjekt i Helse Stavanger.
Et prosjekt ved Helse Stavanger hadde som formål å forbedre ernæringen og hvordan den ble dokumentert på sykehuset. En iverksatt intervensjon skulle øke kunnskapen om og oppmerksomheten på screening av ernæringsmessig risiko. Målinger ble foretatt før og etter intervensjonen. I tillegg ble det gjort en spørreundersøkelse blant personalet. Denne artikkelen presenterer erfaringene med og resultatene av prosjektet.
Underernæring er utbredt blant pasienter på sykehus. Undersøkelser fra Norge og andre europeiske land viser at rundt 30 prosent av pasienter på sykehus er underernærte eller i risiko for å bli det (1).
Viktigheten av god ernæringspraksis er stadfestet både gjennom forskning, av sentrale myndigheter og i strategidokumenter til de regionale og lokale helseforetakene (2, 3). I tillegg er ernæring vurdert som en av de fem mest fundamentale oppgavene i sykepleie (4).
En viktig del av ernæringsarbeidet er å dokumentere observasjoner og tiltak. Det sikrer kontinuitet og sikkerhet i ernæringsarbeidet. Ved Helse Stavanger HF har vi hatt et femårig prosjekt for å bedre ernæringspraksisen og sykepleiedokumentasjonen om ernæring. Denne artikkelen beskriver gjennomføringen og resultatene av prosjektet.
Underernæring på sykehus
Underernæring er en ernæringssituasjon der mangel på energi, protein og/eller andre næringsstoffer kan gi uønsket effekt i form av vekttap, redusert muskelmasse, forverret fysisk og mental funksjon eller dårligere utfall ved sykdom og behandling (5). Ufrivillig vekttap, lav kroppsmasseindeks (KMI), lavt matinntak over tid og/eller kritisk sykdom er tegn på at en pasient er eller står i fare for å bli underernært (6).
Underernæring kan forekomme uansett alder, vekt og sykdom (1). Pasientgrupper som er spesielt utsatt, er kronisk hjerte- og lungesyke, kreftpasienter og pasienter med alvorlige infeksjoner. Eldre, funksjonshemmede, psykiatriske langtidspasienter og rusmisbrukere er også i særlig risiko (2).
Ved alvorlig sykdom eller krevende behandlinger vil kroppens behov for energi ofte øke. Hvis dette behovet ikke dekkes, svekkes forutsetningene for å tåle behandlingen, og det kan føre til komplikasjoner, infeksjoner og lengre sykehusopphold. Tilpasset kosthold og andre ernæringstiltak kan bedre matinntaket og ernæringsstatusen og kan gi helsemessig gevinst i form av redusert behov for helsetjenester, bedret livskvalitet og overlevelse (7).
Ernæringsmessig risiko
For pasienter som er eller står i fare for å bli underernært (i ernæringsmessig risiko), er det viktig med tidlig innsats fordi det er lettere og billigere å forebygge enn å behandle etablert underernæring (8). I henhold til norske helsemyndigheter skal alle pasienter på sykehus vurderes for ernæringsmessig risiko ved innleggelse og deretter ukentlig, eller etter et annet faglig begrunnet individuelt opplegg (2).
Det finnes ulike verktøy for å avdekke ernæringsmessig risiko. På sykehus er Nutritional Risk Screening (NRS-2002) ofte brukt (6). De som er funnet å være i risiko, skal gjennomgå en individuell kartlegging av ernæringsstatus. Kartleggingen skal avdekke om pasienten trenger en individuell ernæringsplan med konkrete tiltak. Dokumentasjon av ernæringsstatus og tiltak skal sikre videreføring til neste omsorgsledd (2).
Sykepleiedokumentasjon
Sykepleierne har plikt til å føre journal og registrere opplysninger om pasienten. Det er dessuten i samsvar med god yrkesetikk. Journalen skal inneholde relevante og nødvendige opplysninger om helsehjelpen som gis til pasienten (9).
Når pasienten er i ernæringsmessig risiko, skal datasamlingen avdekke pasientens behov for sykepleie. I behandlingsplanen og evalueringen dokumenteres aktuelle sykepleietiltak for å bedre ernæringsstatusen til pasienten og videre effekten av tiltakene som er iverksatt for å nå målet om en bedret ernæringsmessig situasjon.
Behandlingsplanen om ernæring skal sikre god kvalitet på og kontinuitet i sykepleien til pasienten. Videre skal den sikre at nødvendige tiltak for å bedre ernæringssituasjonen blir overført til annet helsepersonell og til andre deler av helsetjenesten.
I DIPS (elektronisk pasientjournal) er det utarbeidet og lagt inn en veiledende behandlingsplan for ernæring. En veiledende behandlingsplan (VBP) er en preformulert oversikt over sykepleiediagnoser, mål og relevante sykepleietiltak.
Hensikten er å sikre kvaliteten på sykepleien til pasienten og spare tid på dokumentasjonsarbeidet. Sykepleieren velger sykepleiediagnoser, mål og tiltak i den preformulerte oversikten og individualiserer dem til den enkelte pasienten.
Problemstilling
Vi ønsket å se om en intervensjon som består av opplæring i bruk av ernæringsscreeningsverktøy og sykepleiedokumentasjon, bedrer rutiner i ernæringsarbeidet. Vi undersøkte om opplæringen førte til at andelen pasienter som ble screenet for ernæringsmessig risiko, økte. I tillegg testet vi om opplæringen førte til bedre kvalitet på sykepleiedokumentasjonen med individuelle tiltak for ernæring i pasientens journal.
Metode
Denne studien er en praksisnær, kompleks intervensjonsstudie. Praksisnære studier kjennetegnes ved at de utføres i tett samarbeid med aktørene i felten (10). Kompleksiteten ligger i at det er mange ulike faktorer som kan påvirke intervensjonen, slik som ulike poster, ulike kulturer og kunnskapsgrunnlag. I neste omgang kan disse faktorene gi ulike effekter på intervensjonen. Vi har prøvd å ta høyde for denne kompleksiteten i studien.
For å evaluere effekten av intervensjonen foretok vi en datainnsamling der vi gjennomgikk cirka 150 behandlingsplaner fra seks ulike sengeposter – tre medisinske og tre kirurgiske – på fire ulike tidspunkter.
Et fast team av åtte sykepleiere foretok datainnsamlingen. De registrerte antall pasienter som var screenet for ernæringsmessig risiko. Videre registrerte de hvorvidt pasientene som var i ernæringsmessig risiko, hadde en behandlingsplan med problem, mål og tiltak om ernæring.
Ved første datainnsamling i september 2012 , før intervensjonen, var sykepleiedokumentasjonen på papir, og data ble samlet inn ved at vi gikk rundt på postene og så gjennom dokumentasjonen. Ved de andre målingene ble dataene samlet inn fra den elektroniske sykepleiedokumentasjonen. Datainnsamlingen ble strukturert ved å ta utgangspunkt i et selvutviklet registreringsskjema med åtte spørsmål som ble brukt ved alle registreringene (se figur 1 og 2).
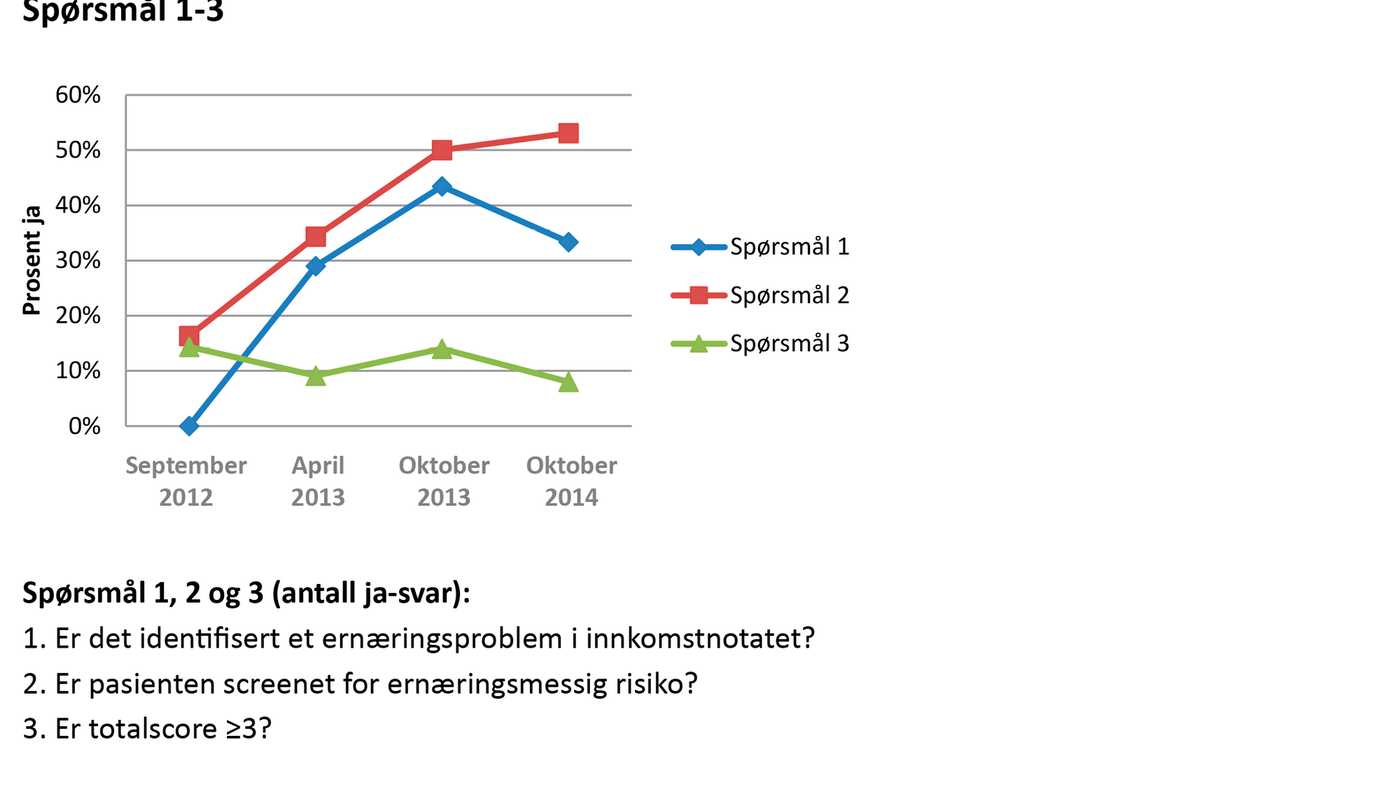
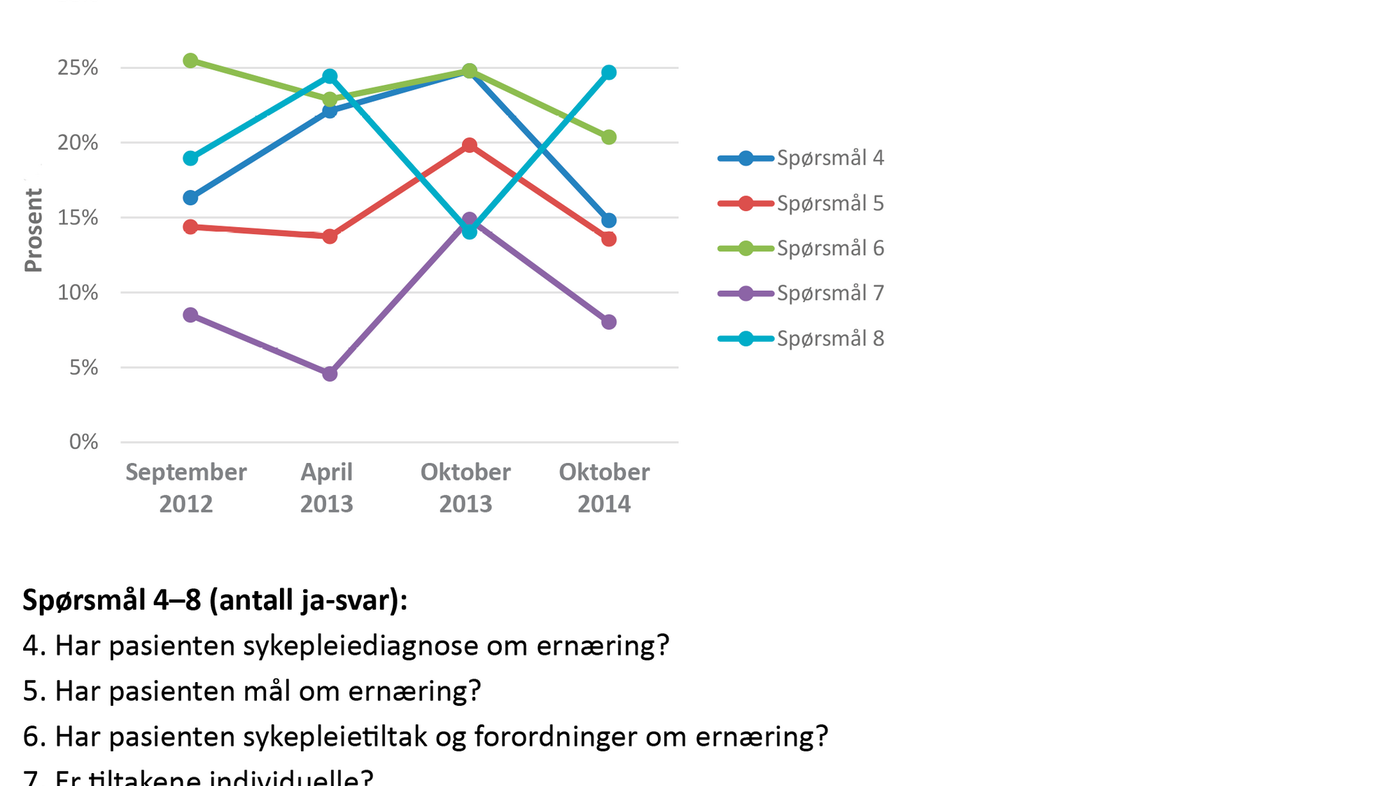
Etter første måling (T1) ble intervensjonen (se faktaboks) satt i verk, og den fortsatte gjennom hele prosjektperioden.
Vi foretok ny datainnsamling 7 (april 2013, T2), 13 (oktober 2013, T3) og 25 måneder (oktober 2014, T4) fra T1. Vi analyserte dataene i Microsoft Excel og regnet ut gjennomsnittsskår.
Etter siste registrering utviklet vi et spørreskjema til sykepleietjenesten og gjennomførte først en pilotundersøkelse med cirka 50 deltakere. Deretter evaluerte og forbedret vi skjemaet (se vedlegg 1).
Vi gjennomførte deretter en spørreundersøkelse som inkluderte alle sykepleiere, hjelpepleiere og helsefagarbeidere som var på dagvakt en bestemt dag. Vi delte ut 145 skjemaer. Statistikkprogrammet SPSS ble brukt til å analysere resultatene av spørreundersøkelsen.
Resultater
Totalinntrykket etter de fire registreringene er at intervensjonen har hatt effekt på screening for ernæringsmessig risiko, men fremdeles er det for mange pasienter som ikke blir screenet. I tillegg er sykepleiedokumentasjonen av ernæringsproblemer mangelfull.
Antallet pasienter som ble screenet for ernæringsmessig risiko, økte jevnt i studieperioden fra cirka 17 prosent til cirka 50 prosent og er det tiltaket som har hatt best utvikling gjennom de fire registreringene. Resultatene viser at antallet registrerte ernæringsproblemer i innkomstjournalen steg jevnt i løpet av det første året, fra cirka 20 prosent til cirka 40 prosent. Imidlertid gikk tallet noe ned etter to år, til cirka 30 prosent.
Det var liten endring gjennom studieperioden i dokumentasjonen av mål og tiltak i pasientens behandlingsplan. Det var en liten økning fra september 2012 til oktober 2013 som så ut til å gå tilbake etter ett år. Dette resultatet må ses i sammenheng med at antallet som var i ernæringsmessig risiko, også var lavere.
Spørsmål 8 skiller seg fra de andre og hadde en betydelig nedgang i oktober 2013, på et tidspunkt der de andre spørsmålene om dokumentasjon viste en forbedring. Dette mistenker vi kan være en målefeil.
Spørreundersøkelsen
Beskrivende data: 139 (96 prosent) responderte på spørreskjemaet. De fleste, 109, var sykepleiere (78,4 prosent). 28 (20,1 prosent) var hjelpepleiere, og 2 (1,4 prosent) innleide vikarer. Det var 75 (54 prosent) fra kirurgisk divisjon, 43 (31 prosent) fra medisinsk divisjon og 21 (15 prosent) fra ukjent arbeidssted.
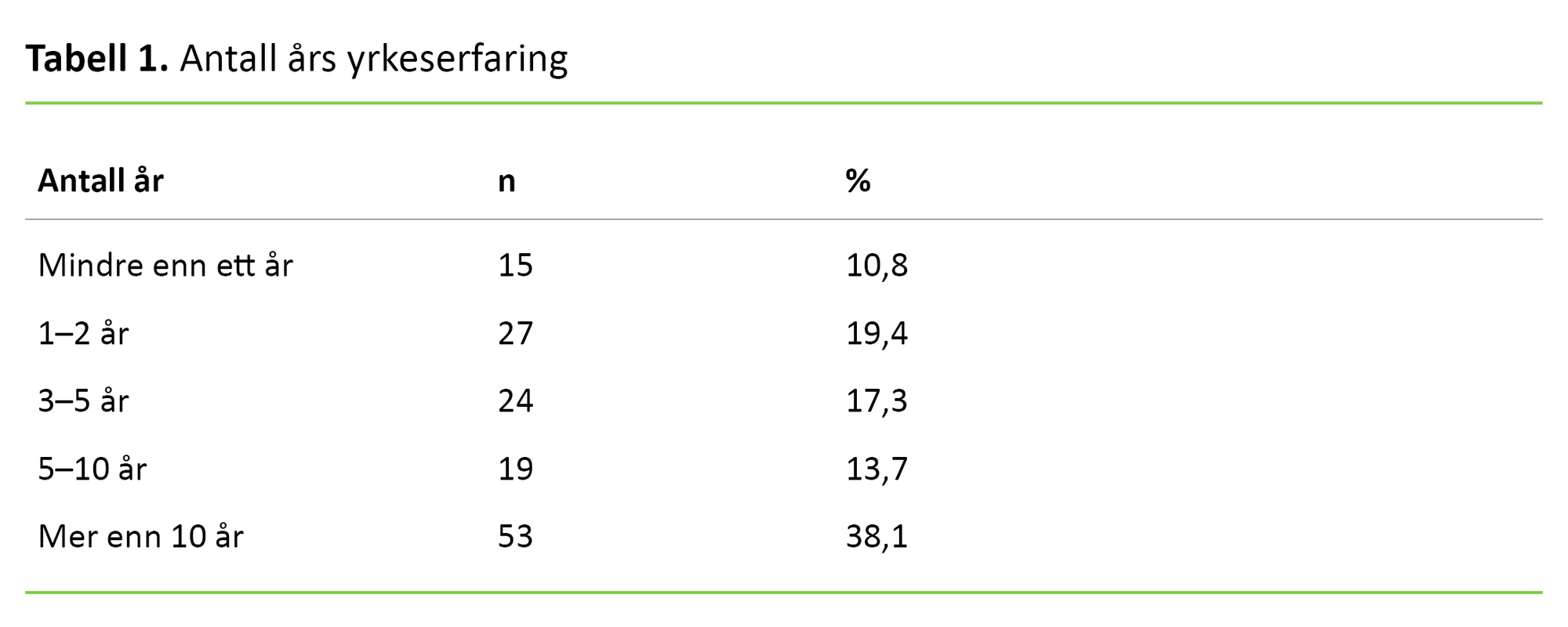
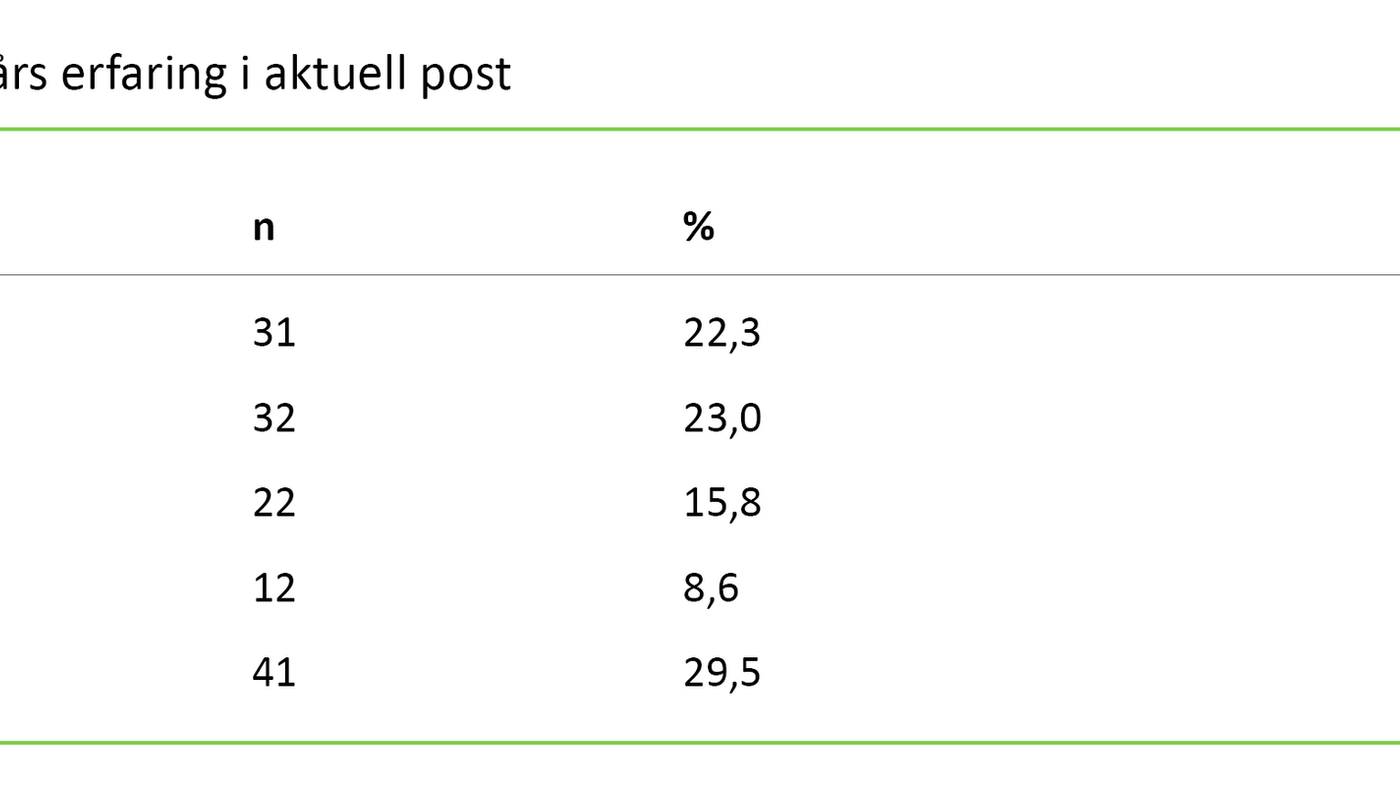
Femtitre (38 prosent) av respondentene hadde vært i yrket i 10 år eller mer og 41 (30 prosent) hadde vært 10 år eller mer på samme sengepost (tabell 1 og 2).
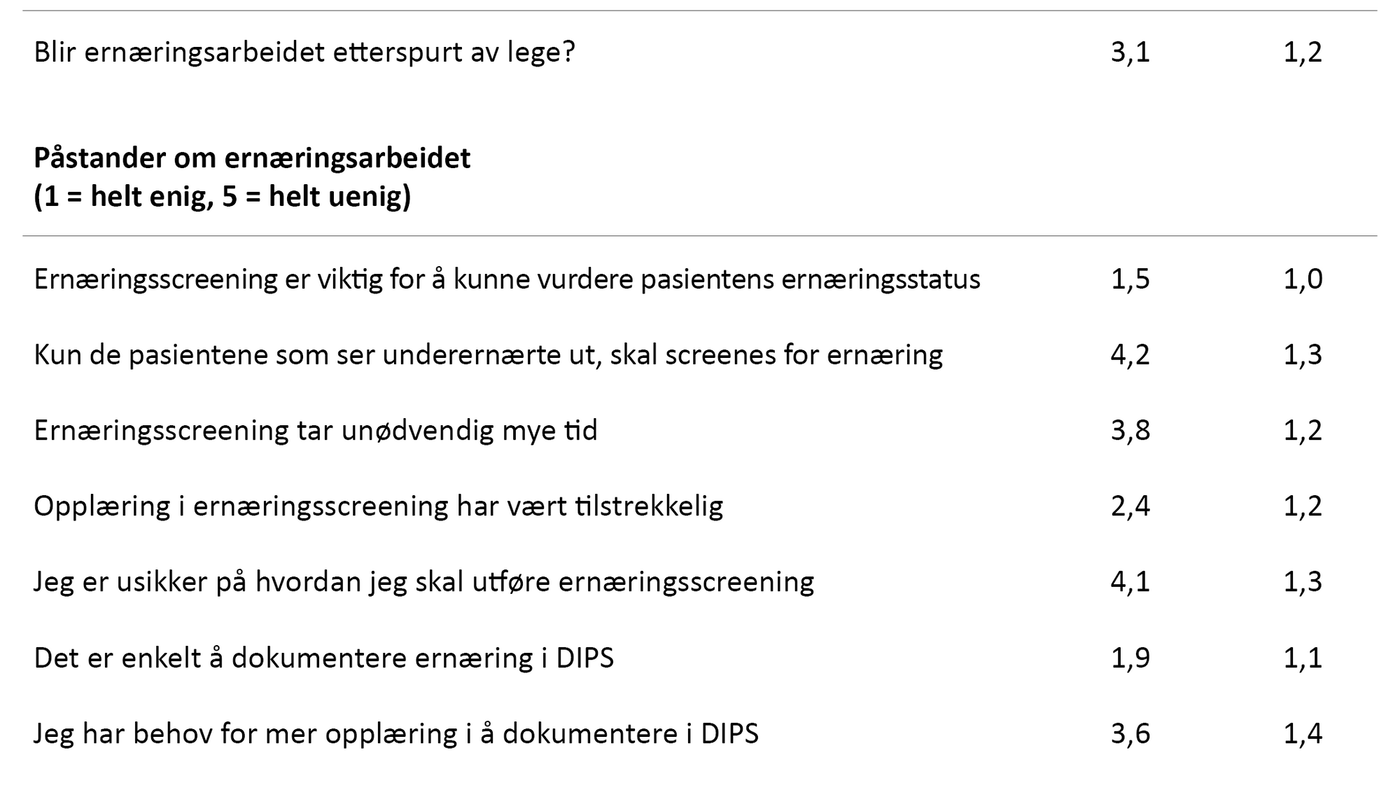
Samarbeidspartnere og opplæring: Legen fikk høyest skår som samarbeidspartner i ernæringsarbeidet (65,5 prosent), deretter kom postvert (36,7 prosent), klinisk ernæringsfysiolog (30,9 prosent), avdelingssykepleier (25,2 prosent) og til slutt ernæringskontakt på post (20,9 prosent).
På spørsmålet om deltakelse på ernæringsskole svarte 31 prosent at de hadde deltatt, mens 67 prosent svarte at de ikke hadde deltatt. 85 prosent kjente til E46, som er diagnosekoden som kan utløse refusjon for ernæringsarbeidet.
Påstander om ernæringsarbeidet: Ernæringsarbeidet ble i noen grad etterspurt av lege. De fleste var enige i at ernæringsscreening var viktig for å vurdere pasientens ernæringsstatus fordi det ikke var mulig å se om en pasient var i ernæringsmessig risiko. Flertallet var uenige i at ernæringsscreening tar mye tid, og de var delt i oppfatningen av hvorvidt de hadde fått tilstrekkelig opplæring i ernæringsscreening.
Mange visste hvordan de skulle utføre ernæringsscreening. De var enige i at det var enkelt å dokumentere ernæring i DIPS, og de trengte ikke mer opplæring i sykepleiedokumentasjon. På det siste spørsmålet var det 20 som ikke svarte. De som svarte, var verken spesielt enige eller uenige i at de dokumenterte ernæring i utskrivningsrapporten (tabell 3).
Flere dokumenterte
Hovedfunnet i denne studien var at en intervensjon som fokuserte på ernæring og dokumentasjon (se faktaboks), førte til at flere sykepleiere dokumenterte ernæring i innkomstjournalen, og flere pasienter ble screenet for ernæringsmessig risiko. Når det gjaldt hvorvidt sykepleiere dokumenterte ernæringsproblemer i behandlingsplanen, var funnene sprikende og viste ingen reell bedring.
Det en utfordring å få innført god ernæringspraksis på sykehus (11, 12). Barrierer for god ernæringspraksis er blitt identifisert i en rekke studier. Lav prioritering, manglende samhandling, utilstrekkelig kompetanse og dokumentasjon, manglende pasientmedvirkning samt manglende ledelsesforankring og uklare ansvarsforhold hemmer god ernæringspraksis (2, 13–15).
I tillegg har det vist seg at lav fleksibilitet i matserveringssystemene er en barriere (15). Sykepleiere opplever at de står alene i ernæringsarbeidet og savner samarbeid med andre yrkesgrupper (14, 15).
Uklar dokumentasjon
Dataene viser at pasienter som blir screenet og er utenfor ernæringsmessig risiko, likevel har sykepleiediagnose som omhandler ernæring. I tillegg ser vi at en del pasienter som har opplysninger om ernæringsproblemer i innkomstnotatet, ikke blir funnet å være i risiko for underernæring. Årsaken kan være at sykepleierne stoler på sin faglige vurdering og ikke trenger spesielle verktøy for å vurdere pasientens ernæringssituasjon (16).
Et eksempel er at dersom pasienten er kvalm, vil det bli dokumentert som et ernæringsproblem, men pasienten trenger ikke å være i ernæringsmessig risiko ifølge skåringsverktøyet. En forklaring kan være at sykepleien bygger på en humanistisk tradisjon, og sykepleierne har mer oppmerksomhet rettet mot omsorg og det individuelle, og mindre på objektive målinger som grunnlag for kliniske beslutninger.
En annen forklaring kan være at en reduksjon i liggedøgn i spesialisthelsetjenesten fører til at sykepleierne i større grad tenker forebyggende og må være i forkant av problemene fordi tiden er knapp.
Opplæring og undervisning
Et av målene i prosjektet var å bedre sykepleiedokumentasjon i journalen til pasienter som er i ernæringsmessig risiko. Intervensjonen var å ha opplæring og undervisning i å bruke behandlingsplan og individuelle sykepleietiltak sammen med opplæring i nytt screeningverktøy. Hovedtyngden i undervisningen var lagt på å beregne daglig energibehov, iverksette individuelle tiltak for å nå mål og evaluere tiltakene (se faktaboks).
Resultatene viser at vi i økende grad har fått pleiepersonalet til å screene, men fremdeles er dokumentasjonen mangelfull, særlig når det gjelder individualisering. Funnene viser at det ikke er samsvar mellom antallet problemer, mål og tiltak.
I svært liten grad ser vi individualiserte tiltak, noe som kan tenkes å ha sammenheng med bruken av veiledende behandlingsplaner. Det er enkelt å hente preformulerte problemområder og tiltak uten å beskrive den enkelte pasientens spesifikke problemer.
Samarbeid med legen
Legen skårer høyest som sykepleiernes samarbeidspartner i ernæringsarbeidet. Det er nødvendig å samarbeide tett med legen når det gjelder behandling og pleie i spesialisthelsetjenesten. Samtidig viser studier at pleierne opplever at legene er lite opptatt av ernæring, har mangelfulle kunnskaper og i liten grad etterspør de ernæringsrelaterte dataene pleierne innhenter (14, 15).
Gode dokumentasjonssystemer for ernæring vil fremme bruken av screeningsverktøyet, bedre samarbeid med legene og lettere synliggjøre det arbeidet sykepleierne faktisk gjør (14).
Annet samarbeid
To av tre oppgir postvertene som samarbeidspartner. Postvertene er en yrkesgruppe som stort sett bare er tilgjengelige på sengepostene på dagtid, noe som gjør at pleiepersonellet må utføre deres oppgaver store deler av døgnet.
I tillegg ble det påvist utilfredsstillende samarbeid og uklar ansvarsfordeling mellom postverten og pleiegruppen i en intern analyse av ernæringsarbeidet (3). Grunnen til den uklare arbeidsfordelingen kan være at sykepleierne tradisjonelt har hatt ansvaret for ernæringsarbeidet.
Kun en fjerdedel oppgir avdelingssykepleieren som samarbeidspartner. Manglende ledelsesforankring og organisering av ernæringsarbeidet er vist å være en viktig hemmende faktor for god ernæringspraksis (13).
Ikke flere enn 30 prosent av informantene oppgir klinisk ernæringsfysiolog som samarbeidspartner. Årsaken kan være begrenset tilgang til denne ressursen på sykehus, og det kan tyde på at ernæringsfysiologene først blir tilkalt når det er et alvorlig ernæringsproblem.
At kun en femtedel oppgir ernæringskontakten som samarbeidspartner, kan tyde på at denne funksjonen ikke er godt nok innarbeidet på sengepostene.
Ernæringsskole
På undersøkelsestidspunktet hadde under en tredjedel av informantene deltatt på ernæringsskole, til tross for mye oppmerksomhet på og bred informasjon om ernæringsskolen (se faktaboks). Større deltakelse krever lokal organisering og forankring i ledelsen, som kan ha vært utilstrekkelig.
Over 80 prosent kjente til diagnosekoden E46 (uspesifisert protein-/energiunderernæring). Dette høye tallet kan blant annet henge sammen med kunnskap om at riktig bruk av diagnosekoden kan gi inntekter til sykehuset.
Sykepleiere rapporterer at de har behov for mer ernæringskompetanse (15). I Helse Stavangers ernæringsstrategi beskriver de et behov for kompetanseløft innen hele ernæringskjeden – fra matforsyning til pleie og medisinsk ernæringsbehandling (3).
«Vente og se»-holdning
Selv om de fleste mener at ernæringsscreening er viktig for å vurdere om en pasient er i risiko, avdekker flere studier at helsepersonell prioriterer ernæringstiltak til de pasientene som «ser ut» til å trenge det, og at det rapporteres om en «vente og se»-holdning til å starte opp ernæringstiltak (14, 17). En studie fant at 90 prosent av sykepleierne oppga at de var positive til ernæringsscreening, men bare halvparten utførte screening på sengeposten (17).
Funnene viser at respondentene mener at det er viktig å vurdere ernæringsmessig risiko, og at det ikke tar for mye tid. Det kan tyde på at intervensjonen med opplæring og undervisning i ernæringsarbeid har hatt effekt. Samtidig er screeningverktøyet blitt elektronisk og lettere tilgjengelig.
Har ikke nok kunnskap
I spørreundersøkelsen svarer sykepleierne at det er enkelt å dokumentere ernæring i DIPS, og at de ikke trenger mer opplæring i dokumentasjonssystemet. Likevel ser vi at sykepleiedokumentasjonen er mangelfull. Styremedlem i Norsk Sykepleierforbunds faggruppe i IKT og dokumentasjon, Sidsel Bømark, mener at undervisningen i dokumentasjon under utdanningen vektlegges ulikt.
Sykepleieprosessen blir ikke satt i et dokumentasjonsperspektiv, og hun hevder at det er gjennomgående kritikk fra studentene at de ikke har nok kunnskap om sykepleiedokumentasjon (18). Andre undersøkelser viser at studentene har problemer med å overføre generell kunnskap om dokumentasjon til praksis (19).
I sykepleieforskning har det vært påpekt at for lite av forskningen evaluerer sykepleieintervensjoner (20). Grunnen kan være at sykepleiehandlinger er kompliserte å utføre kliniske studier på, og at det vanligvis ikke er mulig å påvise kausalitet. Slike studier er likevel viktige for å utvikle sykepleiernes kliniske kunnskaper (21). Vi har prøvd å evaluere vår intervensjon og har erfart at det er komplisert, men ikke umulig.
Implikasjoner for praksis
Underveis i prosjektperioden kom det mange gode innspill fra prosjektgruppen om hvordan vi kunne forbedre ernæringspraksisen på sykehuset. Noen medlemmer av gruppen dro på studietur til Aalborg Universitetshospital og lærte blant annet om traller som står fremme på sengeposten med energi- og proteinrike matvarer og smoothies, som tilbys pasientene mellom måltidene.
Vi innledet samarbeid med sykehuskjøkkenet og fikk endret rutinene rundt mattilbudet og serveringen. I tillegg har vi samarbeidet med Måltidets Hus, som er et nasjonalt kompetansesenter for mat med lokaler nær sykehuset. I forbindelse med pasientsikkerhetsprogrammet og innføringen av tavlemøter på sengepostene, som er tverrfaglige møter om pasientene, tas ernæring opp som et eget tema og etterspørres systematisk.
Erfaringene våre fra prosjektet er at ernæringsarbeid på sykehus krever kontinuerlig oppmerksomhet fra ledelsen. Resultater fra ernæringskartleggingen må etterspørres, og ledelsen må sikre at personalet har den nødvendige kompetansen for å kunne utføre god ernæringspraksis.
Referanser
1. Tangvik RJ, Tell GS, Guttormsen AB, Eisman JA, Henriksen A, Nilsen RM, et al.. Nutritional risk profile in a university hospital population. Clinical Nutrition. 2015;34(4):705–11.
2. Helsedirektoratet. Nasjonale faglige retningslinjer for forebygging og behandling av underernæring. Oslo; 2010. IS-1580.
3. Helse Stavanger HF, Stavanger universitetssjukehus. Ernæringsstrategi Helse Stavanger HF 2015–2020. Stavanger; 2015. Tilgjengelig fra: https://oslo-universitetssykehus.no/seksjon/nasjonal-kompetansetjeneste-for-sykdomsrelatert-underernering-nksu/Documents/Ern%C3%A6ringsstrategi%20Helse%20Stavanger%20HF%202015.pdf (nedlastet 20.11.2018).
4. Kitson A, Conroy T, Wengstrom Y, Profetto-McGrath J, Robertson-Malt S. Defining the fundamentals of care. Int J Nurs Pract. 2010;16(4):423–34.
5. Cederholm T, Barazzoni R, Austin P, Ballmer P, Biolo G, Bischoff SC, et al. ESPEN guidelines on definitions and terminology of clinical nutrition. Clin Nutr. 2017;36(1):49–64.
6. Kondrup J, Rasmussen HH, Hamberg O, Stanga Z, Ad Hoc ESPEN Working Group. Nutritional risk screening (NRS 2002): a new method based on an analysis of controlled clinical trials. Clin Nutr. 2003;22(3):321–36.
7. Stratton R, Elia M, Green C, red . Disease-related malnutrition: An evidence based approach to treatment. Wallingford: CABI Publishing; 2003.
8. Kruizenga HM, van Tulder MW, Seidell JC, Thijs A, Ader HJ, Van Bokhorst-de var der Schuern MA. Effectiveness and cost-effectiveness of early screening and treatment of malnourished patients. Am J Clin Nutr. 2005;82:1082–9.
9. Lov 2. juli 1999 nr. 64 om helsepersonell m.v. (helsepersonelloven). Tilgjengelig fra: https://lovdata.no/dokument/NL/lov/1999-07-02-64 (nedlastet 12.11.2018).
10. Hummelvold JK. Realisme i praksisnær forskning. Sykepleien Forskning, 2011;03:288–91. Tilgjengelig fra: https://sykepleien.no/forskning/2011/10/realisme-i-praksisnaer-forskning (nedlastet 12.11.2018).
11. Tangvik RJ, Guttormsen AB, Tell GS, Ranhoff AH. Implementation of nutritional guidelines in a university hospital monitored by repeated point prevalence surveys. Eur J Clin Nutr. 2012;66(3):388–93. DOI: 10.1038/ejcn.2011.149.
12. Breivik C, Slåttholm MA, Ryel AL, Paur I. God kreftbehandling krever riktig ernæring. Sykepleien. 2018;106(65134)(e-65134). DOI: 10.4220/Sykepleiens.2018.65134.
13. Council of Europe Publishing. Food and nutritional care in hospitals: How to prevent undernutrition. Strasbourg; 2002.
14. Juul HJ, Frich JC. Kartlegging av underernæring i sykehus – Hva hemmer og fremmer sykepleieres bruk av screeningverktøy for identifisering av ernæringsmessig risiko? Nordisk sygeplejeforskning. 2013;3(2):77–89.
15. Eide HD, Halvorsen K, Almendingen K. Barriers to nutritional care for the undernourished hospitalised elderly: perspectives of nurses. J Clin Nurs. 2015;24(5–6):696–706.
16. Persenius MW, Hall-Lord M-L, Bååth C, Larsson BW. Assessment and documentation of patients’ nutritional status: perceptions of registered nurses and their chief nurses. Journal of Clinical Nursing. 2008;17:2125–36.
17. Holst M, Rasmussen HH, Unosson M, The Scandinavian Nutrition Group. Well-established nutritional structure in Scandinavian hospitals is accompanied by increased quality of nutritional care. e-SPEN, the European e-Journal of Clinical Nutrition and Metabolism. 2009;4:e22–e29.
18. NSFs faggruppe for e-helse. Veileder for klinisk dokumentasjon av sykepleie i EPJ. Oslo: Norsk Sykepleierforbund; 2015. Tilgjengelig fra: https://www.nsf.no/Content/2690640/cache=20151210072406/Veileder%20for%20elektronisk%20sykepleiedokumentasjon%2010%202015.pdf (nedlastet 20.11.2018).
19. Bjerga G, Rossavik B, Gausel MK, Heggland MG, Lode K . Deltagelse i prosjekt i praksisstudiet – en læringsarena for sykepleiestudenter? Klinisk Sygepleje. 2014;28(03):60–70.
20. Richards DA, Coulthard V, Borglin G, REFLECTION review team. The state of European nursing research: dead, alive, or chronically diseased? A systematic literature review. Worldviews Evid Based Nurs. 2014;11(3):147–155. DOI: 10.1111/wvn.12039.
21. Hallberg IR. Moving nursing research forward towards a stronger impact on health care practice? Int J Nurs Stud. 2009;46(4):407–12. DOI: 10.1016/j.ijnurstu.2009.02.005.




















0 Kommentarer