Dokumentasjonen av ernæringspraksis i spesialisthelsetjenesten er mangelfull
Sammendrag
Bakgrunn: Alle voksne pasienter innlagt i somatiske avdelinger skal med få unntak vurderes for ernæringsmessig risiko. Ernæringsmessig risiko innebærer svekket ernæringsstatus som følge av økt ernæringsbehov samt redusert inntak eller opptak av ernæring grunnet sykdom eller behandling. Pasienter i ernæringsmessig risiko skal ha individuelle tiltak for å forebygge eller behandle underernæring, og tiltak skal dokumenteres i pasientjournalen.
Hensikt: Hensikten med studien var å vurdere hvorvidt ernæringspraksisen ved Haukeland universitetssjukehus samsvarte med anbefalingene i nasjonale faglige retningslinjer for forebygging og behandling av underernæring.
Metode: Vi benyttet retrospektiv kartlegging av ernæringsdata fra pasientjournaler.
Resultater: Vi inkluderte 714 pasientjournaler fra 8 somatiske avdelinger. Vurdering av ernæringsmessig risiko ble dokumentert i 107 pasientjournaler (15 %), hvorav 64 pasienter ble vurdert innen 24 timer etter innleggelsen, og 26 pasienter ble identifisert for ernæringsmessig risiko. For 18 av pasientene med ernæringsmessig risiko var det dokumentert målrettet ernæringstiltak, og for to av disse var energibehovet beregnet og energiinntaket kartlagt. I 26 epikriser var det diagnosekoder for underernæring, men de samsvarte ikke med dokumentasjonen av ernæringsmessig risiko.
Konklusjon: Dokumentasjonen av ernæringspraksis i pasientjournalene ved Haukeland universitetssjukehus var mangelfull og ikke i tråd med nasjonale retningslinjer. En nasjonal satsing gjennom pasientsikkerhetsprogrammet er en unik mulighet til å forbedre sykehusets ernæringspraksis.
Referer til artikkelen
Kårstad K, Olsen N, Sygnestveit K, Jamtvedt G, Aarflot M, Tangvik R. Dokumentasjonen av ernæringspraksis i spesialist­helsetjenesten er mangelfull. Sykepleien Forskning. 2018;13(72857):e-72857. DOI: 10.4220/Sykepleienf.2018.72857
Sykdomsrelatert underernæring er en stor utfordring for helsevesenet, med alvorlige helsemessige og økonomiske konsekvenser (1–3). Forekomsten av underernæring er mellom 18 og 45 prosent (2, 4–9), avhengig av populasjon og metode.
Ved Haukeland universitetssjukehus (HUS) er 29 prosent av inneliggende, voksne pasienter i ernæringsmessig risiko (10). Særlig utsatt er pasienter som er 70 år eller eldre og pasienter med infeksjonssykdommer, kreft og lungesykdommer (6, 10). I disse gruppene er andelen i ernæringsmessig risiko henholdsvis 40–43, 51, 44 og 42 prosent.
Identifisering av ernæringsmessig risiko og tidlig oppstart av målrettet ernæringsbehandling kan øke energiinntaket (11), forbedre ernæringsstatusen, forkorte rekonvalesenstiden etter sykdom, forebygge komplikasjoner og død (12) samt redusere lengden på sykehusoppholdet (13, 14).
God ernæringspraksis
I henhold til nasjonale faglige retningslinjer for forebygging og behandling av underernæring innebærer god ernæringspraksis å vurdere ernæringsmessig risiko, sette opp målrettet ernæringsplan til pasienter i risiko og iverksette intervensjon. Videre innebærer det å dokumentere ernæringsstatus og tiltak i pasientjournaler og epikriser samt å videreformidle dette til neste omsorgsledd (1).
Det er krevende å innarbeide rutiner for god ernæringspraksis (15–17). Barrierer som hindrer sykepleiere å utøve god ernæringspraksis, er mangel på tid, mangel på kunnskaper og ferdigheter, manglende tverrfaglig målsetting samt lite engasjement fra ledere (18). Resultater fra norske kvalitative studier viser at sykepleiere opplever manglende engasjement fra leger, risikovurdering nedprioriteres fordi pasienter ikke ser ut til å trenge ernæringstiltak, og sykepleiere har for mange andre oppgaver (19, 20).
I 2006 etablerte HUS en ledelsesforankret ernæringsstrategi som innebar målrettet arbeid med å implementere god ernæringspraksis blant sykepleiere og leger for å innføre god ernæringspraksis. De opprettet et tverrfaglig, ledelsesforankret ernæringsnettverk, introduserte e-læringskurs og iverksatte obligatoriske ernæringsregistreringer for å bedre ferdighetene i risikovurdering samt øke kunnskapene om å forebygge og behandle ernæringsmessig risiko.
Fire ernæringsregistreringer ble gjennomført årlig, der sykepleiere, og etter hvert leger, rapporterte inn resultatet av risikovurderingen (21). I løpet av de første to årene økte andelen pasienter som ble vurdert for ernæringsmessig risiko, fra 54 til 77 prosent, men bare halvparten av dem som var i ernæringsmessig risiko, fikk tiltak for å bedre sin ernæringsstatus.
Geiker og medarbeidere sammenliknet planlagte registreringer med retrospektiv undersøkelse av pasientjournaler. De konkluderte med at forhåndsplanlagte og selvrapporterte registreringer ikke gir det beste grunnlaget for å vurdere ernæringspraksis (22). Vi ønsket derfor å kartlegge hvilken informasjon om ernæringsstatus og ernæringspraksis som dokumenteres i pasientjournaler.
Hensikt med studien
Hensikten med studien var å kartlegge journaldata for å vurdere hvorvidt ernæringspraksis ved HUS samsvarte med anbefalinger i nasjonale faglige retningslinjer for forebygging og behandling av underernæring.
Forskningsspørsmål
Forskningsspørsmålene for studien var som følger:
- Blir data om ernæring dokumentert i pasientjournaler?
- Er det samsvar mellom ernæringsdata som blir dokumentert i pasientjournaler ved HUS, og anbefalinger i nasjonale faglige retningslinjer for forebygging og behandling av underernæring?
Metode
Vi gjennomførte en retrospektiv datainnsamling fra pasientjournalene ved HUS. Dataprogrammet Webport genererte en liste med alle inneliggende voksne pasienter fra åtte ulike avdelinger 4. november 2011 klokken 08.00.
De åtte avdelingene var følgende: avdeling for medisin (som også inkluderte spesialitetene hjerte og lunge), ortopedi, rehabilitering, kreft, kirurgi, medisin/kirurgi, nevrologi/kirurgi samt øvrige avdelinger som inkluderte hode/hals, revmatologi, hud, øye og gynekologi. Vi samlet inn data fra hele det aktuelle sykehusoppholdet. Datainnsamlingen ble utført av førsteforfatteren i perioden 4. november 2011 til 1. mai 2012.
Ernæringspraksis dokumenteres rutinemessig av lege, sykepleier eller klinisk ernæringsfysiolog i det elektroniske journalsystemet DIPS i følgende to journalark: 1) «Vurdering av ernæringsmessig risiko», som brukes for å identifisere pasienter i ernæringsmessig risiko, og 2) «Ernæringstiltak/oppfølging», som er ernæringsplanen og oppfølgingen av denne.
Journalarket «Vurdering av ernæringsmessig risiko» består av fire innledende spørsmål og én hovedkartlegging, som er basert på NRS 2002 (Nutrition Risk Screening 2002) (1). De innledende spørsmålene er som følger:
- Er kroppsmasseindeks (KMI) < 20,5?
- Har pasienten tapt vekt i løpet av de siste ukene?
- Har pasienten hatt redusert næringsinntak de siste ukene?
- Er pasienten alvorlig syk?
Positivt svar på minst ett av spørsmålene utløser grundigere kartlegging av ernæringstilstand og sykdommens alvorlighetsgrad. Alderen vektlegges dessuten. Journalarket «Ernæringstiltak/oppfølging» brukes til å utarbeide en målrettet ernæringsplan til pasienter i ernæringsmessig risiko samt dokumentere hvorvidt planen følges.
Vi samlet inn data om ernæringspraksis fra de to journalarkene. Vi utarbeidet et standardisert registreringsskjema basert på kvalitetsindikatorer fra de nasjonale faglige retningslinjene for forebygging og behandling av underernæring (1) og samlet inn følgende informasjon:
- pasientens vekt
- ernæringsmessig risiko / ikke risiko
- hvorvidt risikovurderingen skjedde innen 24 timer
- hvorvidt risikovurderingen ble gjennomført ukentlig for pasienter som var innlagt i mer enn 1 uke
Hvis pasienten var i ernæringsmessig risiko, innhentet vi informasjon om ernæringsplan, beregnet ernæringsbehov og beregnet ernæringsinntak.
Variabler
I tillegg registrerte vi følgende bakgrunnsvariabler fra journalene: liggetid, alder, kjønn, avdeling- og posttilhørighet. Fra epikrisen hentet vi informasjon om ICD-10-diagnosekode E46 (ernæringsmessig risiko), E44 (moderat underernæring) og E43 (alvorlig underernæring).
Vi benyttet deskriptiv statistikk for å beskrive bakgrunnsvariabler og variabler knyttet til ernæringspraksis. Kategoriske variabler ble rapportert som absolutte tall og prosenter. Numeriske variabler ble rapportert som gjennomsnitt og standardavvik (SD). Liggetid ble rapportert som median med spredning oppgitt som inter-kvartil rekkevidde (IKR 25–75 prosent).
Vi brukte Mann-Whitney U-test for å sammenlikne alder og liggetid mellom menn og kvinner og Kruskal-Wallis-test for å sammenlikne forskjellen i liggetid mellom aldersgrupper og avdelinger (23).
Vi benyttet kjikvadrattest for å undersøke sammenhengen mellom andelen av pasienter som var vurdert for ernæringsmessig risiko, andelen som var vurdert for ernæringsmessig risiko innen 24 timer, dem det var oppgitt vekt for, og bakgrunnsvariablene kjønn, aldersgrupper og avdelinger (23). Vi utførte analysene ved å bruke SPSS versjon 24.0 (24).
To sykepleiere piloterte registreringsskjemaet for 25 pasientjournaler. Begge sykepleierne registrerte likt på alle punktene i skjemaet.
Etikk
Studien er en del av et kvalitetsforbedringsprosjekt ved HUS og ble godkjent av Personvernombudet ved HUS i august 2011 (referansenummer 2011/4146).
Resultater
Av 726 aktuelle pasientjournaler inkluderte vi 714 i studien. Tolv pasientjournaler ble ekskludert fordi pasientene var gravide (n = 6), i terminal fase (n = 1), ikke hadde møtt til planlagt innleggelse (n = 2), registrert som deltaker i et forskningsprosjekt (n = 2) eller pasientjournalen ikke var tilgjengelig (n = 1).
Pasientkarakteristikk
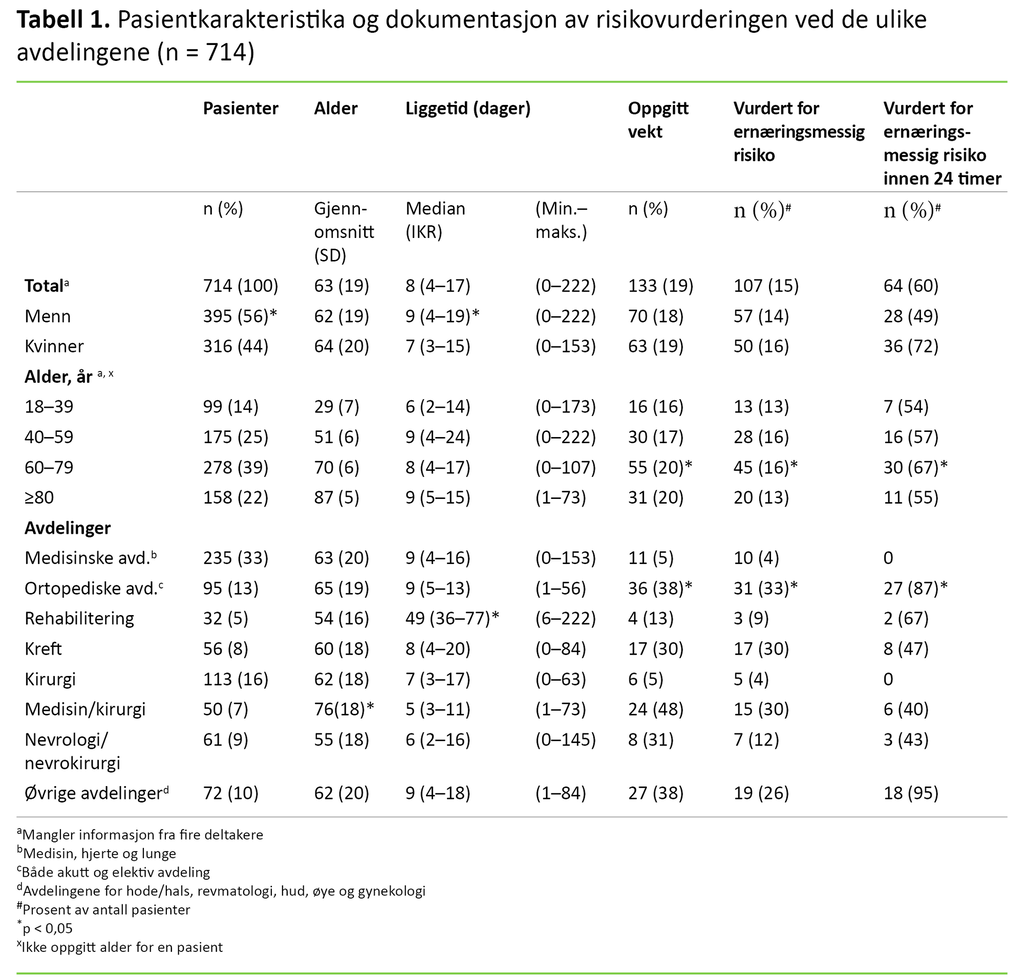
Gjennomsnittsalderen var 63 år (SD 19,4), og det var flere menn enn kvinner (56 vs. 44 prosent, p = 0,04) (tabell 1). Median liggetid var 8 dager (IKR 4–17). Menn hadde lengre liggetid enn kvinner (9 vs. 7 dager, p = 0,01). Liggetiden varierte mellom avdelinger og aldersgrupper. Den lengste liggetiden ble registrert for pasienter som var innlagt ved rehabiliteringsavdelingen (median 49 dager, p < 0,05).
Pasienter i aldersgruppene 40–59 år og eldre enn 80 år hadde lengre liggetid enn den yngste aldersgruppen på 18–39 år (henholdsvis median 9 dager, IKR 4–24, median 9 dager, IKR 5–15 og median 6 dager, IKR 2–14).
Vurdering av ernæringsmessig risiko
Vi fant dokumentasjon om ernæringsmessig risiko i 107 pasientjournaler (15 %). Av disse ble 64 journaler (60 %) vurdert innen 24 timer etter innleggelsen (tabell 1). To pasienter ble vurdert ukentlig under sykehusoppholdet. Praksisen varierte mellom avdelingene.
En større andel pasienter ble vurdert ved ortopedisk avdeling (33 %) enn ved avdelinger for medisin (4 %, p ˂ 0,01), rehabilitering (9 %, p = 0,026), kreft (30 %, p = 0,191), kirurgi (4 %, p ˂ 0,01) og nevrologi/nevrokirurgi (11 %, p < 0,01). Den største andelen pasienter var vurdert i aldersgruppen 60–79 år (16 %) sammenliknet med andre aldersgrupper (p < 0,01). Vekt var dokumentert i 133 (19 %) av de 714 pasientjournalene.
Ernæringstiltak ved ernæringsmessig risiko
Av 107 pasienter som var vurdert for ernæringsmessig risiko, var 26 (24 %) pasienter i ernæringsmessig risiko – 16 menn og 10 kvinner. Atten (69 %) av disse pasientene fikk en ernæringsplan – 13 menn og 5 kvinner. I to av ernæringsplanene var ernæringsbehovet og energiinntaket beregnet. I materialet fant vi tre ernæringsplaner til pasienter som ikke var vurdert til å være i ernæringsmessig risiko.
Diagnostisering
Diagnosekodene for underernæring (ICD-10-kodene E46, E44 og E43) ble brukt i 26 epikriser. Vi fant ikke samsvar mellom dokumentasjonen av ernæringsmessig risiko og bruken av diagnosekoder for underernæring. For eksempel fikk 19 pasienter i aldersgruppen 60–79 år diagnosekode for underernæring i epikrisen, men informasjon om ernæringsmessig risiko manglet i 7 av pasientjournalene.
Diskusjon
Vi samlet data fra pasientjournaler for å få informasjon om ernæringspraksisen ved HUS. Kartleggingen av 714 pasientjournaler viste at informasjonen om ernæringspraksis i pasientjournalene var mangelfull og ikke i tråd med nasjonale retningslinjer.
Vi fant ingen informasjon om vurdering av ernæringsmessig risiko i 85 prosent av pasientjournalene. Nesten 70 prosent av pasientene i ernæringsmessig risiko fikk en ernæringsplan, men planen ble i liten grad fulgt opp.
Tidligere kartlegginger av ernæringspraksis
Våre resultater står i sterk kontrast til sykehusets kvartalsvise registreringer, der 70 prosent av pasientene ble risikovurdert, og over halvparten fikk ernæringstiltak (21). Ernæringsregistreringene gir viktig informasjon om forekomsten av ernæringsmessig risiko i de ulike pasientpopulasjonene, men gjenspeiler i liten grad hverdagsrutinene.
Tilsvarende forskjeller mellom funn fra pasientjournaler og planlagte registreringer har vist seg i en tidligere studie ved Rigshospitalet i Danmark (22). Her ble 2393 pasientjournaler undersøkt i perioden 2009–2010, og vurdering av ernæringsmessig risiko var dokumentert for bare 8 prosent av pasientene. I motsetning viste de planlagte registreringene at 70–80 prosent av pasientene ble vurdert slik de burde.
Våre funn samsvarer med tidligere studier som har undersøkt dokumentasjon av ernæringspraksis i pasientjournaler (7, 22, 25). Ved et annet dansk sykehus ble 590 pasientjournaler undersøkt (7). Vurdering av ernæringsmessig risiko ble dokumentert i mindre enn 8 prosent av journalene, og få pasienter ble fulgt opp med ernæringsplan og tiltak.
Resultater fra en kartlegging av journaldata ved et belgisk sykehus viste at viktige ernæringsparametere for å vurdere ernæringsmessig risiko, som kroppsvekt og høyde, ble dokumentert i bare 22 prosent av 506 sykepleiejournaler de første tre døgnene etter innleggelse (25).
Dersom den mangelfulle dokumentasjonen som vi fant, faktisk gjenspeiler sykehusets ernæringspraksis, er dette dramatisk for pasientsikkerheten. Tidligere kartlegging ved sykehuset viser at hver tredje pasient er i ernæringsmessig risiko, en risiko som er assosiert med nesten fem ganger høyere dødelighet og 70 prosent flere døgn på sykehus det påfølgende året (3).
En slik praksis kan få konsekvenser for sykehusøkonomien ettersom forebyggende tiltak til pasienter i ernæringsmessig risiko er påvist å redusere sykelighet og liggetid (2). Dokumentasjon av ernæringsstatus og ernæringspraksis er viktig informasjon som skal videreformidles til neste omsorgsledd ved utskrivning. Fravær av denne dokumentasjonen medfører at neste omsorgsledd må gjøre risikovurderingen og kartleggingen på nytt for å utarbeide en ernæringsplan.
Barrierer knyttet til ernæringspraksis
Tidligere studier har kartlagt barrierer knyttet til ernæringspraksis (18–20, 26, 27). En travel klinisk hverdag med mange konkurrerende oppgaver er en viktig barriere for god ernæringsbehandling (18, 20, 26, 27). Porter og medarbeidere rapporterte at oppgaver som kliniske observasjoner, stell, medikamenthåndtering og dokumentasjon ble prioritert fremfor vurdering, forebygging og behandling av ernæringsmessig risiko (28).
Sykepleiere oppgir at de heller gjør egne kliniske observasjoner fremfor å bruke kartleggingsverktøy (18, 20). For å overkomme typiske barrierer for mangelfull ernæringspraksis er det nødvendig å sette av nok tid og ressurser (27, 29).
Nasjonale retningslinjer poengterer at ernæringsarbeidet er et felles ansvar mellom sykepleiere, leger og kliniske ernæringsfysiologer (1, 30). Likevel opplever sykepleiere å stå alene om ernæringsarbeidet. De rapporterer at legene viser lite engasjement og interesse, og at de kliniske ernæringsfysiologene er fraværende (19, 20, 27). En tydeligere tverrfaglig ansvarsfordeling er viktig.
Videre oppstår hindre for god ernæringspraksis i møte med pasienter. Mange pasienter er ikke i stand til å oppgi informasjon om verken matinntak eller vektutvikling (18). Dårlig matlyst, kvalme, forstoppelse, tygge- og svelgeproblemer er dagligdagse utfordringer i helsetjenesten.
Sykepleiere opplever at de må verne om pasienters selvbestemmelse om ikke å spise tilstrekkelig (27), og uttrykker bekymring over at en standardisering av ernæringsbehandling ikke dekker individuelle behov og ønsker. Mer ernæringskunnskap er avgjørende for å imøtekomme slike utfordringer. I tillegg er det viktig med kontinuerlig opplæring knyttet til å vurdere, forebygge og behandle ernæringsmessig risiko for å fremme kunnskap og ferdigheter (18). Det er et ledelsesansvar å sørge for tilstrekkelig ernæringskompetanse i organisasjonen.
Mangelfull dokumentasjon av ernæringspraksis kan også skyldes at dagens dokumentasjonssystem er lite egnet til å dokumentere ernæringsstatus og pasientens matinntak på en systematisk, effektiv og brukervennlig måte.
Våre funn bekreftes av O’Connell, som konkluderer med at standardisert dokumentasjon i egne journalark (27), slik som vi har på HUS, gjør informasjonen mindre tilgjengelig enn fortløpende elektronisk kurve i journalen. Vi tror derfor at det å utvikle hensiktsmessige dokumentasjonssystemer som kan strukturere, forenkle og forbedre dokumentasjonen av ernæring er en forutsetning for god ernæringspraksis og viktig for å integrere ernæring i klinisk praksis.
Nasjonal satsing på ernæring
Våre funn viser at ernæring har en rettmessig plass i det nasjonale pasientsikkerhetsprogrammet «I trygge hender 24–7». Et slikt stort, nasjonalt initiativ med å implementere de nasjonale retningslinjene for forebygging og behandling av underernæring er viktig for pasientbehandlingen og sykehusøkonomien.
Tiltakspakker er utarbeidet, testet og funnet gjennomførbare i klinisk praksis. De er klare for nasjonal utrulling i 2018. Lokale barrierer bør identifiseres for å få en vellykket implementering av tiltakspakkene (29).
Studiens styrker og svakheter
Studiens styrke er at datainnsamlingen er fra et stort antall pasientjournaler fra et universitetssykehus der ledelsen har vært opptatt av ernæring gjennom flere år.
En svakhet med studien er at vi ikke kan utelukke en ulik dokumentasjonspraksis, for eksempel at informasjon om vekt, ernæringsstatus og ernæringstiltak kan ha vært dokumentert andre steder enn i de dedikerte journalarkene vi undersøkte. Studien vår er den første norske undersøkelsen som vi kjenner til, der ernæringspraksis har blitt kartlagt via journaldata.
Konklusjon
En kartlegging av journaldata viste at dokumentasjonen av ernæringspraksis ved Haukeland universitetssjukehus var mangelfull og ikke i tråd med retningslinjene. Den store ernæringssatsingen i det nasjonale pasientsikkerhetsprogrammet er en unik mulighet for å få innarbeidet systematisk og god ernæringspraksis. Tilstrekkelige kunnskaper, ferdigheter, tydelig ansvarsfordeling, rutiner og systemer er forutsetninger for å lykkes.
Referanser
1. Helsedirektoratet. Nasjonale faglige retningslinjer for forebygging og behandling av underernæring. IS-1580. Oslo: Helsedirektoratet; 2013.
2. Sørensen J, Kondrup J, Prokopowicz J, Schiesser M, Krahenbuhl L, Meier R, et al. EuroOOPS: an international, multicentre study to implement nutritional risk screening and evaluate clinical outcome. Clin Nutr. 2008;27(3):340–9.
3. Tangvik RJ, Tell GS, Eisman JA, Guttormsen AB, Henriksen A, Nilsen RM, et al. The nutritional strategy: four questions predict morbidity, mortality and health care costs. Clin Nutr. 2014;33(4):634–41.
4. Imoberdorf R, Meier R, Krebs P, Hangartner PJ, Hess B, Staubli M, et al. Prevalence of undernutrition on admission to Swiss hospitals. Clin Nutr. 2010;29(1):38–41.
5. Lamb CA, Parr J, Lamb EI, Warren MD. Adult malnutrition screening, prevalence and management in a United Kingdom hospital: cross-sectional study. Br J Nutr. 2009;102(4):571–5.
6. Pirlich M, Schutz T, Norman K, Gastell S, Lubke HJ, Bischoff SC, et al. The German hospital malnutrition study. Clin Nutr. 2006;25(4):563–72.
7. Rasmussen HH, Kondrup J, Staun M, Ladefoged K, Kristensen H, Wengler A. Prevalence of patients at nutritional risk in Danish hospitals. Clin Nutr. 2004;23(5):1009–15.
8. Allard JP, Keller H, Jeejeebhoy KN, Laporte M, Duerksen DR, Gramlich L, et al. Malnutrition at hospital admission-contributors and effect on length of stay: A prospective cohort study from the Canadian Malnutrition Task Force. JPEN J Parenter Enteral Nutr. 2016;40(4):487–97.
9. Banks M, Ash S, Bauer J, Gaskill D. Prevalence of malnutrition in adults in Queensland public hospitals and residential aged care facilities. Nutrition & Dietetics. 2007;64(3):172–8.
10. Tangvik RJ, Tell GS, Guttormsen AB, Eisman JA, Henriksen A, Nilsen RM, et al. Nutritional risk profile in a university hospital population. Clin Nutr. 2015;34(4):705–11.
11. Jie B, Jiang ZM, Nolan MT, Efron DT, Zhu SN, Yu K, et al. Impact of nutritional support on clinical outcome in patients at nutritional risk: a multicenter, prospective cohort study in Baltimore and Beijing teaching hospitals. Nutrition. 2010;26(11–12):1088–93.
12. Stratton RJ, Elia M. Who benefits from nutritional support: what is the evidence? Eur J Gastroenterol Hepatol. 2007;19(5):353–8.
13. Johansen N, Kondrup J, Plum LM, Bak L, Norregaard P, Bunch E, et al. Effect of nutritional support on clinical outcome in patients at nutritional risk. Clin Nutr. 2004;23(4):539–50.
14. Kruizenga HM, Van Tulder MW, Seidell JC, Thijs A, Ader HJ, Van Bokhorst-de van der Schueren MA. Effectiveness and cost-effectiveness of early screening and treatment of malnourished patients. Am J Clin Nutr. 2005;82(5):1082–9.
15. Johansson U, Rasmussen HH, Mowe M, Staun M, Scandinavian Nutrition Group. Clinical nutrition in medical gastroenterology: room for improvement. Clin Nutr. 2009;28(2):129–33.
16. Mowe M, Bosaeus I, Rasmussen HH, Kondrup J, Unosson M, Irtun O. Nutritional routines and attitudes among doctors and nurses in Scandinavia: a questionnaire based survey. Clin Nutr. 2006;25(3):524–32.
17. Meijers JM, Halfens RJ, van Bokhorst-de van der Schueren MA, Dassen T, Schols JM. Malnutrition in Dutch health care: prevalence, prevention, treatment, and quality indicators. Nutrition. 2009;25(5):512–9.
18. Green SM, James EP. Barriers and facilitators to undertaking nutritional screening of patients: a systematic review. J Hum Nutr Diet. 2013;26(3):211–21.
19. Juul HJF, Jan C. Kartlegging av underernæring i sykehus. Nordisk Sygeplejeforskning. 2013;3(2):77–89.
20. Eide HD, Halvorsen K, Almendingen K. Barriers to nutritional care for the undernourished hospitalised elderly: perspectives of nurses. J Clin Nurs. 2015;24(5-6):696–706.
21. Tangvik RJ, Guttormsen AB, Tell GS, Ranhoff AH. Implementation of nutritional guidelines in a university hospital monitored by repeated point prevalence surveys. Clin Nutr. 2012;66(3):388–93.
22. Geiker NR, Horup Larsen SM, Stender S, Astrup A. Poor performance of mandatory nutritional screening of in-hospital patients. Clin Nutr. 2012;31(6):862–7.
23. Field A. Discovering statistics using IBM SPSS Statistics. 4. utg. London: SAGE Publications; 2013.
24. IBM Corp. Statistics for Windows, Version 24.0. Armonk, NY: IBM Corp; 2016.
25. Geurden B, Wouters C, Franck E, Weyler J, Ysebaert D. Does documentation in nursing records of nutritional screening on admission to hospital reflect the use of evidence-based practice guidelines for malnutrition? Int J Nurs Knowl. 2014;25(1):43–8.
26. Ross LJ, Mudge AM, Young AM, Banks M. Everyone's problem but nobody's job: Staff perceptions and explanations for poor nutritional intake in older medical patients. Nutrition & Dietetics. 2011(68):41–6.
27. O’Connell MB, Jensen PS, Andersen SL, Fernbrant C, Norholm V, Petersen HV. Stuck in tradition. A qualitative study on barriers for implementation of evidence-based nutritional care perceived by nursing staff. J Clin Nurs. 2017;27(3–4):705–14.
28. Porter J, Raja R, Cant R, Aroni R. Exploring issues influencing the use of the Malnutrition Universal Screening Tool by nurses in two Australian hospitals. J Hum Nutr Diet. 2009;22(3):203–9.
29. Fischer F, Lange K, Klose K, Greiner W, Kraemer A. Barriers and strategies in guideline implementation. A scoping review. Healthcare (Basel). 2016;4(3):36.
30. Kondrup J, Allison SP, Elia M, Vellas B, Plauth M. ESPEN guidelines for nutrition screening 2002. Clin Nutr. 2003;22(4):415–21.
















Kommentarer