Gode SVK-rutiner reduserer faren for infeksjoner
Sentralvenøse katetre krever omstendelig stell. Prosedyrene rundt håndtering må bli lettere å følge i praksis.
Kateterrelaterte infeksjoner knyttet til sentralvenøst kateter (SVK) er et kjent risikoområde. Forebygging av infeksjoner er et satsingsområde i pasientsikkerhetsarbeidet «I trygge hender 24/7» og i den nasjonale veilederen for forebygging av infeksjoner ved bruk av intravaskulære katetre. Litteraturen viser at infeksjoner som spres via innsiden av katetret, ofte ses 30–45 dager etter at SVK er lagt inn, og at infeksjonen kan relateres til helsepersonellets håndtering. Stell og håndtering av SVK i tiden etter innleggelse bør vies mer oppmerksomhet. Det kan redusere omfanget av sent innsettende kateterrelaterte infeksjoner.
Et sentralvenøst kateter (SVK) er en intravaskulær tilgang som oftest opereres inn i halsregionen til kritisk syke pasienter. SVK brukes hos pasienter som trenger flere typer infusjonsbehandlinger samtidig, over en lengre periode, eller hos pasienter med vanskelig venetilgang.
SVK krever omstendelig stell og håndtering samt regelmessig bytte av forlengelsesutstyr, som for eksempel treveiskraner (1). Dårlig håndtert SVK kan føre til livsfarlige kateterrelaterte infeksjoner (2).
Denne artikkelen presenterer funn fra en spørreundersøkelse utført blant sykepleiere ved Ålesund sjukehus. Vi kartla mulige utfordringer med aseptisk stell og håndtering av SVK. Spørreundersøkelsen var ledd i et forbedringsprosjekt knyttet til lokal SVK-praksis og fant at spesielt aseptisk skifte av treveiskraner på SVK kan være utfordrende.
Kateterrelaterte infeksjoner oppstår i forbindelse med perifere eller sentrale venekatetre.
Først i artikkelen omtaler vi kateterrelaterte infeksjoner, særlig betydningen av sent innsettende infeksjoner og sykepleieres forebyggende rolle. Deretter presenterer vi funnene fra spørreundersøkelsen, og avslutningsvis diskuterer vi resultatene i lys av relevante tiltak for å sikre beste praksis.
Kateterrelaterte infeksjoner oppstår i forbindelse med perifere eller sentrale venekatetre. Infeksjoner i sentrale venekatetre utgjør størsteparten (1, 3), og denne artikkelen retter seg derfor mot håndtering av SVK.
Dette er de vanligste infeksjonsrutene
De vanligste infeksjonsrutene ved bruk av SVK er: 1) via innstikksstedet og langs utsiden av kateteret, med påfølgende kolonisering av kateterspiss, 2) direkte kontaminering av SVK og dens koplingspunkter med spredning av biofilm på løpets innside, 3) kontaminering via blodbanen fra et annet infeksjonsfokus og 4) kontaminering av en påkoplet infusjon (1).
I klinisk praksis dominerer de to første infeksjonsrutene. Innstikkssted og spredning langs utsiden av kateter dominerer tidlig, oppgitt som før 10–45 dager (4, 5) etter innleggelse av kateter, og er oftere relatert til innleggelse av kateter og pasientens hudflora.
Infeksjoner som spres via innsiden av kateteret, øker med tiden.
Infeksjoner som spres via innsiden av kateteret, øker med tiden og dominerer 30–45 dager etter innleggelse. Forekomsten relateres i større grad til helsepersonell og håndtering (4).
Stell og håndtering av SVK den første tiden etter innleggelse bør vies mer oppmerksomhet (6). Det kan hindre sent innsettende kateterrelaterte infeksjoner. Her har sykepleiere et viktig ansvar for infeksjonsforebygging (7). Infeksjonsrisikoen reduseres når sykepleiere har opplæring, kunnskap og praktisk erfaring i aseptisk stell og håndtering av SVK (1, 2).
Hva hindrer at SVK-prosedyrer blir fulgt?
Infeksjonsforebyggende tiltak knyttet til SVK er et satsingsområde i det nasjonale pasientsikkerhetsarbeidet «I trygge hender 24/7» (8). I tillegg er det utviklet en nasjonal veileder for forebygging av infeksjoner ved bruk av intravaskulære katetre. Veilederen anbefaler å innføre tiltakspakker som består av flere komponenter (2). Innholdet i tiltakspakkene kan variere mellom studier (9, 10).
For å redusere risikoen for infeksjon må man sikre god etterlevelse av SVK-prosedyrer (1, 11). En del av forebyggingen er å identifisere barrierer som hindrer etterlevelse, og sikre en lokalt tilpasset, kontinuerlig opplærings- og oppfølgingsstrategi for å opprettholde kvaliteten på SVK-prosedyrer (3).
Når prosedyrer utarbeides, blir barrierer for innføring av prosedyrene sjelden vurdert i praksis.
I en systematisk litteraturoversikt ble anvendbarheten til internasjonale prosedyrer for intravasale katetre vurdert, og mange studier rapporterer dårlig etterlevelse av prosedyrene. Når prosedyrer utarbeides, blir barrierer for innføring av prosedyrene sjelden vurdert i praksis.
Derfor bør preferansene og ekspertisen til de som skal anvende prosedyren, inkluderes (12). Det støttes også av Folkehelseinstituttet (2), som anbefaler at helseinstitusjoner selv evaluerer hvor en har størst forbedringspotensial og skreddersyr tiltakspakken til sitt arbeidssted.
Prosjekt skal forbedre SVK-praksis
På Ålesund sjukehus har SVK-praksis variert. Sykepleiere har ønsket mer opplæring og mengdetrening i stell og håndtering av SVK. Derfor startet vi i 2021 et prosjekt for å forbedre SVK-praksis. Søkelyset var særlig på aseptisk skiftning av treveiskraner på SVK, men også SVK-praksis generelt. Kartleggingen av sykepleieres erfaring med håndtering av treveiskraner presenteres under.
Førsteforfatter identifiserte områder innen aseptisk håndtering av SVK som kunne være utfordrende for sykepleiere, ut ifra egne erfaringer og samtaler med sykepleiere på sengepost. Basert på dette utarbeidet vi et spørreskjema (se tabell 1).
Svarene ble gransket gjennom frekvensanalyser i Microsoft Excel. Skjemaet hadde også et fritekstfelt. Der kunne respondentene skrive hva som gjør det krevende å utføre prosedyren sterilt. Vi analyserte ikke fritekstsvarene etter kvalitativ metode, men grupperte dem etter område og antall ganger de var oppgitt.
Sykepleiere ved tolv avdelinger ved Ålesund sjukehus som bruker SVK, ble invitert til å delta i spørreundersøkelsen. Til sammen ble 120 spørreskjemaer delt ut til tre medisinske sengeposter, tre kirurgiske sengeposter, medisinsk og kirurgisk intensiv, kreftavdelingen, poliklinikkene og seksjon for barn og ungdom.
Deltakelse var frivillig og anonymt.
En kontaktperson ved hver avdeling inviterte i løpet av en uke ti ansatte til å delta. De ansatte ble informert om spørreundersøkelsens hensikt, og at deltakelse var frivillig og anonymt.
87 av 120 sykepleiere, altså 73 prosent, besvarte spørreskjemaet. 13 skjemaer ble imidlertid ekskludert fordi respondentene enten ikke hadde skiftet treveiskran på SVK før, eller at de ikke krysset av for at de møtte inklusjonskriteriene.
Det vil si at 62 prosent (n = 74) av spørreskjemaene vi sendte ut, inngikk i analysen. Av sykepleierne jobbet 49 på sengepost, 16 i intensivavdeling og ni ved andre seksjoner ved sykehuset.
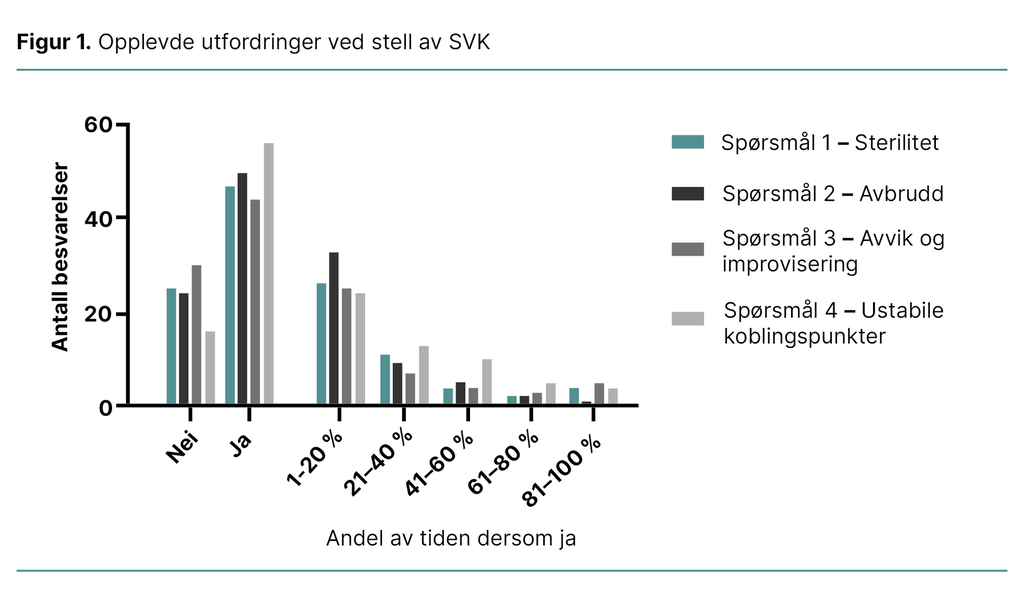
Sykepleiernes svar på utfordringer med skiftning av treveiskraner på SVK vises i figur 1.
Rundt en tredjedel av sykepleierne oppga at de aldri hadde erfart de angitte utfordringene med skiftning av treveiskraner på SVK. Rundt to tredjedeler oppga at de tidvis og med varierende hyppighet opplevde de fire angitte utfordringene. Det mest krevende området for sykepleierne var å få koplingspunkter til å ligge stabilt mens de skiftet flere treveiskraner (se spørsmål 4).
Tidsbruken økte med flere lumen
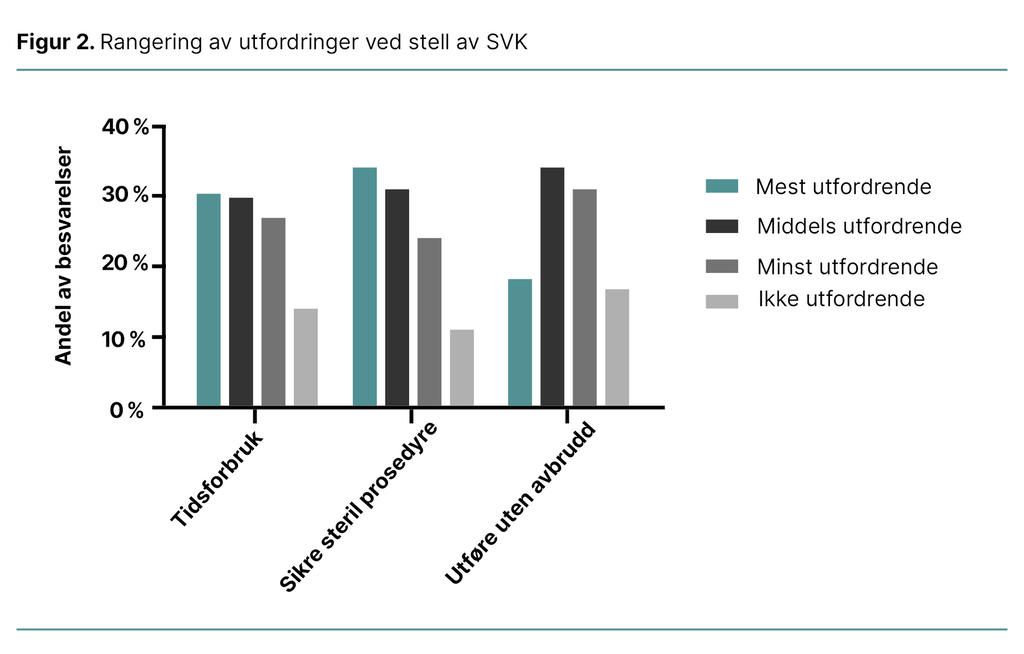
Sykepleierne estimerte at de i snitt brukte 15 minutter på å skifte treveiskraner med tre SVK-lumen. Tidsbruken økte med flere lumen. Sykepleierne rangerte hvilke områder som var mest utfordrende ved skiftning av treveiskraner.
32 prosent trakk frem å holde koplingspunkter sterile. 28 prosent pekte på tidsbruk, mens 18 prosent mente det var mest utfordrende å utføre prosedyren uten å måtte avbryte underveis. Utfordringene vises i figur 2.
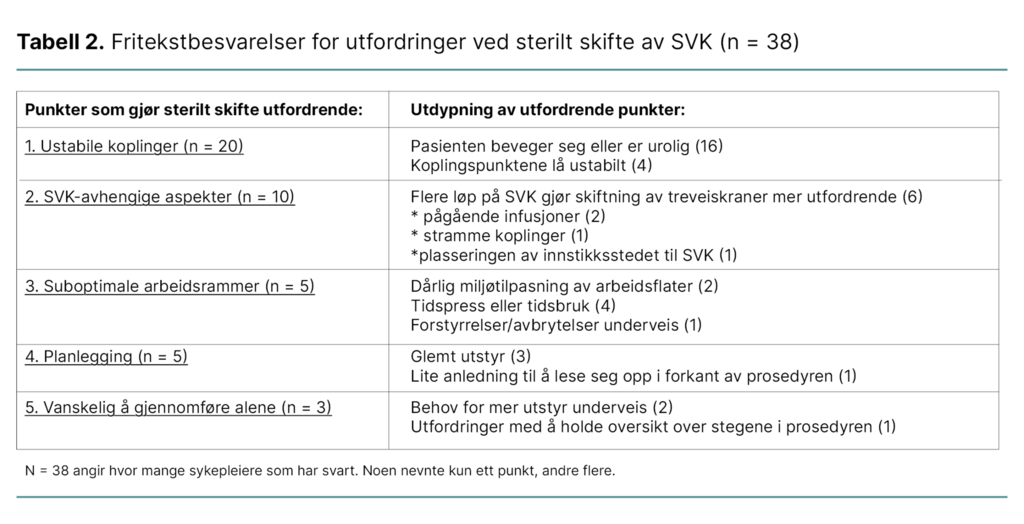
Vi undersøkte årsaker til at det kunne være krevende for sykepleierne å holde koplingspunktene sterile mens de skiftet treveiskraner på SVK. 38 sykepleiere oppga forklaringer i fritekst, enten i stikkordsform eller fulle setninger. Noen nevnte kun ett punkt, andre flere.
Vi oppsummerte punktene i fritekstbesvarelsene til de fem områdene under, med utdypninger som eventuelt nevnes. Antall ganger punktene og utdypning av punktene ble oppgitt, står i parentes (se tabell 2).
Den foretrukne aseptiske teknikken blant sykepleierne (n = 73) var non-touch-teknikk hos 72 prosent, en kombinasjon av non-touch- og steril teknikk hos 20 prosent, mens 7 prosent foretrakk steril teknikk.
Vi ønsker å gjøre sykepleiere oppmerksom på risikoen
Samlet sett indikerer funnene fra spørreundersøkelsen at sykepleiere i varierende grad opplever aseptisk skiftning av treveiskraner på SVK som krevende. Dette er et kompetanseområde som trenger økt oppmerksomhet for å sikre beste SVK-praksis.
Vår spørreundersøkelse viser at to tredjedeler av sykepleierne opplevde det tidvis krevende å holde koplingspunktene sterile når de skiftet treveiskraner på SVK, spesielt når koplingspunktene lå ustabilt på et sterilt underlag. Ustabile koplingspunkter medfører flere kontamineringsrisikoer.
Vi ønsker å gjøre sykepleiere oppmerksom på risikoen, da alle koplingspunktene er mulige inngangsporter for mikrober inn til det intravaskulære systemet (2). Den nasjonale veilederen for forebygging av infeksjoner ved bruk av intravaskulære katetre (2) omtaler ikke håndtering av treveiskraner spesielt.
Sykepleiere måtte improvisere og avvike fra prosedyren
Litteraturen om forekomsten av sent innsettende infeksjoner understreker viktigheten av at faktorer knyttet til stell og håndtering av SVK vies oppmerksomhet også etter innleggelse (9, 10).
Å måtte improvisere og avvike fra prosedyren for å gjennomføre prosedyren, som 57 sykepleiere oppga at de har gjort, understreker at prosedyren bør gjøres mer anvendbar i praksis. Videre undersøkelser er nødvendig for å få en dypere forståelse av hva denne improvisasjonen går ut på. Simulering eller observasjonsstudier av klinisk praksis kan være aktuelle kartleggingsmetoder.
Det er viktig å poengtere at spørreundersøkelsen søker å identifisere barrierer som hindrer beste praksis. Vi antar derfor ikke nødvendigvis at krevende deler av prosedyren fører til faglig uforsvarlig SVK-praksis, eller at sykepleiere alltid erfarer ustabile koplingspunkter som en trussel mot steriliteten i prosedyren.
SVK-relaterte infeksjoner kan reduseres
Forskning viser at forekomsten av SVK-relaterte infeksjoner kan reduseres ved forbedringsprosjekter rettet mot sykepleieres stell og håndtering av SVK. Forekomsten av sent innsettende infeksjoner understreker hvor viktig det er, også etter at SVK er lagt inn.
Vi oppfordrer andre til å kartlegge egen praksis og dele resultatene.
Etterlevelsen av eksisterende SVK-prosedyrer kan variere, og barrierer som hindrer etterlevelse, må identifiseres lokalt. Vi identifiserte aseptisk skiftning av treveiskraner som et forbedringsområde for vårt sykehus. Derfor har vi startet et systematisk arbeid for å forbedre etterlevelsen av prosedyren som del av en større tiltakspakke med lokaltilpassede løsninger.
Vi håper at våre erfaringer kan være nyttige for andre sykehus og virksomheter, og vi oppfordrer andre til å kartlegge egen praksis og dele resultatene. Slik kan flere identifisere barrierer og løsninger for å sikre beste SVK-praksis og redusere kateterrelaterte infeksjoner.
Takk til Dr. Kjetil Roth (ph.d.) for veiledning under utarbeiding av spørreundersøkelsen. Takk til avdelingsleder Siri Frilund-Talseth og seksjonsleder Barbro Teige for lederforankring, og takk til alle de andre seksjonsledere og sykepleiere som deltok i spørreundersøkelsen og gjorde dette mulig. Og, ikke minst, takk til VirtSim og Seksjon for utdanning og kompetanse i Helse Møre og Romsdal for samarbeidet som nå driver frem standardisert opplæring av viktige ferdigheter, blant annet SVK-stell.
Forfatterne oppgir ingen interessekonflikter.






















1 Kommentarer
Live Korsvold
,I artikkelen etterspørres det prosedyrer som er lettere å følge i klinisk praksis. I VAR har vi prosedyrer for SVK-stell: både for vanlig SVK, tunnelert SVK, VAP og Picc-line kateter. Disse prosedyrene er utviklet i samarbeid med klinikere med særlig tanke på at de skal være brukbare i klinisk praksis. Nesten alle kommuner og sykehus i Norge har tilgang til VAR. Vi foreslår en systematisk implementering og faren for infeksjoner vil bli redusert.