Hvorfor vegrer pasienter med type 2-diabetes seg mot insulinbehandling?
Mange pasienter med type 2-diabetes er skeptisk til insulinbehandling. Det kan føre til at de blir sykere.
Funnene i denne litteraturstudien viser at folk ikke ser behovet for insulinbehandling eller er skeptisk til effekten. En del har en oppfatning av at insulinbehandling er tegn på forverret sykdom, og at man har feilet. Noen er bekymret for konsekvensene det kan ha for sosiale relasjoner. Studien viser at pasienter oppfatter insulinbehandling som lite fleksibelt, komplisert og noe som fører til en mer restriktiv livsstil.
Grunnsteinen i behandlingen av diabetes type 2 er livsstilsendringer, men sykdommens progressive natur og forhold hos den enkelte gjør at mange vil ha behov for medikamentell behandling, inkludert insulin. Det er imidlertid vist at både helsepersonell og personer med diabetes ofte vegrer seg mot å starte med insulinbehandling. Å utsette eller ikke å starte med insulin kan få store konsekvenser for den enkeltes behandlingsresultater og helse på sikt.
Kronisk sykdom
Diabetes type 2 (DT2) er en kronisk, progressiv sykdom som karakteriseres av vedvarende hyperglykemi. Dette skyldes insulinresistens og/eller at betacellene i pankreas ikke produserer nok insulin til å opprettholde normalt glukosenivå (1). Dårlig regulert DT2 kan føre til alvorlige mikro- og makrovaskulære komplikasjoner som retinopati, nefropati, nevropati, hjertesykdom, hjerneslag og perifer karsykdom, i tillegg til redusert livskvalitet og levetid (2, 3).
Behandlingen bør tilpasses den enkelte
God blodsukkerregulering fra et tidlig tidspunkt reduserer risikoen for komplikasjoner hos personer med DT2 (4). Grunnsteinen i behandlingen av DT2 er livsstilsendringer, men mange har også behov for medikamentell behandling, hvor insulin er et av alternativene (1, 5).
Behandling og behandlingsmål ved DT2 bør tilpasses individuelt til den enkeltes ressurser, preferanser, alder og eventuelle tilleggssykdommer.
Målsettingen med behandlingen er å senke blodsukkeret ned mot normalområdet uten at risikoen for hypoglykemi blir for stor (6).
Barrierer mot insulin
Det finnes en rekke legemidler å velge mellom i behandlingen av DT2 (6). Helsedirektoratet anbefaler insulin dersom HbA1c bør reduseres med mer enn 22 mmol/mol, da andre alternativer ikke har like stor blodsukkersenkende effekt (6). Forskning viser imidlertid at initiering av insulin ofte utsettes til tross for dårlig blodsukkerregulering (7). Årsaken er sammensatt og kan skyldes barrierer hos behandler og hos personen med diabetes.
I en internasjonal studie rapporterte over halvparten av deltakerne med DT2 frykt for å starte insulinbehandling. Denne frykten handlet om negative oppfatninger og holdninger til insulinbehandling (8). I litteraturen omtales slik frykt mot insulinbehandling ofte som psykologiske barrierer mot insulinbehandling (9, 10). Vi har gjennomført en litteraturstudie for å utforske nærmere de barrierene mot insulinbehandling som kan knyttes til forhold hos den enkelte person med DT2.
Litteratursøk
Litteratursøket ble gjennomført i databasene MEDLINE, CINAHL og PsycINFO. Søkeordene som ble benyttet, var insulin, insulin theraphy, insulin initiation, insulin injection i kombinasjon med barriers, psychological barriers, psychological insulin resitence, reluctance, attitudes, clinical inertia. Litteratursøket ble begrenset til artikler publisert de siste ti år. Dette fordi behandlingen av DT2 har utviklet seg mye de senere år (11). Vi har konsentrert oss om beskrevne barrierer hos dem som har diabetes, og ikke barrierer hos behandlerne, selv om vi vet at dette ofte henger sammen.
Resultater
Resultatet av litteratursøket og den videre utvelgelsen av artikler som omhandlet psykologiske barrierer mot insulinbehandling ved DT2, er vist i figur 1. Ni artikler, to systematiske oversiktsartikler og sju primærstudier ble inkludert i litteraturgjennomgangen.
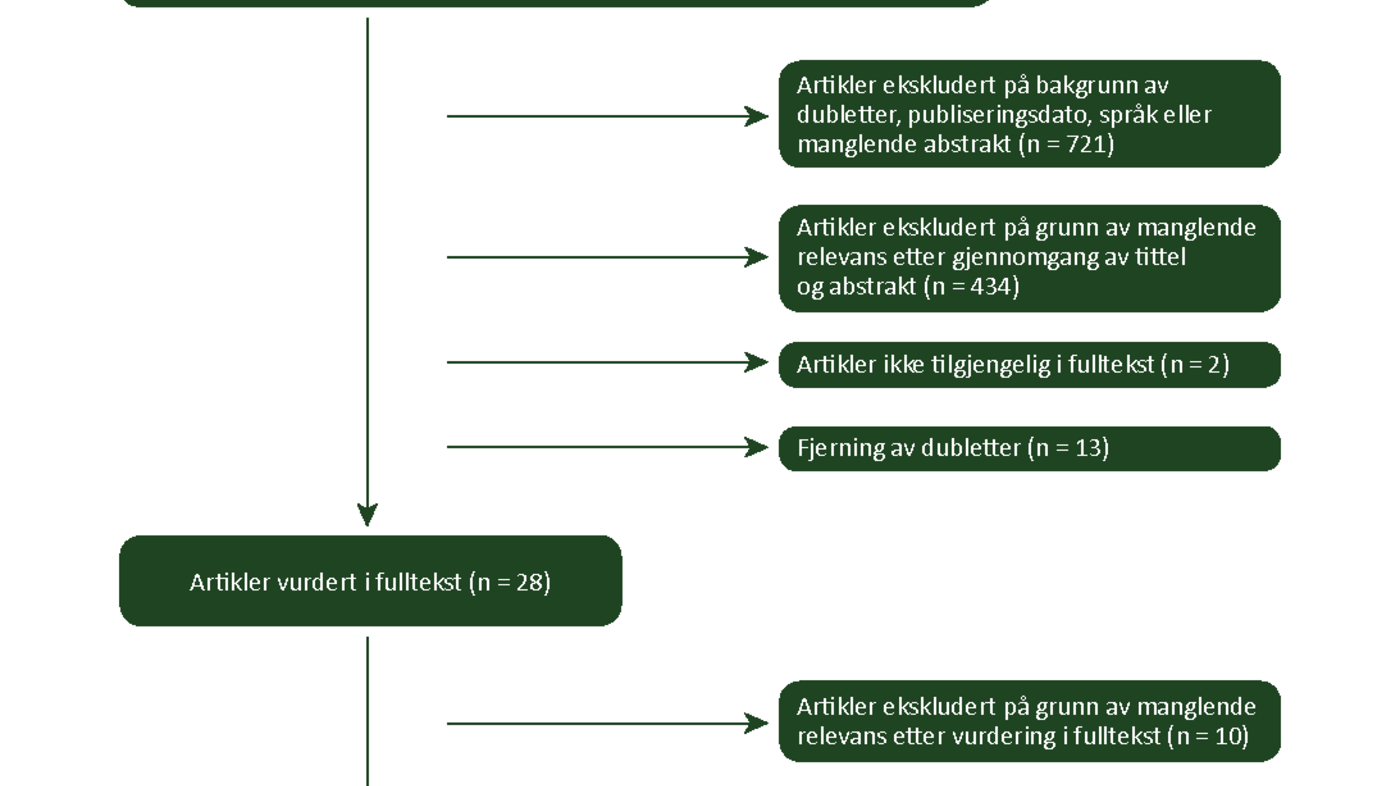
Alle de inkluderte artiklene viser betydelig forekomst av barrierer mot insulinbehandling hos personer med DT2. De beskrevne barrierene kan inndeles i følgende seks temaer:
- Insulin er siste utvei og et bevis på at en har feilet i egenbehandlingen.
- Fornektelse av behovet for insulinbehandling.
- Insulin vil ikke bidra til bedre sykdomskontroll.
- Insulinbehandling er komplisert, lite fleksibelt og påvirker sosiale relasjoner.
- Frykt for bivirkninger.
- Frykt for injeksjoner.
Insulin er siste utvei og et bevis på at en har feilet i egenbehandlingen
Mange med DT2 tolker det slik at sykdommen har kommet over i en mer alvorlig fase når legen forskriver insulin (12). Deltakere med DT2 i flere av studiene ga uttrykk for en oppfatning av insulinbehandling som et tegn på alvorlig sykdom og en «siste utvei» (9, 13–16). Noen av deltakerne hevdet at budskapet om alvorlighet og en siste utvei var formidlet av legen (16, 17). Tankene om å måtte bruke insulin resten av livet var også fremhevet som en hyppig rapportert barriere (9, 18).
Flere studier har rapportert at oppstart av insulinbehandling var forbundet med skyldfølelse hos deltakerne med diabetes, deltakeren tolket det som bevis på at personen hadde feilet i egenomsorgen (9, 12–19).
Personer med DT2 har hevdet at de oppfatter at helsepersonell benytter insulinbehandling som en trussel eller straff om de ikke klarer å gjøre nødvendige tiltak for å kontrollere sykdommen (12, 13, 16). Enkelte med DT2 erfarte at slike trusler medførte sinne og en opplevelse av urettferdighet, fordi de hadde gjort hva de kunne for å følge anbefalt behandling (12).
Fornektelse av behovet for insulinbehandling
Studier har avdekket mangel på anerkjennelse av behovet for insulin hos deltakere med DT2 (13, 17). Det vises til upresise oppfatninger om behandlingsmål og en fornektelse av sykdommen.
Nakar og medarbeidere (19) fant at 47 prosent av respondentene med DT2 som ikke brukte insulin, ikke betraktet sykdommen som alvorlig nok til at de ville behøve insulin. Det ble påpekt at noen mennesker med DT2 foretrakk andre behandlingsmetoder, eksempelvis alternativ medisin.
I studien til Wang og Yeh (12) mente noen av deltakerne at avgjørelsen om at de trengte insulin, var gal, eller at behovet var forbigående.
Insulin vil ikke bidra til bedre sykdomskontroll
Polonsky og medarbeidere (15) fant at kun 23,4 prosent av deltakerne med DT2 i en studie trodde at insulin kunne hjelpe dem til å oppnå bedre sykdomskontroll. Dette er også vist i oversiktsartikkelen til Ng og medarbeidere (13), som rapporterte at negative holdninger til diabetes og diabetesbehandling hindret pasienter med DT2 å starte med insulin.
Wang og Yeh (12) har vist at personer med DT2 kan være skeptiske til virkningen av insulin, og at de kan ha liten tro på at insulinbehandling vil gi positiv effekt på blodsukkeret eller livskvaliteten. Det eksisterer misforståelser rundt insulinbehandling, og mennesker med DT2 kan tro insulinbehandlingen i seg selv kan føre til komplikasjoner som blindhet, amputasjon eller skade på bukspyttkjertelen (12, 16). At insulin er urent, kan medføre seksuell dysfunksjon eller er en medisin ment for eldre, er også rapporterte oppfatninger (13).
Insulinbehandling er komplisert, lite fleksibelt og påvirker sosiale relasjoner
Flere studier har vist at enkelte personer med DT2 oppfatter insulinbehandlingen som komplisert, vanskelig å administrere og utfordrende å få til i en ellers travel hverdag (13, 17, 18). I tillegg er det vist at mennesker med DT2 kan oppfatte behandlingen som lite fleksibel, noe som reduserer personlig frihet og muligheten til å tilpasse det hele til en jobbsituasjon og et sosialt liv (9, 12, 16, 17).
Deltakere i en studie uttrykt redsel for å miste førerkort for offentlig persontransport dersom de starter med insulin (12). Andre bekymrer seg for at de vil kunne bli mer avhengig av helsepersonell eller andre omsorgspersoner dersom de starter med insulin (16–18).
Personer med DT2 har i studier gitt uttrykk for at det å injisere insulin i offentlighet er flaut, og at de er redd for negative holdninger og manglende sosial støtte fra familie og venner (12, 13).
Behovet for insulin kan gi enkelte en følelse av å være handikappet og føre til en frykt for avvisning i sosiale settinger og av partnere (12). Videre kan insulinbehandling resultere i økt bekymring hos venner og familie, og at personen med DT2 dermed vil være en større belastning for sine nærmeste (9, 17, 19).
Frykt for bivirkninger
En hyppig rapportert barriere mot insulinbehandling er frykt for hypoglykemi (9, 12, 16–19). Holmes-Truscott og medarbeidere (14) har vist at denne barrieren også er sterk hos personer med DT2 som i utgangspunktet ikke var negativ til insulinbehandling.
Deltakere med DT2 fra alle land i studien til Brod og medarbeidere (16) uttrykte bekymringer for hypoglykemi, og noen fortalte om redsel for å bo alene. Ubehagelige symptomer, risiko for mulig dødelig utfall og frykt for permanente skader er forhold som enkelte med DT2-diabetes er opptatt av (12).
Redsel for å miste kontroll og redsel for å miste bevisstheten er også rapportert som barrierer mot insulinbehandling (17). Videre er bekymring for vektøkning rapportert i flere av artiklene (13, 14, 17). En kvalitativ studie med deltakere med DT2 fra fem ulike land viste at bekymring knyttet til vektøkning ved insulinbehandling var betydelig (16). Bekymring for å bli «avhengig» av insulin er også rapportert i flere studier (12, 19).
Frykt for injeksjoner
Frykt for injeksjoner og sprøyter ble påpekt av deltakere med DT2 i alle de inkluderte studiene (9, 12–19). Deltakere oppgir at de assosierer injeksjoner med smerte, og gir uttrykk for at dette har en sammenheng med tidligere erfaringer med sprøyter, for eksempel ved blodprøvetaking. Resultatene viser i tillegg at enkelte deltakere fryktet at det å skulle sette injeksjoner på seg selv, ville være teknisk vanskelig.
Diskusjon
Den gjennomgåtte litteraturen har vist at mange personer med DT2 ser på insulinbehandling som en siste utvei og et bevis på at de har feilet i egenbehandlingen. En del pasienter fornekter behovet for insulinbehandling og tror ikke det vil bidra til bedre egenkontroll. Blant en del mennesker med DT2 eksisterer det en oppfatning av at insulinbehandling er komplisert, lite fleksibelt og påvirker ens sosiale liv. Mange pasienter med sykdommen er også redd for bivirkninger og selve injeksjonen.
De psykologiske barrierene mot insulinbehandling som denne litteraturgjennomgangen har vist, kan bidra til en negativ sykdomsutvikling og større risiko for diabetesrelaterte komplikasjoner. Mange er skeptisk til insulinbehandling selv om det er blitt forskrevet av lege (9, 14, 15, 18).
De psykologiske barrierene mot insulinbehandling hos personer med DT2 kan være et resultat av mangel på kunnskap om sykdommens progressive natur og den gradvise reduksjonen i endogen insulinsekresjon ved DT2. Holmes-Truscott og medarbeidere (14) påpeker at holdninger mot insulinbehandling hos mennesker med DT2 predikerer villighet til insulinbehandling, men de understreker at holdningene kan modifiseres ved at helsepersonell adresserer barrierene og bidrar til økt kunnskap om insulinbehandling hos den enkelte med DT2.
Hva kan helsepersonell gjøre?
Saklig informasjon fra helsepersonell om de ulike behandlingsalternativene, inkludert insulinbehandling, tidlig i sykdomsforløpet vil kunne bidra til en mer positiv innstilling hos personer med DT2 den dagen behovet for insulin eventuelt oppstår (13). Det er viktig at helsepersonell ikke formidler en holdning til insulin som «siste utvei» og et tegn på at man ikke har lyktes med egenbehandlingen (9, 12–18).
Helsepersonell har en tendens til å formidle en oppfatning av insulinbehandling som en behandling som er reservert for langtkommen DT2 eller diabetes type 1 (17). Retningslinjer fra American Diabetes Association (ADA) presiser imidlertid at informasjon om insulinbehandling bør formidles regelmessig og objektivt til alle med DT2, og ikke brukes som en trussel (20).
Både nasjonale og internasjonale retningslinjer anbefaler insulin dersom HbA1c bør senkes med mer enn 22 mmol/mol, noe som kan være aktuelt på ulike stadier i et sykdomsforløp (6, 20). Den lave tiltroen til insulinbehandlingens effekt på blodsukker og livskvalitet som ble avdekket hos deltakere med DT2 i flere av studiene (5, 15), er en utfordring.
Det er viktig at helsepersonell identifiserer og adresserer ulike oppfatninger, tanker og følelser knyttet til insulinbehandling og andre behandlingsalternativer i oppfølgingen av personer med DT2. Slik identifisering og adressering er vist å kunne forbedre etterlevelsen til både nåværende og fremtidige behandlingsalternativer (21).
Dårlig informasjon
Forestillingen om at insulin fører til senkomplikasjoner, kan være en indikasjon på at pasienter med DT2 har fått for dårlig informasjon om sykdommen (12, 16). I to av studiene fant man at deltakere med DT2 som ikke var villig til å starte med insulin, mente at oppstart av insulin ville medføre at helsetilstanden kunne forverres ytterligere (9, 14). De viste gjerne til erfaringer med familiemedlemmer eller andre kjente (12).
Pasientens oppfatning av en sammenheng mellom insulinbehandling og økt morbiditet hos personer med DT2 kan kanskje i noen tilfeller skyldes det faktum at en del leger vegrer seg for å initiere insulin, og at insulinbehandling da først blir introdusert så sent i sykdomsforløpet at komplikasjoner allerede har utviklet seg (22, 23).
Hvordan pasienten oppfatter legens holdning til diabetes ved diagnosetidspunktet, kan bety mye for pasientens syn på alvoret av sykdommen og holdningen til egenomsorg (24). Det sterke søkelyset på kosthold og fysisk aktivitet kan gjøre at mennesker med DT2 tenker at alle kan kontrollere sykdommen på denne måten hvis de bare er «flinke» nok (17).
Trenger opplæring
Når personer med DT2 ikke har kunnskap om sykdommens progressive natur, kan det lett oppstå selvbebreidende tanker om at det er dårlig behandlingsetterlevelse som er årsaken til at en må starte med insulinbehandling (12). Fornektelse av behovet for insulinbehandling og upresis kunnskap om diabetes og behandlingsmål hos pasientene tyder på at det er behov for mer opplæring om sykdommen og dens progressive natur tidlig i forløpet.
De inkluderte studiene viser at frykt for hypoglykemi er en av de hyppigst rapporterte barrierene mot insulinbehandling hos mennesker med DT2. Det er grunnlag for å hevde at DT2 sammen med kardiovaskulær sykdom gir økt risiko for uheldige konsekvenser av hypoglykemi (25). Slike uheldige konsekvenser understreker det viktige ved individualisert behandling og mindre stramme behandlingsmål for dem med økt risiko for hypoglykemi (6).
Oppfølgingen av personer med DT2 må inkludere informasjon om hvordan hypoglykemi kan unngås, og hvilke symptomer en skal være oppmerksom på (23). Ved oppstart av insulinbehandling må også forholdsregler ved bilkjøring tas opp. Forebygging av uheldige hendelser knyttet til insulinbehandling og bilkjøring er svært viktig.
Frykter vektøkning
Vektøkning er en fryktet bivirkning ved insulinbehandling (13, 14, 16, 17). Ifølge Home og medarbeidere (5) viser studier varierende vektøkning ved insulinbehandling. Det er evidens for at de langtidsvirkende insulinanaloger fører til mindre vektøkning enn andre insulintyper (26). Et annet alternativ er å kombinere insulin med andre medikamenter som kan begrense vektøkningen (5).
At mange med DT2 frykter insulinbehandling på grunn av injeksjonene de må sette, kan blant annet skyldes at de oppfatter injeksjonsbehandling som teknisk vanskelig og smertefullt. Ved å adressere bekymringene og vise pasienter moderne insulinpenner og korte pennkanyler kan helsepersonell lette frykten for både det tekniske, for smerte og for sosialt stigma (13, 27).
Behov for flere sykepleiere
Studier har vist gode resultater når diabetessykepleiere har en sentral rolle ved oppstart av insulinbehandling ved DT2 (2). Dette indikerer et behov for flere diabetessykepleiere i primærhelsetjenesten. Diabetessykepleiere kan bidra til å identifisere og diskutere mulige barrierer mot insulinbehandling med pasientene og samtidig tilby individuelt tilpasset opplæring ved oppstart av insulinbehandling hos personer med DT2.
Å måtte sette insulininjeksjoner hver dag kan for noen med DT2 oppfattes som et negativt sosialt stigma. Enkelte personer med DT2 som behandles med insulin, hevder at andre oppfatter dem som mer alvorlig syk enn da de ble behandlet med tabletter (12).
Det er vist at et støttende miljø øker sannsynligheten for at pasienten vil starte insulinbehandling (19). Et positivt samspill med helsepersonell og støtte fra familie og venner kan gjøre overgangen til insulinbehandling lettere for personen med DT2 (13).
Polonsky og medarbeidere (15) hevder at forekomsten av psykologisk insulinmotstand varierer mellom ulike nasjonaliteter og aldersgruppene i undersøkelsen. Både innvandrerbakgrunn, dårlig generell helse, depresjon og lav sosioøkonomisk status er vist å være assosiert med økt motstand mot insulinbehandling hos mennesker med DT2 (9, 14, 18).
Det er utviklet spørreskjemaer som kartlegger barrierer mot insulinbehandling. Ved å bruke disse kan helsepersonell skreddersy samtalen rundt insulinbehandling til den enkelte pasient (30).
Konklusjon og implikasjoner for praksis
Psykologiske barrierer mot insulinbehandling hos personer med DT2 har utspring i en rekke holdninger og oppfatninger om diabetes og diabetesbehandling. Barrierer beror på misoppfatninger og lite kunnskap, mens andre barrierer er kliniske realiteter.
Opplæring, kommunikasjon og samhandling mellom den enkelte med DT2 og lege, diabetessykepleier og annet helsepersonell kan spille en viktig rolle for hvordan insulinbehandling oppfattes og etterleves. Å gi opplæring hvor helsepersonell adresserer det positive ved insulinbehandling og samtidig identifisere barrierer tidlig i sykdomsforløpet, kan bidra til en positiv innstilling til insulinbehandling som et av flere behandlingsalternativer ved DT2.
Referanser
1. McCulloch DK, Nathan DM, Mulder JE. Insulin therapy in type 2 diabetes mellitus. UpToDate. 2017. Tilgjengelig fra: https://www.uptodate.com/contents/management-of-persistent-hyperglycemia-in-type-2-diabetes-mellitus?search=insulin-therapy-in-type-2-diabetes%20mellitus&source=search_result&selectedTitle=3~150&usage_type=default&display_rank=3 (nedlastet 17.03.2019).
2. National Institute for Health and Care Excellence (NICE). Type 2 diabetes in adults: management. NICE; 2017. Tilgjengelig fra: https://www.nice.org.uk/guidance/ng28/chapter/1-recommendations (nedlastet 12.03.2019).
3. Sagen JV. Sykdomslære. I: Skafjeld A, Graue M, red. Diabetes, forebygging, oppfølging behandling. Oslo: Akribe; 2011. s. 19–67.
4. The UK Prospective Diabetes Study Group (UKPDS). Intensive blood-glucose control with sulphonylureas or insulin compared with conventional treatment and risk of complications in patients with type 2-diabetes (UKPDS 33). The Lancet. 1998 september;352(9131):837–53. Tilgjengelig fra: DOI: 10.1016/S0140-6736(98)07019-6
5. Home P, Riddle M, Cefalu WT, Bailey CJ, Bretzel RG, Prato del S, et al. Insulin therapy in people with type 2 diabetes: opportunities and challenges? Diabetes Care. 2014 juni;37(6): 1499–1502. Tilgjengelig fra: DOI: 10.2337/dc13-2743
6. Helsedirektoratet. Diabetes. Nasjonal faglig retningslinje. Oslo: Helsedirektoratet; 2018. Tilgjengelig fra: https://helsedirektoratet.no/Retningslinjer/Diabetes.pdf (nedlastet 16.03.2019).
7. Khunti K, Wolden ML, Thorsted BL, Andersen M, Davies MJ. Clinical inertia in people with type 2 diabetes: a retrospective cohort study of more than 80,000 people. Diabetes Care. 2013 november;36(11):3411–7. Tilgjengelig fra: DOI: 10.2337/dc13-0331
8. Peyrot M, Rubin RR, Lauritzen T, Snoek FJ, Matthews DR, Skovlund SE, et al. Resistance to insulin therapy among patients and providers: result of the cross-national diabetes attitudes, wishes and needs (DAWN) study. Diabetes Care. 2005 november;28(11):2673–9. Tilgjengelig fra: DOI: 10.2337/diacare.28.11.2673
9. Larkin ME, Capasso VA, Chen CL, Mahoney EK, Hazard B, Cagliero, E, et al. Measuring psychological insulin resistance: barriers to insulin use. The Diabetes Educator. 2008 mai;34(3):511–7. Tilgjengelig fra: https://journals.sagepub.com/doi/10.1177/0145721708317869 (nedlastet 15.03.2019).
10. Bogatean MP, Hâncum N. People with type 2 diabetes facing the reality of starting insulin therapy: factors involved in psychological insulin resistance. Practical Diabetes International. 2004 november;21(7):247–52. DOI: 10.1002/pdi.670
11. White JR. A brief history of the development of diabetes medications. Diabetes Spectrum. 2014 mai;27(2):82–6. DOI: 10.2337/diaspect.27.2.82
12. Wang HF, Yeh CM. Psychological resistance to insulin therapy in adults with type 2 diabetes: mixed-method systematic review. J Adv Nurs. 2012 april;68(4):743–57. Tilgjengelig fra: https://www.ncbi.nlm.nih.gov/pubmed/22050365 (nedlastet 17.03.2019).
13. Ng CJ, Lai PSM, Lee YK, Azmi SA, Teo CH. Barriers and facilitators to starting insulin in patients with type 2 diabetes: a systematic review. The International Journal of Clinical Practice. 2015 oktober;69(10):1050–70. Tilgjengelig fra: DOI: 10.1111/ijcp.12691
14. Holmes-Truscott E, Blackberry I, O’Neal D, Furler JS, Speight J. Willingness to initiate insulin among adults with type 2 diabetes in Australian primary care: Results from the Stepping Up Study. Diabetes Research and Clinical Practice. 2016 april;114:126–35. Tilgjengelig fra: DOI: 10.1016/j.diabres.2015.12.011
15. Polonsky WH, Hajos TR, Dain MP, Snoek FJ. Are patients with type 2 diabetes reluctant to start insulin therapy? An examination of the scope and underpinnings of psychological insulin resistance in a large, international population. Curr Med Res Opin. 2011 juni;27(6):1169-74. Tilgjengelig fra: https://www.ncbi.nlm.nih.gov/pubmed/21469914 (nedlastet 17.03.2019).
16. Brod M, Alolga SL, Meneghini L. Barriers to initiating insulin in type 2 diabetes patients: development of a new patient education tool to address myths, misconceptions and clinical realities. Patient. 2014;7(4):437–50. Tilgjengelig fra: https://www.ncbi.nlm.nih.gov/pubmed/24958464 (nedlastet 17.03.2019).
17. Tan AM, Muthusamy L, Ng CC, Phoon KY, Ow JH, Tan NC. Initiation of insulin for type 2 diabetes mellitus patients: what are the issues. A qualitative study. Singapore Med J. 2011 november;52(11):801–9. Tilgjengelig fra: https://www.ncbi.nlm.nih.gov/pubmed/22173249 (nedlastet 17.03.2019).
18. Woudenberg YJC, Lucas C, Latour C, Scholte op Reimer WJ. Acceptance of insulin therapy: a long shot? Psychological insulin resistance in primary care. Diabet Med. 2012 juni;29(6):796–802. Tilgjengelig fra: https://www.ncbi.nlm.nih.gov/pubmed/22150962 (nedlastet 17.03.2019).
19. Nakar S, Yitzhaki G, Rosenberg R, Vink S. Transition to insulin in Type 2 diabetes: family physicians' misconception of patients' fears contributes to existing barriers. Journal of Diabetes and its Complications. 2007 juli;21(4):220–6. Tilgjengelig fra: DOI: 10.1016/j.jdiacomp.2006.02.004
20. American Diabetes Association ADA. Standards of medical care in diabetes. Diabetes Care. 2019 januar;42(1):1–193. Tilgjengelig fra: https://care.diabetesjournals.org/content/diacare/suppl/2018/12/17/42.Supplement_1.DC1/DC_42_S1_2019_UPDATED.pdf (nedlastet 17.03.2019).
21. Holmes-Truscott E, Speight J. Psychological barriers to insulin use among Australians with type 2 diabetes and clinical strategies to reduce them. Diabetes & Primary Care Australia. 2017;2:139–45. Tilgjengelig fra: http://pcdsa.com.au/wp-content/uploads/2017/10/DPCA-2-4_139-45_wm.pdf (nedlastet 17.03.2019).
22. Khunti K, Miller-Jones D. Clinical inertia to insulin initiation and intensification in the UK: A focused literature review. Primary Care Diabetes. 2016 februar;11(1):3–12. Tilgjengelig fra:DOI: 10.1016/j.pcd.2016.09.003
23. Marrero DG. Overcoming patient barriers to initiating insulin therapy in type 2 diabetes mellitus. Clinical Cornerstone. 2007;8 (2):33–43. Tilgjengelig fra: DOI: 10.1016/S1098-3597(09)60006-5
24. Brod M, Kongsø JH, Lessard S, Christensen TL. Psychological insulin resistance: patient beliefs and implications for diabetes management. Qual Life Res. 2009 februar;18(1):23–32. Tilgjengelig fra: https://link.springer.com/article/10.1007/s11136-008-9419-1 (nedlastet 29.09.2019).
25. Seaquist ER, Anderson J, Childs B, Cryer P, Dagogo-Jack S, Fish L, et al. Hypoglycemia and diabetes: a report of a workgroup of the American Diabetes Association and the Endocrine Society. The Journal of Clinical Endocrinology & Metabolism. 2013 mai;98(5)1845–59. Tilgjengelig fra: DOI: doi.org/10.1210/jc.2012-4127
26. Hermansen K, Davies, M, Derezinski T, Ravn GM, Clauson P, Home P. A 26-week, randomized, parallel, treat-to-target trial comparing insulin detemir with nph insulin as add-on therapy to oral glucose-lowering drugs in Insulin-naïve people with type 2 diabetes. Diabetes Care. 2006 Juni;29(6):1269-74. Tilgjengelig fra: DOI: 10.2337/dc05-1365
27. Allen NA, Zagarins SE, Feinberg RG. Welch, G. Treating psychological insulin resistance in type 2 diabetes. Journal of Clinical & Translational Endocrinology. 2017 mars;7:1–6 Tilgjengelig fra: DOI: 10.1016/j.jcte.2016.11.005
28. Furler JS, Blackberry ID, Walker C, Manski-Nankervisa JA, Andersona J, O’Neal D, et al. Stepping up: a nurse-led model of care for insulin initiation for people with type 2 diabetes. Family Practice. 2014 januar;31(3):39–56. Tilgjengelig fra: DOI: 10.1093/fampra/cmt085
29. Holmes-Truscott E, Furler J, Blackberry I, O’Neal D, Speight J. Predictors of insulin uptake among adults with type 2 diabetes in the Stepping Up Study. Diabetes Research and Clinical Practice. 2017 november;133:204–10. Tilgjengelig fra: DOI: 10.1016/j.diabres.2017.01.002
30. Holmes-Truscott E, Pouwer E, Speight J. Assessing psychological insulin resistance in type 2 diabetes: a critical comparison of measures. Curr Diab Rep. 2017;17:46. Tilgjengelig fra: https://link.springer.com/article/10.1007%2Fs11892-017-0873-4#citeas (nedlastet 17.03.2019).
















0 Kommentarer