Hvorfor går pasienter fra legevakten før de får hjelp?

Noen pasienter forlater legevakten før de har fått snakket med en lege. Hvorfor går de – og hva skal til for at de blir værende?
Hvorfor velger noen pasienter å forlate legevakten selv om de har vært så bekymret for sin tilstand at de oppsøkte hjelp om natten? Hvilke pasienter er dette? Og kan sykepleierne gjøre noe for å redusere antallet som går før konsultasjon?
De fleste pasientene som går før konsultasjon om natten, er triagert (hastegradsvurdert) til lav hastegrad, og mange av dem kom på grunn av psykisk lidelse. Pasientene på venterommet er jevnt over meget tålmodige. De fleste etterlyser bedre informasjon, og sykepleiere bør tilstrebe å informere hver time.
Pasienttilstrømmingen til allmennlegevakten ved Legevakten i Oslo har økt betraktelig det siste tiåret (1). Økt pasienttilstrømming gjelder også om natten. Da er det færre leger og sykepleiere på vakt, og ventetiden kan bli lang. Antallet konsultasjoner har imidlertid ikke økt i takt med tilstrømmingen, noe som delvis kan skyldes at kontaktårsakene har gått fra enklere symptomer til mer kompliserte psykiatriske og sosiale problemer. Det har også vært en forskyvning i når pasientene kommer på legevakten, fra dag til kveld og natt. I 2012 gikk 8,4 prosent av de innskrevne pasientene fra legevakten før konsultasjon med lege. Antallet pasienter som ikke ventet på at de fikk en konsultasjon, økte med 11 prosent fra 2008 til 2012 (1).
Møte med legevakten
Når pasientene ankommer legevakten i Oslo, blir de møtt av en sykepleier eller en helsesekretær som grovsorterer pasienter til skadelegevakten eller allmennlegevakten. Etter grovsorteringen registreres pasientene. Sykepleier eller helsesekretær tar imot personalia og andre viktige opplysninger og vurderer om pasienten bør prioriteres til triage. Pasienten får et informasjonskort som forklarer hva som kommer til å skje, og hvordan legevakten organiserer arbeidet sitt, samt litt om hvordan ventetiden kan variere (figur 1).

Siden 2011 har allmennlegevakten brukt Manchester Triage System som beslutningsstøtteverktøy for sykepleierne i mottaket for å identifisere pasienter som kan ha alvorlig sykdom og trenger hjelp raskt (2, 3).
Systemet består av 51 flytskjemaer, der pasienten blir vurdert etter hovedproblemet de kommer med og enkle kliniske undersøkelser. Hastegrad vurderes etter fastsatte kriterier i flytskjemaet. Med rød hastegrad skal pasienten direkte inn til lege, med oransje skal de vurderes innen ti minutter, med gul innen en time, med grønn innen to timer og med blå blir de anbefalt å kontakte fastlege eller annen helsehjelp.
Pasienter som får lav hastegrad, blir ofte informert om at ventetiden kan bli lang. De får råd for sin tilstand og blir anbefalt å oppsøke lege dagen etter. Hvis pasienten likevel vil vente, blir pasienten skrevet inn. Etter triage blir pasienten vist til venterommet. Her finnes det skjermer der det vises informasjon om legevakten, om ventetid og om fasilitetene på stedet.
Ifølge Manchester Triage Group bør venterommet «betraktes som et klinisk område» (3). Triagesykepleieren må i tillegg til triageringen ha kontroll over venterommet, der stadig observasjon og revurdering er viktig for å fange opp pasienter som får sin tilstand endret (3). Triagesykepleier har ikke mulighet til å følge opp pasienter på venterommet på legevakten i Oslo fordi det er kø inn til triagesykepleier store deler av døgnet. Det å holde oversikt over venterommet må derfor overlates til sykepleiere inne på avdelingen. Til tider er det vanskelig å holde oversikten på grunn av alle de andre oppgavene sykepleierne på avdelingen må utføre.
Hvorfor går pasientene?
En studie fra et australsk akuttmottak fant at å gå før konsultasjon hang sammen med ventetid (4). Pasienter triagert til en lav hastegrad hadde større sannsynlighet for å gå, og jo lavere hastegrad, jo høyere sannsynlighet var det for at pasienten forlot akuttmottaket.
At pasienten ikke venter på konsultasjonen, skjer muligens fordi en del pasienter med lav hastegrad etter triageringen føler seg beroliget over at problemet deres ikke haster så mye og derfor går. Studien viste at det var flere som gikk før konsultasjon om natten og når mottaket var overfylt (4).
Lav hastegrad, nattskift og overfylt mottak hang sammen med å gå før konsultasjon beskrevet i en studie fra et pakistansk akuttmottak. De fleste pasientene som gikk uten å få snakke med lege, hadde kommet på grunn av feber, uspesifikke plager og magesmerter (5).
Clarey og Cooke fant i en oversiktsartikkel også en sammenheng mellom å gå før konsultasjon hos lege og lav hastegrad (6). De fant videre at det er lite data som tyder på at alvorlig syke pasienter går før konsultasjon, eller at pasientene som går før konsultasjon, skulle stå i fare for å få sin helsetilstand betydelig forverret før de får helsehjelp. De fleste pasientene som går, tar senere kontakt med sin egen lege eller andre helseinstitusjoner for å få hjelp. De fant også at pasienter som tidligere har gått før konsultasjon, gjerne gjør det igjen, og at atferden kan utgjøre et mønster i hvordan de søker helsehjelp (6).
I en spørreundersøkelse blant pasienter som gikk før konsultasjon ved et australsk akuttmottak, hadde de fleste fått lav hastegrad og hadde ankommet utenom kontortid (7). Så mange som 80 prosent av pasientene som gikk, var triagert med lav hastegrad, mens 14 prosent hadde middels. De fleste som gikk før konsultasjonen, kom for psykiske problemer, muskulære plager, sårskader eller mageplager (7).
De fleste pasientene går fordi de mener at ventetiden blir for lang (4, 6, 8). Mohsin og medarbeidere fant at 27 prosent av pasientene mente de burde bli tilsett av lege innen ett minutt, og 18 prosent mente de burde bli tilsett innen 30 minutter (4). Johnson og medarbeidere fant i en spørreundersøkelse at 78 prosent av pasientene som hadde gått før konsultasjon, gikk på grunn av lang ventetid (8).
Videre svarte 12 prosent at problemet de kom til mottaket for, hadde bedret seg (8). I en annen spørreundersøkelse gikk 12 prosent av pasientene fordi de ble bedre, mens en tredjedel vurderte i etterkant at problemet de kom med, ikke egentlig passet i et akuttmottak (7). Halvparten av pasientene hevdet at ingen hadde fortalt dem om ventetid og hvorfor det ble forsinkelser (7).
I brukerundersøkelser ved norske legevakter oppgir 66 prosent av pasientene at de ikke fikk tilfredsstillende informasjon om hvor lenge de måtte regne med å vente, og over 50 prosent opplevde at ventetiden var uakseptabel (9).
Formålet med studien
I min studie ville jeg se på hva som kjennetegner pasientene som går før konsultasjon ved legevakten, og hva sykepleierne kan gjøre på venterommet for å redusere antallet pasienter som går før konsultasjon (10). Jeg så særlig på pasienter med gul hastegrad om natten. Jeg så etter om de hadde snakket med sykepleier før de gikk, og om sykepleier og pasient hadde kommet frem til en felles forståelse av at problemet pasienten kom for, kunne vente til dagen etter. Jeg tilbrakte også fire netter på venterommet for å få en opplevelse av hva pasientene erfarer der.
Materiale og metode
I allmennlegevaktens elektroniske pasientjournal fant jeg at i hele 2013 var det 6017 pasienter som gikk før konsultasjon. Av de 472 som gikk før konsultasjon i oktober 2013, hadde én rød hastegrad, 13 oransje, 213 gul og 245 grønn/blå. Av de 213 pasientene med gul hastegrad var 80 skrevet inn mellom kl. 22.00 og 08.00.
For hver av disse 80 pasientene registrerte jeg alder og kjønn samt kontaktårsak ut fra hvilket flytskjema som var brukt i triageringen. I journalen så jeg etter om det var dokumentert om pasienten hadde snakket med sykepleier, eller om pasienten forlot legevakten uten kontakt med personalet. Jeg så også etter om det var gjort forundersøkelser utover det som inngår ved triagering.
Jeg tilbrakte fire netter på venterommet for å observere hva som skjer der, og hva slags informasjon de ventende får fra sykepleierne. Jeg observerte ikke hva slags informasjon pasientene fikk ute hos triagesykepleieren eller inne på avdelingen hvis de snakket med sykepleier der eller ble tatt inn til forundersøkelser.
Resultat
Av de 80 pasientene innskrevet om natten og triagert med gul hastegrad som gikk før konsultasjon, var 52 (65 prosent) kvinner og 28 (35 prosent) menn. Aldersspennet var fra tre uker til 77 år, og gjennomsnittsalderen var 32 år. De fleste pasientene var i aldersgruppen 20–40 år. Psykisk lidelse og magesmerter var de hyppigste henvendelsesårsakene blant pasientene som gikk før konsultasjon (tabell 1).

Av de 80 pasientene som gikk før konsultasjon om natten, var det dokumentert samtale med helsepersonell og/eller gjort forundersøkelser utover triageringen hos 49 (61 prosent). To pasienter (3 prosent) gikk hjem etter råd fra sykepleier, mens hos 29 pasienter (36 prosent) var det ikke dokumentert kontakt med helsepersonell etter triageringen før de forlot legevakten. Psykisk lidelse og magesmerter var de hyppigste kontaktårsakene blant de 29 personene som det ikke var dokumentert kontakt med (tabell 1). Fem av personene kom tilbake neste dag.
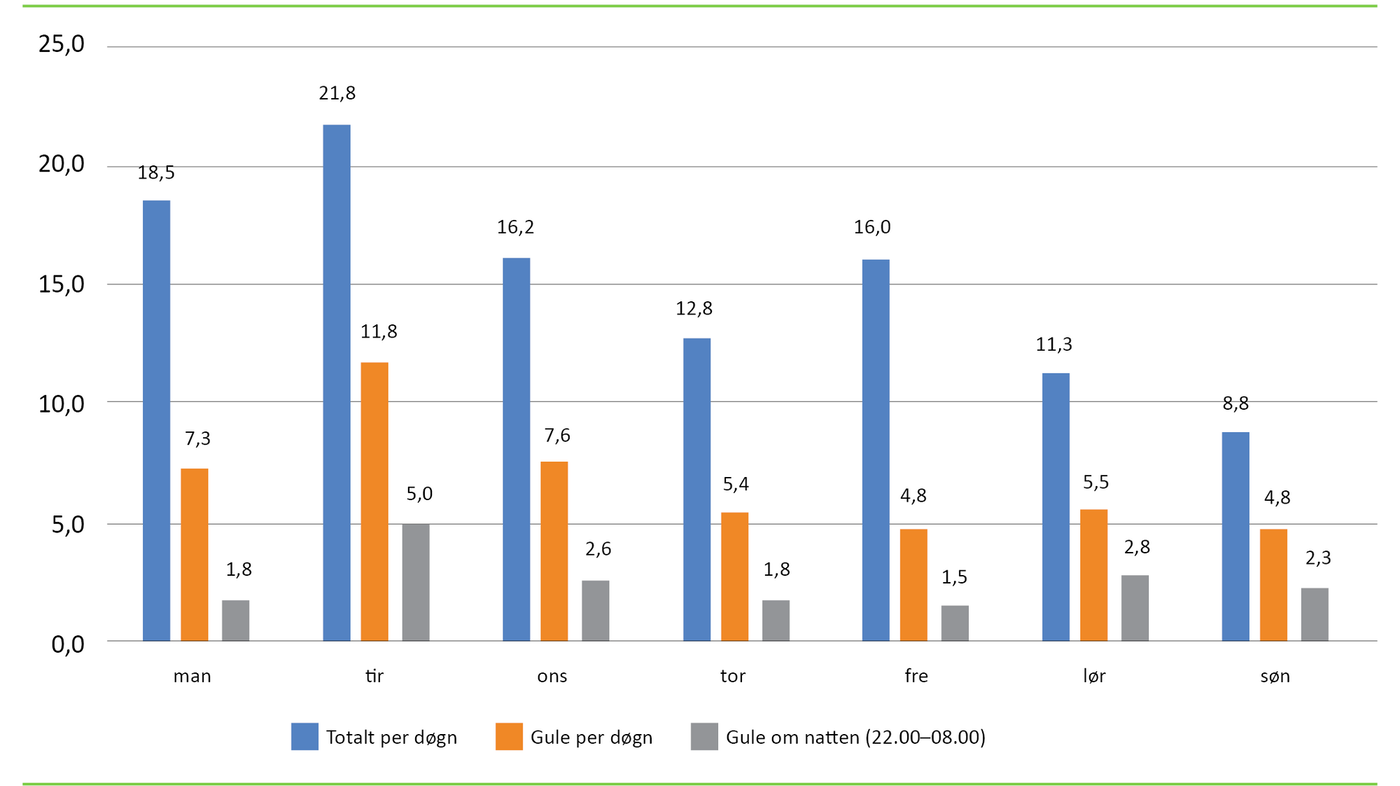
Antallet pasienter med gul hastegrad som gikk før konsultasjon, varierte fra null til ti per natt. Flest pasienter gikk før konsultasjon tidlig i uken, spesielt natt til tirsdager (figur 2).
Observasjon på venterommet
Jeg satt på venterommet fire hverdagsnetter. Nettene var svært forskjellige, men jevnt over var pasientene meget tålmodige. Informasjonskortet (figur 1) ble nøye gransket av pasientene mens de ventet. Stemningen på venterommet var rolig så lenge det ble tatt inn pasienter jevnlig.
Det var ikke mulig å følge med på hva som skjedde inne i avdelingen. Den ene natten hadde en pasient rasert et pasientrom og blitt fulgt ut av vaktene, men opptrinnet var verken synlig eller hørbart på venterommet. Det var heller ikke mulig å oppfatte hvor mange ambulanser eller politipatruljer som kom inn. Forholdene på stedet gjør at pasientene ikke vet hvor mange pasienter som er inne i avdelingen til enhver tid.
Kun en til to ganger i løpet av de fire nettene var sykepleierne ute på venterommet og informerte pasientene i plenum. Hvor mange ganger de snakket med hver enkelt pasient, oppfattet jeg ikke. Da en av sykepleierne spurte om det var noen som hadde spørsmål, henvendte flere pasienter seg til henne. Etterpå var det rolig stemning på venterommet.
Det ble mer uro og mange spørsmål hvis det var gråtende barn på venterommet. Høylytte og pratsomme pårørende gjorde også at andre pasienter ble mer urolige og var inne på avdelingen og spurte mer. Mange pasienter og pårørende diskuterte tidligere erfaringer fra legevakten.
Hva kan gjøres?
Det er urovekkende at hos en tredjedel av pasientene som forlot legevakten, var det ikke dokumentert om de hadde snakket med noen etter triage.
Noen av pasientene har kanskje snakket med helsepersonell, men det er ikke dokumentert. Selv om andre studier har vist at en del pasienter går fordi de har blitt bedre (7, 8), er det tvilsomt om alle de 29 personene i min studie ble bedre.
Sykepleierne bør etterstrebe å få snakket med alle pasientene før de eventuelt går. I min studie gikk kun to pasienter hjem etter rådføring med sykepleier – det er overraskende få. Det kan være at det er flere med grønn hastegrad som går hjem med råd fra sykepleier, og at de med gul hastegrad har et såpass uavklart symptombilde at det er vanskelig for sykepleierne å sende dem hjem.
Å få ned ventetiden er en viktig faktor for å unngå at pasienter går før konsultasjon (4).
Pasientenes ønske om konsultasjon rett etter ankomst er imidlertid vanskelig å innfri. Det ville krevd langt flere leger og sykepleiere enn det er realistisk å ha. Selv om Legevakten i Oslo har økt både antallet leger og sykepleiere i klinisk arbeid, også på nattetid, har antallet pasienter som går før konsultasjon, fortsatt å øke (1).
«Fast track»-avdelinger (avdelinger med hurtigforløp) kan avlaste mottak ved å hjelpe pasienter som kommer gående på egen hånd, og dermed redusere køer og ventetid (6, 11, 12). Samtidig får da ofte pasienter med bagatellmessige plager komme fortere inn til konsultasjon enn pasienter med høyere hastegrad og mer komplekse problemstillinger. Det at pasienter som kan oppfattes som mindre syke, kommer foran i køen, kan oppleves som urettferdig. Samtidig ser det ut til at «fast track»-avdelinger gjør at ventetiden blir kortere for flertallet av pasientene, og ikke bare de som behandles på «fast track» (11, 12).
Diagnostiske undersøkelser og behandling igangsatt av triagesykepleier, eventuelt bruk av lege i triage, kan forebygge at pasienter går før konsultasjon (6). Pasientene i Johnson og medarbeideres spørreundersøkelse fra USA ønsket seg mer informasjon samt laboratorietester, røntgen og smertestillende i ventetiden og oppga at slike tiltak kanskje ville medført at de hadde ventet lenger (8).
Legevakten i Oslo har gjeninnført at sykepleierne kan gi enkel lindrende behandling (som paracetamol og ibuprofen mot smerte og cetirizin mot kløe) i mottak og på venterommet. En del pasienter blir bedre og går da ofte hjem etter å ha rådført seg med sykepleier. I det siste året har sykepleierne i større grad gjort forundersøkelser i ventetiden, som å observere vitalparametre som ikke har blitt målt i triage, samt urinprøver og blodprøver bestemt ut fra hastegrad og kontaktårsak.
Det viktigste pasientene etterlyser, er informasjon (4, 7, 8). Pasientene vil gjerne ha informasjon om ventetid, hvor de er i køen, og om hva som skjer. Forholdene pasientene etterspør, er erfaringsmessig meget vanskelig å forutse og dermed vanskelig å gi informasjon om.
At pasientene på venterommet ikke kan se hvor mange andre pasienter som kommer inn med ambulanse og politi, gjør at de i perioder opplever at ingenting skjer. Informasjon bør prioriteres, som mange av de andre oppgavene sykepleierne skal utføre. Vanskeligheter med å kunne gi nok informasjon er ofte et spørsmål om prioritering av knappe ressurser. Informasjonskortet som blir utdelt i mottaket, og informasjonen på skjermene på venterommet er til nytte, men erfaringsmessig ikke nok. Sykepleierne kunne med fordel vært oftere på venterommet og informert om at det har kommet flere pasienter inn på avdelingen. Sykepleierne vet hva som skjer der inne på avdelingen, men det gjør ikke pasientene.
Lee og medarbeidere fant at pasientene begynte å bli urolige etter at det hadde gått cirka en time (8). På denne bakgrunn burde sykepleierne, generelt sett, informere pasienter på venterommet hver time, samt prøve å informere hver pasient om hvor de befinner seg i køen. En ressurs- og bemanningssituasjon som tillot at en sykepleier kunne konsentrert seg bare om venterommet, ville vært til stor hjelp.
Barn som gråter, skaper uro på venterommet. Sykepleierne kan redusere uroen ved å plassere barnet et annet sted og eventuelt gi smertestillende. Det kan være hensiktsmessig å prioritere barn til konsultasjon, selv om de har lav hastegrad.
I tråd med mine funn fant Lee og medarbeidere i sin studie fra Melbourne, Australia, at den største gruppen av pasientene som gikk før konsultasjon, hadde psykiske plager (7). I Melbourne ble pasientene med psykiske plager hjulpet bedre ved at akuttmottaket inngikk et samarbeid med den lokale psykiatriske avdelingen. Den psykiatriske avdelingen fikk daglig en liste over pasientene som hadde gått før konsultasjon, og tok kontakt per telefon med pasienter som var kjent for personalet på avdelingen (7). Man kunne tenke seg et liknende samarbeid mellom Legevakten i Oslo og byens distriktspsykiatriske sentre.
Den største svakheten ved min studie er at funnene kun er basert på observasjoner i én måned. Det kan være forskjell på månedene gjennom året på grunn av sesongvariasjoner, høytider og spesielle arrangementer, og det er mulig resultatet hadde vært annerledes om jeg hadde registrert data for et helt år. Videre så jeg kun grundig på pasienter med gul hastegrad om natten, noe som begrenser sammenliknbarheten med andre studier.
Konklusjon
De fleste pasientene som går før konsultasjon, er yngre pasienter som har fått lav hastegrad. Jevnt over er pasientene på venterommet meget tålmodige. Bedre informasjon og lindrende tiltak letter ventetiden, og sykepleierne bør prøve å informere helst hver time. Informasjon til distriktspsykiatriske sentre om pasienter med psykisk lidelse som har gått før konsultasjon, kunne ført til bedre ivaretakelse av denne pasientgruppen.
Artikkelen er basert på min fordypningsoppgave for videreutdanning innen legevaktsykepleie ved Haraldsplass diakonale høgskole (10). Takk til Elisabeth Holm Hansen, som veiledet oppgaven, og til Odd Martin Vallersnes, som bidro i omarbeidingen fra oppgave til artikkel.
Referanser
1. Ørstavik J. Klarer vi å tilpasse oss? Endringer i allmennlegevaktens oppgaver og ressurser 2008–2012. (Masteroppgave.) Oslo: Universitetet i Oslo, Institutt for helse og samfunn, avdeling for helseledelse og helseøkonomi; 2013.
2. Mackway-Jones K, Marsden J, Windle J. Emergency triage. 2. utg. Oxford UK: Blackwell Publishing; 2006.
3. Manchester Triage Group. Akuttmedisinsk triage. Manual. Oslo: Unipub; 2011.
4. Mohsin M, Forero R, Ieraci S, Bauman AE, Young L, Santiano N. A population follow-up study of patients who left an emergency department without being seen by a medical officer. Emerg Med J. 2007 mars;24(3):175–9.
5. Fayyaz J, Khursheed M, Mir MU, Mehmood A. Missing the boat: odds for the patients who leave ED without being seen. BMC Emerg Med. 2013 januar;13:1.
6. Clarey AJ, Cooke MW. Patients who leave emergency departments without being seen: literature review and English data analysis. Emerg Med J. 2012 august;29(8):617–21.
7. Lee G, Endacott R, Flett K, Bushnell R. Characteristics of patients who did not wait for treatment in the emergency department: a follow up survey. Accid Emerg Nurs. 2006 januar;14(1):56–62.
8. Johnson M, Myers S, Wineholt J, Pollack M, Kusmiesz AL. Patients who leave the emergency department without being seen. J Emerg Nurs. 2009 april;35(2):105–8.
9. Danielsen K, Holmboe O. Brukerfaringer med norske legevakter: resultater fra en spørreskjemaundersøkelse ved Vakttårn-legevaktene. Institusjonsvise resultater. Oslo: Nasjonalt kunnskapssenter for helsetjenesten; 2012. PasOpp rapport nr. 2–2012.
10. Skogly M. Venterommet – et observasjonssted? (Fordypningsoppgave i legevaktsykepleie.) Bergen: Haraldsplass diakonale høgskole; 2014.
11. Darrab AA, Fan J, Fernandes CM, Zimmerman R, Smith R, Worster A, et al. How does fast track affect quality of care in the emergency department? Eur J Emerg Med. 2006 februar;13(1):32–5.
12. Devkaran S, Parsons H, Van Dyke M, Drennan J, Rajah J. The impact of a fast track area on quality and effectiveness outcomes: a Middle Eastern emergency department perspective. BMC Emerg Med. 2009 juni;9:11.




















0 Kommentarer