«Ti trinn for vellykket amming» gir bedre ammepraksis
Når personalet følger de ti trinnene, dier flere barn rett etter fødselen. Da blir behovet for morsmelkerstatning mindre.
Forbruket av morsmelkerstatning til keisersnittforløste barn er høyt, og den gis ofte uten medisinsk grunn. Når personalet følger «Ti trinn for vellykket amming», blir flere barn lagt til brystet og dier innen den første timen etter forløsning. Behovet for morsmelkerstatning blir mindre. Vi har gjennomgått den siste evalueringen av landets føde–barsel-avdelingers praksis og rutiner for amming og dermed vurdert om de følger kriteriene for et mor–barn-vennlig sykehus (MBVS).
Helsepersonell som er ansatt på et mor–barn-vennlig sykehus, skal være kjent med «Ten steps to successful breastfeeding», «Ti trinn for vellykket amming», fra Verdens helseorganisasjon (WHO) og Unicef (1, 2). Ved å omsette ammekunnskapen i de ti trinnene til praksis vil helsepersonell gi kunnskapsbasert ammeveiledning. De ti trinnene er oversatt til norsk og tilpasset norske forhold (1).
Når trinnene følges, får flere keisersnittforløste mødre hud-mot-hud-kontakt med barnet rett etter forløsningen i tråd med anbefalingene (3). Det kan redusere det høye forbruket av morsmelkerstatning (MME) uten medisinsk grunn de første dagene på føde–barsel (4–6).
Tidlig på 90-tallet lanserte WHO og Unicef «Baby-Friendly Hospital Initiativ» (BFHI) på bakgrunn av Innocenti-deklarasjonen (7). Initiativet var et verdensomspennende krafttak for å fremme amming og tidlig nærkontakt mellom mor og barn basert på kunnskap om morsmelkens betydning for spedbarnets utvikling og helse (8).
I Norge fikk prosjektet navnet «mor–barn-vennlig sykehus», som betyr at de skal følge de ti trinnene for vellykket amming i «Mor–barn-vennlig standard».
«Ti trinn for vellykket amming» (1, 2) er ti enkle, grunnleggende prinsipper for hvordan helsevesenet både i svangerskapet og ved føde–barsel-avdelingen kan bidra til å fremme amming, slik at flest mulig mødre kan amme med færrest mulige problemer.
Prinsippene er allmenngyldige, uavhengig av fødeenhetens størrelse, om den finnes i industri- eller utviklingsland, er moderne eller tradisjonell. I denne fagartikkelen fokuserer vi på trinn 2, 4 og 6 i «Mor–barn vennlig standard», som er sentrale indikatorer for avdelingens ammepraksis.
Ammepraksisen følges opp
Enhet for amming FHI (tidligere Nasjonal kompetansetjeneste for amming [NKA]) har ansvaret for å følge opp ammepraksisen og -rutinene til landets føde–barsel-avdelinger og gir tilbakemelding til sykehusene på om de jobber i tråd med de ti trinnene (9).
Det innebærer å jevnlig evaluere og reevaluere hvorvidt kriteriene for et mor–barn-vennlig sykehus (MBVS) overholdes. Personalet må kunne dokumentere tilstrekkelig ammekompetanse, og mødrene må kunne bekrefte at de har fått god ammeveiledning.
Allerede i 1994 ble det første norske sykehuset evaluert og godkjent som MBVS. Siden den gangen har NKA (Enhet for amming FHI) gjennomført evalueringer i 2005 og 2007 (10), og for første gang digitalt i 2013. Norske helsemyndigheter har som minimumskrav at alle landets føde- og barselenheter skal drives i samsvar med de ti trinnene (11, 12).
Mor–barn-vennlig sykehus – fra initiativ til standard
Et av kriteriene for et MBVS er at «[s]ykehusets årlige ammestatistikk bør indikere at minimum 80 prosent av mødrene som fødte i inneværende år fullammet eller fullernærte barnet sitt med egen utpumpet morsmelk fra fødsel til utreise» (3).
Dersom færre enn 80 prosent av mødrene fullammet eller fullernærte barnet med egen morsmelk, skal det være fordi minst 80 prosent av morsmelkerstatningen ble gitt av en medisinsk grunn, for eksempel lavt blodsukker eller et alvorlig sykt barn (4–6).
Føde–barsel-avdelinger i Norge har ikke etablert en fortløpende registrering av ammeforekomst i sine egne kvalitetssikringssystemer, som dataprogrammene Partus eller Natus, i tråd med de ti trinnene for vellykket amming. Det er en målsetting at alle sykehusene skal ta i bruk denne kvalitetssikringen og selv følge opp egen ammepraksis hver sjette måned (3).
I en studie av Chantry og medarbeidere fant de at tidlig introduksjon av morsmelkerstatning under barseloppholdet var assosiert med kortere fullammingsperiode og kortere total ammeperiode (13). Normalt trenger friske, fullbårne, morsmelkernærte terminbarn ingen form for tillegg (1–3). WHO hevder følgende: «Ved å støtte barselkvinnen i å etablere fullamming under barseloppholdet, bidrar sykehuset til å fremme lenger varighet av fullamming etter utreise» (3).
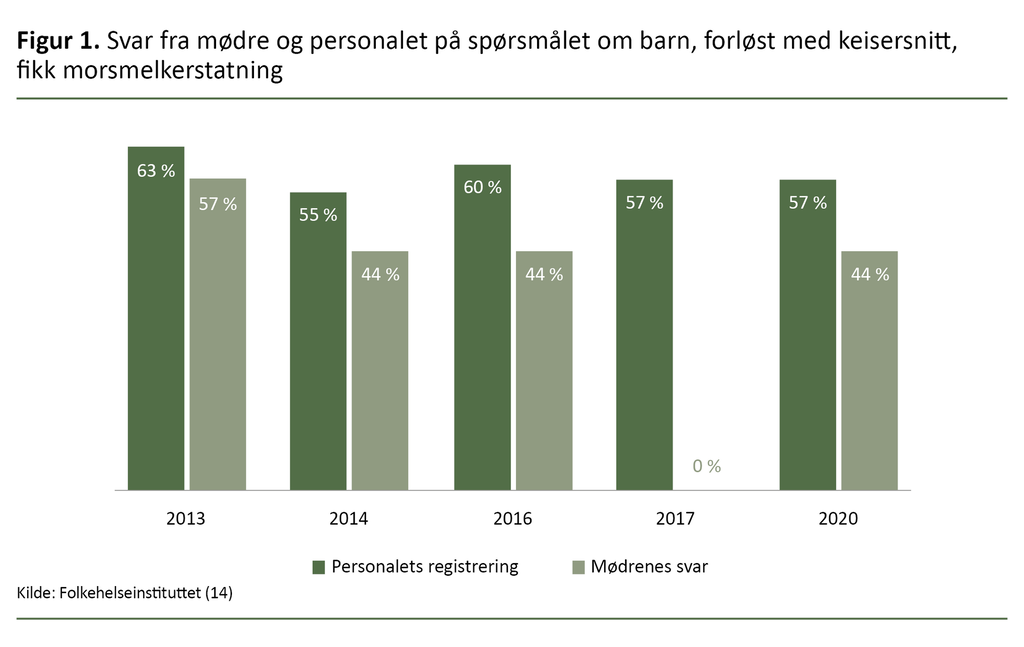
Keisersnittforløste mødre og deres barn er ekstra sårbare og har behov for en god tilrettelegging. Resultatene fra reevalueringene fra 2013 til 2020 viser at et høyt antall keisersnittforløste barn fikk morsmelkerstatning (se figur 1) (14).
Kriteriene for å gi morsmelkerstatning var ofte ikke-medisinske
Til denne fagartikkelen har NKA (Enhet for amming FHI) gjennomgått resultatene fra den siste digitale reevalueringen i 2020. Den hadde søkelyset på mødre som var forløst med keisersnitt, samt deres barn, personalets kunnskaper om og registrering av amming og bruk av morsmelkerstatning til de keisersnittforløste barna.
Resultatene i denne artikkelen er basert på svar og registreringer i reevalueringen knyttet til trinn 2, 4 og 6 i «Mor–barn vennlig standard» (1, 2).
Metode
NKA (Enhet for amming FHI) gjennomførte den digitale reevalueringen med dataprogrammet Opinio Online Surveys (15). Reevalueringen pågikk i perioden fra 1. oktober 2020 til og med 31. desember 2020.
Fagansvarlig jordmor ved det enkelte sykehuset hadde ansvaret for reevalueringen lokalt og fikk en e-post med praktisk informasjon om gjennomføringen (vedlegg 1). I denne e-posten var brosjyren Gratulerer med babyen (vedlegg 2) vedlagt. E-posten inneholdt en lenke til et spørreskjema som skulle deles ut til mor, samt et skjema der personalet skulle registrere amming og bruk av morsmelkerstatning til hvert enkelt barn (vedlegg 3).
Personalet registrerte amming og bruk av morsmelkerstatning til keisernsittforløste barn manuelt. Opplysningene ble deretter registrert digitalt i Opinio etter at mor og barn var reist hjem.
Personalet fikk e-post fra fagansvarlig jordmor med informasjon og lenke til et digitalt spørreskjema om WHO-koden, som er en anbefaling for markedsføring av morsmelkerstatning og tilskuddsblandinger samt relevante resolusjoner fra Verdens helseforsamling og ammekunnskaper.
Resultatene under er basert på 976 svar fra personalet på spørsmål om WHO-koden og ammekunnskaper. Det er 258 svar fra mødre og 690 registreringer fra personalet på spørsmål om amming og bruk av morsmelkerstatning (14).
Resultater
Trinn 2: «Sikre at personalet har tilstrekkelig og oppdatert kunnskap, kompetanse og ferdigheter for å støtte amming.» (1, 2)
Slik svarte personalet på spørsmål om deres ammekunnskaper relatert til trinn 2:
- 85 prosent vet hva som er hovedindikatoren for et mor–barn-vennlig sykehus (3).
- 86 prosent vet hvorfor det er viktig å registrere og følge opp sykehusets ammepraksis.
- 90 prosent har gjennomgått E-læringskurset og testen etterpå (16).
- 79 prosent kjenner til de 20 ammekunnskapspunktene (17).
- 83 prosent har fått en form for opplæring i løpet av de to siste årene.
- 70 prosent er evaluert på kompetanse fra testen i E-læringskurset om de ti trinnene.
Trinn 4: «Sørge for at mor og barn kan ha uforstyrret hud-mot-hud-kontakt og støtte mødrene i å komme i gang med ammingen så snart som mulig etter fødselen» (1, 2).
Førtini prosent av mødrene oppga at barnet diet innen den første timen.
Slik svarte mødrene på spørsmål om trinn 4:
Sekstien prosent av mødrene som ble forløst med planlagt eller akutt keisersnitt i epidural- og/eller spinalbedøvelse, fikk holde barnet sitt hud-mot-hud rett etter fødselen eller innen fem minutter. Førtini prosent av mødrene oppga at barnet diet innen den første timen.
De to vanligste årsakene til at mor ikke fikk holde barnet hud-mot-hud rett etter fødselen, var at barnet skulle veies og måles, eller at barnet trengte medisinsk tilsyn. Også andre årsaker var vanlig, som at mor fikk full narkose, hadde sterke smerter eller følte seg kvalm:
«De sa det ble gjort før på operasjonsstuen, mens det nå var vanlig å få baby på postoperativ. Fikk se babyen, men ikke holde og ha hud-mot-hud-kontakt. Babyen fikk heldigvis være inntil far mens jeg ble sydd og flyttet til postoperativ» (sitat fra en mor).
Svar fra personalet på spørsmål om trinn 4 viser at 85 prosent av personalet på føde–barsel-avdelingene følger trinn 4.
Trinn 6: «Ikke gi morsmelkernærte nyfødte noen annen form for næring eller drikke enn morsmelk unntatt når det er medisinsk grunn til det» (1, 2).
Slik svarte personalet på spørsmål relatert til trinn 6:
Personalets registrering av keisersnittforløste barn viser at 57 prosent fikk morsmelkerstatning på barsel. Personalet oppga at de to viktigste årsakene til at barnet fikk morsmelkerstatning, var mors ønske eller ordinasjon fra barnelege (se figur 2) (14).
Slik svarte mødrene på spørsmål om trinn 6:
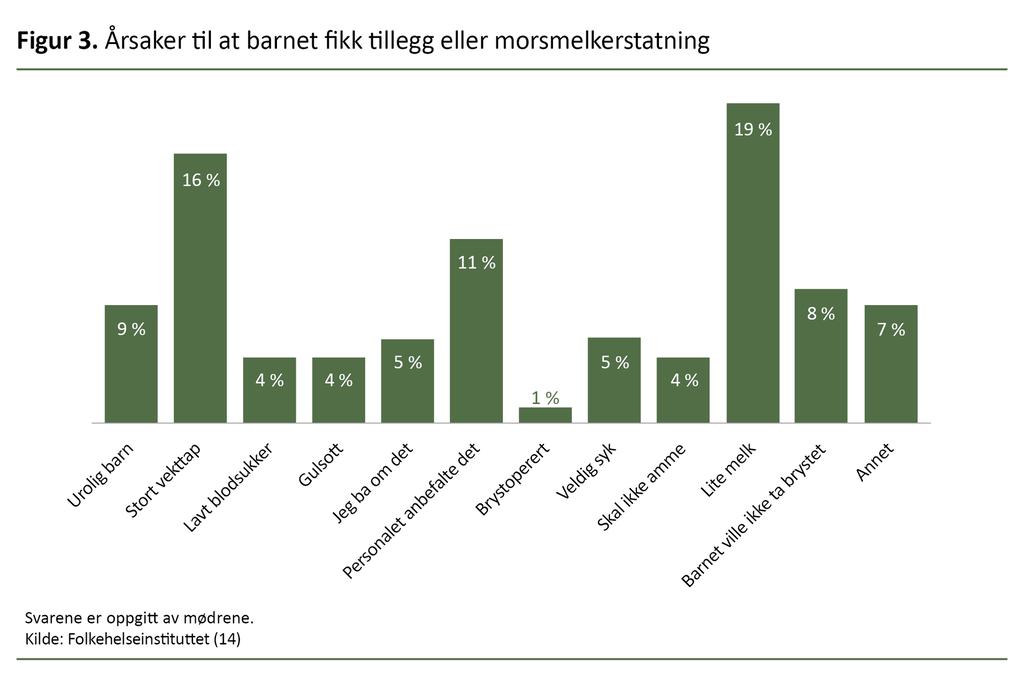
Førtifire prosent av mødrene som ble forløst med keisersnitt i epidural- og/eller spinalbedøvelse, svarte at barnet hadde fått morsmelkerstatning. Mødrene oppga at de tre vanligste årsakene var lite melk, stort vekttap eller anbefaling fra personalet (se figur 3) (14).
Vi så på sammenhengen mellom bruk av morsmelkerstatning og om barnet hadde diet innen den første timen. Dersom barnet hadde diet innen den første timen, var det 36 prosent av barna som fikk morsmelkerstatning. Hvis barnet diet første gang etter én time, fikk 53 prosent av disse barna morsmelkerstatning.
Personalets svar på kunnskapsspørsmålene var som følger:
- 91 prosent svarte at avdelingen har en ammeprosedyre.
- 64 prosent svarte at de følger trinn 6.
- 26 prosent svarte at det varierer fra ansatt til ansatt om de følger trinn 6.
- 10 prosent svarte at de ikke følger dette trinnet.
- 61 prosent av personalet opplevde at de selv eller kolleger noen ganger gir morsmelkerstatning uten at det er en medisinsk grunn til det. Eksempler er mors ønske, urolig barn, mangel på personale, «nattevaktsyndromet» – rask løsning eller liten mulighet for avlastning. Språkproblemer ble også nevnt.
91 prosent svarte at avdelingen har en ammeprosedyre.
Betydning for praksis på føde–barsel-avdelingene
Det personalet svarte på undersøkelsen tyder på at ammekunnskapen stort sett er i tråd med MBV-kriteriene (ti trinn for vellykket amming). Likevel viser mødrenes svar at ammeveiledningen og ammepraksisen ikke samstemmer med de ti trinnene for vellykket amming. I en MBV-reevaluering legges det stor vekt på hva mødrene svarer de har fått av ammeveiledning (3).
Diskusjon
Utfordringer i praksis hvis personalet ikke har tilstrekkelig ammekompetanse
Forklaring til trinn 2: God ammeveiledning gitt til rett tid kan bare gjennomføres hvis personalet har fått opplæring, slik at de har kunnskap, kompetanse og ferdigheter i å støtte og veilede kvinner som ammer. Det kan ikke forventes at helsepersonellet skal kunne følge en prosedyre eller veilede en pasient på et fagområde de selv ikke har fått opplæring i (1, 2).
Implementering: Generelt sett bør ansvaret for opplæringen ligge hos grunnutdanningen og videreutdanningen for helsepersonell. Dersom personalet har mangelfull kunnskap, må de få internundervisning eller –kurs, eller de må få undervisning andre steder. Helsepersonell bør få avsatt tid til å gjennomføre opplæring, e-læringskurs og selvstudier.
I tillegg er det nødvendig med veiledet praksis og kompetansevurdering. Det er viktig å fokusere på hva slags kunnskap og ferdigheter som er oppnådd, og ikke bare på et gitt pensum. Personalet bør ha fått ammeundervisning i løpet av de to siste årene.
Alt helsepersonell som hjelper mødre med spedbarnsernæring, bør vurderes i hvor god kompetanse de har til å praktisere WHOs 20 kunnskapspunkter om amming (17), samt til å veilede og støtte mødre som ikke skal amme (1, 2).
Utfordringer i praksis hvis barnet ikke får hud-mot-hud-kontakt
Forklaring til trinn 4: Både umiddelbar og fortsatt hud-mot-hud-kontakt og tidlig diing er viktig for en god ammestart. Råmelken, kolostrum, som et nyfødt barn får i seg rett etter fødselen, er svært næringsrik og inneholder viktige antistoffer. Uforstyrret hud-mot-hud-kontakt stimulerer den nyfødtes naturlige søkerefleks og forebygger lav kroppstemperatur, hypotermi.
Tidlig diing eller utmelking stimulerer melkeproduksjonen. Mange mødre slutter å amme tidlig fordi de tror de ikke har nok melk. Derfor er det viktig å etablere melkeproduksjon tidlig for å lykkes med amming. Både hud-mot-hud-kontakt og morsmelk bidrar til å kolonisere den nyfødte og forme mikrobiomet (1, 2).
Tidlig diing eller utmelking stimulerer melkeproduksjonen.
Bare 61 prosent av mødrene kunne bekrefte at de har fått denne viktige starten på ammingen. Vi ser at det er utfordringer med samarbeidet mellom fødeavdelingen, operasjonsstuen, postoperativen og barselavdelingen, selv om mange sykehus har gode prosedyrer og retningslinjer. Eksempel på prosedyre fra E-håndboken «Planlagt keisersnitt / elektiv sectio» (18):
«Friske barn etter elektivt keisersnitt kan være hos en frisk mor sammen med ledsager, uten annet tilsyn enn det som gjøres med normalt nyfødte barn. Ledsager må få informasjon av jordmor om å se til barnet og ta kontakt med personalet dersom man er i tvil om at barnets tilstand er tilfredsstillende. Om barnet ikke kan være hos mor, følger barnet og pårørende jordmoren til avdelingen. Gjenforenes med mor så fort som mulig» (18).
Personalet må ha kunnskap om de positive fordelene med tidlig og vedvarende hud-mot-hud-kontakt for mor og barn. De må dessuten være trygge i sin rolle, slik at det nyfødte barnet får være hud-mot-hud med mor helt fra starten. Gunstige fordeler for barnet er følgende: mer stabilt blodsukker, temperaturregulering, mindre gråt, mer amming ved en og tre måneder og lengre ammeperiode.
Gunstige fordeler for mor er blant annet dette: høyere oksytocin- og endorfinnivå, mindre blødning, mindre stress og lengre ammeperiode (19).
Utfordringer i praksis ved bruk av morsmelkerstatning eller annen væske uten medisinsk grunn
Forklaring til trinn 6: Å gi nyfødte brysternærte annen næring eller væske de første dagene etter fødselen forstyrrer etablering av melkeproduksjonen. Nyfødtes magesekker er små og fylles raskt. Morsmelkerstatning fordøyes saktere enn morsmelk, og nyfødte som får annen væske enn morsmelk, vil die færre ganger. Det fører igjen til mindre effektiv stimulering av melkeproduksjonen.
En studie (13) viser at spedbarn som har fått morsmelkerstatning på barselavdelingen, har to ganger større sannsynlighet for å avslutte diingen i løpet av de første seks ukene etter fødselen. En norsk studie fant at risikoen for ikke å fullamme ved én måneds alder var fem til seks ganger større hvis barnet hadde fått morsmelkerstatning på barselavdelingen (20).
I tillegg vil annen væske enn morsmelk kunne inneholde skadelige bakterier som kan gi risiko for sykdom. Bruk av morsmelkerstatning fører til endringer i tarmfloraen (1, 2). Å gi nyfødte barn morsmelkerstatning uten at det er en medisinsk grunn for det, innebærer et stort ansvar.
Mødre skal frarådes å gi annen væske enn morsmelk unntatt når det er en medisinsk grunn for det.
Mødre skal frarådes å gi annen væske enn morsmelk unntatt når det er en medisinsk grunn for det. Det er få tilstander hos mor eller barn som tilsier at moren ikke kan amme, og at det er behov for morsmelkerstatning. Mangel på ressurser, tid eller kunnskap hos personalet er ikke grunner for å gi morsmelkerstatning.
En retningslinje fra European Academy of Allergy and Clinical Immunology (EAACI) foreslår at man unngår å bruke kumelkbasert tillegg eller morsmelkerstatning til ammede barn i barnets første leveuke for å unngå matallergi (21).
Oppsummering
Studier viser at hvis mor og barn ikke får en optimal start på ammingen, kan det føre til (13)
- mindre fullamming
- kortere ammeperiode
Færre mødre og barn får altså nyte godt av veldokumenterte helsegevinster (8).
Helsegevinster for barnet (8):
- Forekomsten av mage–tarm-infeksjoner er lavere.
- Forekomsten av luftveisinfeksjoner er lavere.
- Forekomsten av lungebetennelse og ørebetennelse under hele ammeperioden er lavere.
- Amming ser ut til å beskytte mot senere overvekt og diabetes type 2.
- Barn som har fått morsmelk, skårer litt bedre på kognitive tester.
- Amming kan se ut til å forebygge krybbedød.
- For premature barn er morsmelk enda viktigere fordi den kan forebygge alvorlige komplikasjoner.
Helsegevinster for moren (8):
- Livmoren trekker seg raskere sammen rett etter fødselen.
- Menstruasjonen kommer senere tilbake etter fødselen.
- Ammingen kan bidra til å forebygge fødselsdepresjon hvis den fungerer godt.
- På lang sikt vil ammingen trolig også bidra til å redusere risikoen for at moren utvikler alvorlige sykdommer som
- brystkreft
- eggstokkreft
- diabetes type 2
- hjerte- og karsykdommer
På grunn av jordmormangel er det stadig flere sykehus som ansetter sykepleiere på barselavdelingen eller barselhotell. Det er få sykepleierstudenter som får ammeundervisning og opplæring eller praksis fra føde–barsel-avdelingen i sin grunnutdanning.
Sykepleiere som ansettes, må få grundig ammeopplæring for å kunne veilede mødrene på best mulig måte og i tråd med gjeldende retningslinjer. Det samme gjelder jordmødre som ikke har tilstrekkelig ammekompetanse som nevnt under trinn 2.
MBVS-er skal følge de ti trinnene for vellykket amming (1, 2) og innfri kriteriene til MBV-standard. Alle sykehus bør registrere nøkkelfaktorene, spesielt i trinn 4 og 6, i et eget kvalitetssikringssystem i tråd med anbefalingene til WHO/Unicef (22).
Hud-mot-hud, amming og kolostrum er verdifullt og gratis. Alle mødre og barn, uansett forløsningsmetode, bør få en best mulig start på ammingen.
Samtidig er det viktig at mødre som ikke ammer, får god støtte og omsorg: «Mødre som delammer eller ikke ammer skal få opplæring i sikker tilberedning og oppbevaring av morsmelkerstatning. Mødrene skal også få informasjon om hvordan de svarer på barnets tidlig [sic] tegn på sult» (1, 2).
Referanser
1. Nasjonal kompetansesenter for amming (NKA). Ti trinn for vellykket amming. Oslo: Oslo universitetssykehus; 2018. Tilgjengelig fra: https://www.fhi.no/contentassets/64135683dba84311becce5dd694c680c/2019-10-02-ti-trinn-for-vellykket-amming---lang.pdf (nedlastet 07.12.2021).
2. Verdens helseorganisasjon (WHO). Ten steps to successful breastfeeding. Genève: WHO; 2018. Tilgjengelig fra: https://www.who.int/teams/nutrition-and-food-safety/food-and-nutrition-actions-in-health-systems/ten-steps-to-successful-breastfeeding (nedlastet 07.12.2021).
3. Verdens helseorganisasjon (WHO), Unicef. Protecting, promoting and supporting breastfeeding in facilities providing maternity and newborn services: the revised Baby-friendly Hospital Initiative. Genève: WHO, Unicef; 2018. Tilgjengelig fra: https://apps.who.int/iris/bitstream/handle/10665/272943/9789241513807-eng.pdf (nedlastet 22.02.2022).
4. United Nations International Children's Emergency Fund (Unicef), Verdens helseorganisasjon (WHO). Acceptable medical reasons for use of breast-milk substitutes. Genève: Unicef, WHO; 2009. Tilgjengelig fra: https://apps.who.int/iris/bitstream/handle/10665/69938/WHO_FCH_CAH_09.01_eng.pdf (nedlastet 12.01.2022).
5. Kellams A, Harrel C, Omage S, Gregory C, Rosen-Carole C, the Academy of Breastfeeding Medicine. ABM clinical protocol #3: supplementary feedings in the healthy term breastfed neonate, revised 2017. Breastfeed Med. 2017;12(3):188–98. DOI: 10.1089/bfm.2017.29038.ajk
6. Grøgaard J, Holt J, Silberg E, Lindemann R, Grønn M, Meberg A, et al. Medisinske kriterier for tillegg på barsel. Oslo: Folkehelseinstituttet; 2012. Tilgjengelig fra: https://www.fhi.no/contentassets/64135683dba84311becce5dd694c680c/medisinske-kriterier-for-tillegg-pa-barsel_2012.pdf (nedlastet 01.03.2022).
7. Verdens helseorganisasjon (WHO), United Nations International Children's Emergency Fund (Unicef). Protecting, promoting and supporting breast-feeding; the special role of maternity services. Genève: WHO, Unicef; 1989. Tilgjengelig fra: https://apps.who.int/iris/bitstream/handle/10665/39679/9241561300.pdf?sequence=1&isAllowed=y (nedlastet 01.03.2022).
8. Cesar GV, Bahl R, Barros JAD, Giovanny VAF, Horton S, Krasevec J, et al. Breastfeeding in the 21st century: epidemiology, mechanisms, and lifelong effect. The Lancet. 2016;387(10017):475–90. Tilgjengelig fra: https://www.thelancet.com/journals/lancet/article/PIIS0140-6736(15)01024-7/fulltext#%20 (nedlastet 06.12.2021).
9. Meld. St. 16 (2002–2003). Resept for et sunnere Norge. Oslo: Helse- og omsorgsdepartementet; 2003. Tilgjengelig fra: https://www.regjeringen.no/no/dokumenter/stmeld-nr-16-2002-2003-/id196640/ (nedlastet 01.03.2022).
10. Hansen MN, Bærug A, Nylander G, Häggkvist A-P, Tufte E, Alquist R, et al. Challenges and successes: the baby-friendly initiative in Norway. J Hum Lact. 2012;28(3):285–8. DOI: 10.1177/0890334412444162
11. Helsedirektoratet. Spedbarnsernæring. Nasjonal faglig retningslinje. Oslo: Helsedirektoratet: 2016. Tilgjengelig fra: https://www.helsedirektoratet.no/retningslinjer/spedbarnsernaering (nedlastet 06.12.2021).
12. Helse- og omsorgsdepartementet. Nasjonal handlingsplan for bedre kosthold (2017–2021). Oslo: Helse- og omsorgsdepartementet; 2017. Tilgjengelig fra: https://www.regjeringen.no/no/dokumenter/nasjonal-handlingsplan-for-bedre-kosthold-20172021/id2541870/ (nedlastet 12.01.2022).
13. Chantry CC, Dewey KG, Peerson JM, Wagner EA, Nommsen-Rivers LA. In-hospital formula use increases early breastfeeding cessation among first-time mothers intending to exclusively breastfeed. J Pediatr. 2014;164(6):1339–45.e5. DOI: 10.1016/j.jpeds.2013.12.035
14. Folkehelseinstituttet. Mor-barn-vennlig sykehus. Oslo: Folkehelseinstituttet; 2021 Tilgjengelig fra: https://www.fhi.no/ml/amming-og-morsmelk/mor-barn-vennlig-standard/mor-barn-vennlig-sykehus/ (nedlastet 01.03.2022).
15. Opinio Online Surveys. Nettbasert spørreundersøkelse. Oslo: ObjectPlanet; 2021. Tilgjengelig fra: https://www.objectplanet.com/opinio/ (nedlastet 22.02.2022).
16. Folkehelseinstituttet. MBV e-læring 10 trinn. Oslo: Folkehelseinstituttet; 2021. Tilgjengelig fra: https://www.fhi.no/ml/amming-og-morsmelk/kompetanseutvikling/mbv-e-laring-10-trinn/ (nedlastet 01.03.2022).
17. Nasjonalt kompetansesenter for amming (NKA). Alt helsepersonell som veileder mødre i amming bør bli evaluert i sin kompetanse basert på kunnskaper om følgende punkter. Oslo: NKA; 2019. Tilgjengelig fra: https://www.fhi.no/contentassets/64135683dba84311becce5dd694c680c/opplaring---20-kunnskapspunkter.pdf (nedlastet 01.03.2022).
18. Oslo universitetssykehus (OUS). E-håndboken. Planlagt keisersnitt / elektiv sectio. Oslo: OUS; 2021. Tilgjengelig fra: https://ehandboken.ous-hf.no/document/6600 (nedlastet 01.03.2022).
19. Stevens J, Schmied V, Burns E, Dahlen H. Immediate or early skin-to-skin contact after a Caesarean section: a review of the literature. Matern Child Nutr. 2014;10(4):456–73. DOI: 10.1111/mcn.12128
20. Häggkvist AP, Brantsæter AL, Grjibovski A, Helsing E, Meltzer HM, Haugen M. Prevalence of breast-feeding in the Norwegian mother and child cohort study and health service-related correlates of cessation of full breast-feeding. Public Health Nutrition. 2010;13(12):2076–86. DOI: 10.1017/S1368980010001771
21. Halken S, Muraro A, de Silva D, Khaleva E, Angier E, Arasi S, et al. EAACI guideline: preventing the development of food allergy in infants and young children (2020 update). Pediatr Allergy Immunol. 2021;32(5):843–58. DOI: 10.1111/pai.134
22. Verdens helseorganisasjon (WHO), United Nations International Children's Emergency Fund (Unicef). Appendix: indicators for monitoring. Protecting, promoting and supporting breastfeeding in facilities providing maternity and newborn services: the revised baby-friendly hospital initiative. Genève: WHO, Unicef; u.å. Tilgjengelig fra: https://www.who.int/docs/default-source/nutritionlibrary/publications/revised-baby-friendly-hospital-initiative-2018-implementation-guidance/bfhi-implementation-2018-appendix.pdf?sfvrsn=2faf8790_4 (nedlastet 07.12.2021).






















1 Kommentarer
Gro Solberg
,Flott og fin artikkel og kjempeviktig fagstoff…. Det som er så trist er at slik er det slett ikke i praksis. Virkeligheten🥲 er helt annerledes.😡
Vi barnepleiere/sykepleiere og jordmødre løper fortere og fortere .. vi klarer slett ikke å tilby kvinnene og de nyfødte den behandlingen de har krav på og som skal styrke de i rollen som mødre. Altfor LITE personell gjør at de og deres nyfødte ikke får NOK veiledning på hvordan de skal legge til og videre svare på mange av deres spørsmål de har.
Vi rekker knapt og veilede de teoretisk og praktisk i hvordan legge barnet til før de MÅ reise hjem.
Tidlig hjemreise gjør også sitt til at ammefrekvensen går drastisk ned i Norge😆🥲
Dette er fryktelig trist.. vi ønsker og gi god omsorg i barseltiden men går stadig hjem med den frustrasjon om slt vi ikke nådde i løpet av dagen.
Dette er POLITIKERENES ansvar😡😡😡
Bevilg MERE penger og OPPRUST føde/barsel avdelingene rundt om i hele Norge med flere folk/flere føtter/hoder så vi når over det vi skal gjøre og at vi får veiledet kvinnene i god/trygg og viktig tilknytning til barnet sitt.Det lønner seg og er en god investering i god og selvsagt omsorg kvinnene har krav på … de betaler masse penger i skatt i Norgei løpet av et langt liv🙏🥰🌺