Pasientforløp og behandlingsbehov sett fra pasienters perspektiv

I møte med en kreftdiagnose har mange behov for hjelp til langt mer enn å behandle selve sykdommen. Det viser en undersøkelse der pasienter som ble behandlet for endetarmkreft ved Universitetssykehuset Nord-Norge i Tromsø ble intervjuet over en lengre periode i sine pasientforløp. De fleste pasientene i undersøkelsen opplevde behandlingen av selve kreftsykdommen på sykehuset som effektiv og god. Deres behov for psykisk omsorg, kostholdsveiledning, samlivsveiledning, avlastning og pårørendes behov ble imidlertid i liten grad kartlagt eller møtt. Dette er en viktig årsak til at mange kreftpasienter – inkludert halvparten av de som deltok i denne studien – velger å bruke og selv betale for ulike former for alternativ behandling. Studier av pasientforløp og behandlingsbehov sett fra pasientperspektivet kan bidra til å kvalitetssikre «pasientens helsetjeneste» i kreftomsorgen.
Bakgrunn
Norge ligger på verdenstoppen i forekomst av tykktarmskreft og endetarmskreft. 4 166 kvinner og menn i Norge fikk disse kreftformene i 2014. De fleste pasientene er over 60 år. Samtidig med økt forekomst har fem års relativ overlevelse fordoblet seg fra rundt 30 % på 1970-tallet til rundt 60 % i dag (1-3). Denne positive utviklingen innebærer at mange lever med senplager etter behandling av disse kreftformene over lang tid, og studier viser at det rapporteres helseplager og svekket livskvalitet som følge av faktorer som stomi, fatigue, fordøyelsesproblemer og redsel for tilbakefall (4-7).
Pasientforløp kan defineres forskjellig
Begrepet «pasientforløp», eller på engelsk «patient pathways», er i kreftomsorgen vanligvis forstått som standardiserte pakkeforløp ut fra gjeldende retningslinjer for behandling. Helsedirektoratet definerer pasientforløp generelt som «en helhetlig, sammenhengende beskrivelse av en eller flere pasienters kontakter med ulike deler av helsevesenet i løpet av en sykdomsperiode» (8). En slik forståelse av pasientforløp kan være med på å kvalitetssikre god og lik behandling for kreftpasienter, og er et viktig redskap for å oppnå gode behandlingsresultater for pasientene (9-11). Imidlertid avgrenser denne forståelsen pasientforløpet til pasientens møter med helsetjenesten. I PATH (Patients' Accounts of Trajectories to Healing) -studien studerer vi «pasientforløp» forstått som individuelle og kulturelt avhengige forløp, slik de beskrives og forstås av kreftpasienter selv. Deltakerne ble bedt om å beskrive det de oppfattet som viktige helsetjenestehendelser og livshendelser i forhold til eget pasientforløp. Begrepet «helsetjenestehendelser» inkluderer i denne studien både møter mellom en offentlig helsearbeider og pasienten, pasientens erfaringer med symptomer og eventuelle bivirkninger, og egeninnsats som kostholdsendringer og mosjon. Begrepet «livshendelser» inkluderer hendelser som pasientene selv definerte som viktige i deres liv og for deres livskvalitet og helse underveis i pasientforløpet. Slike livshendelser kan, men behøver ikke, være knyttet til kreftdiagnose og kreftbehandling.
Forskningsspørsmål, mål og finansiering
Studien er finansiert av Kreftforeningen og Helse Nord RHF. I den delen av studien som beskrives mest i denne artikkelen var forskningsspørsmålene:
● Hva beskrev deltakerne som de viktigste helsetjenestehendelsene og livshendelsene i forhold til hva som påvirket deres pasientforløp?
● Hvordan illustrerte deltakerne sine individuelle pasientforløp?
● Hvilke erfaringer hadde deltakerne fra det offentlige helsevesenet? (12)
PATH-studiens overordnede mål er å bidra til støttende og treffsikker kreftbehandling. Med «støttende» behandling menes her behandling som bidrar til å bedre pasientens helsetilstand og livskvalitet. Å kartlegge og forstå ulike typer individuelle pasientforløp kan bidra til at offentlig helsepersonell, beslutningstakere og forskere får en utvidet forståelse av pasienters helserelaterte behov, behandlingspreferanser og beslutningsprosesser.

Materiale og metode
Deltakere
Tjue potensielle deltakere ble høsten 2011 identifisert via elektronisk pasientjournal og invitert til å delta i studien via Universitetssykehuset Nord-Norge. Deltakere skulle være mellom 18 og 70 år, og diagnostisert med endetarmskreft Tumor-Node-Metastasis stadium I-III i løpet av siste år. Deltakerne skulle bo mindre enn 50 mil fra sykehuset og være ferdige med nødvendige operasjoner. Ti pasienter samtykket til deltakelse, hvorav en trakk seg etter det innledende intervjuet. Ni deltakere mellom 54 og 68 år gjennomførte studien.
Datainnsamling
PATH-studien er meldt til Regional etisk komite for medisinsk og helsefaglig forskning (REK Nord) og NSD Personvernombudet for forskning. Deltakerne har skriftlig samtykket til deltakelse, og de er anonymisert bortsett fra en deltaker som ønsket å stå frem med gjenkjennbare data. Denne deltakeren har undertegnet et utvidet samtykke fordi hun i samråd med sin nærmeste familie ønsker at opplysningene som gjengis (navn, datoer og andre gjenkjennbare fakta) skal være mest mulig autentiske.
Siden prosjektet tok utgangspunkt i pasientenes erfaringer og en hittil ubelyst problemstilling, ble det valgt en i hovedsak kvalitativ metodisk tilnærming (13-14). Deltakerne deltok i kvalitative intervjuer fem ganger i løpet av ett år. Intervjuene ved start og slutt ble gjennomført ansikt til ansikt, mens de kvartalsvise intervjuene mellom disse ble gjennomført per telefon. Mellom de kvartalsvise intervjuene skrev noen av deltakerne dagbok, som ble sendt inn i forkant av intervjuene og dannet grunnlag for disse. De deltakerne som ikke hadde kapasitet til å skrive dagbok, ble i de kvartalsvise intervjuene spurt om å fortelle om de viktigste helsetjenestehendelsene og livshendelsene i sitt pasientforløp siden forrige intervju. Deltakerne besvarte også spørreskjema om livskvalitet og deres medisinske journaler utgjorde også en del av datagrunnlaget. Cirka ti måneder etter at intervjuene var avsluttet ble de ni deltakerne invitert til å delta i en workshop sammen med forskerne i prosjektet. Fem hadde anledning til å delta, og bidro blant annet med illustrasjoner av egne pasientforløp. Empirien i prosjektet er i hovedsak blitt analysert ved hjelp av kvalitativ innholdsanalyse basert på en induktiv tilnærming (15).
Brukermedvirkning
Pasienterfaringer og brukermedvirkning var sentralt i PATH-prosjektet. Pasientenes perspektiv på hva som definerer et pasientforløp er ny og viktig informasjon som vi mener kan bidra til å utvikle en personsentrert kreftomsorg. Deltakerne har deltatt i åpne intervjuer og noen har deltatt i workshop. De har fått tilsendt utkast til vitenskapelige arbeider der deres illustrasjoner og sitater inngår, og der deres kommentarer er tatt til følge i publisert versjon. Noen har deltatt i møter og bidrar til presentasjoner av prosjektets resultater på konferanser og i fagartikler. Via brukermedvirkning ønsker vi å kvalitetssikre og videreutvikle vår forskning på og formidling av kreftpasienters perspektiver på helsetjenester og livet med kreft (16).
Resultater
Illustrasjoner av pasientforløp
De mest markante forskjellene i pasientenes illustrasjoner av sine individuelle pasientforløp ser vi i forhold til om deltakerne inkluderer livshendelser i pasientforløpet, eller om de kun fokuserer på helserelaterte hendelser. Den siste fremstillingsmåten er i tråd med det som ofte er helsepersonells forståelse av et pasientforløp. Et eksempel på en slik illustrasjon er laget av deltakeren «Hannah» (figur 1). Hun illustrerte pasientforløpet sitt lineært. Det starter med det første besøket hos fastlegen på grunn av symptomer som senere ble knyttet til kreftsykdom, og avsluttes med operasjonen der tarmen legges tilbake:
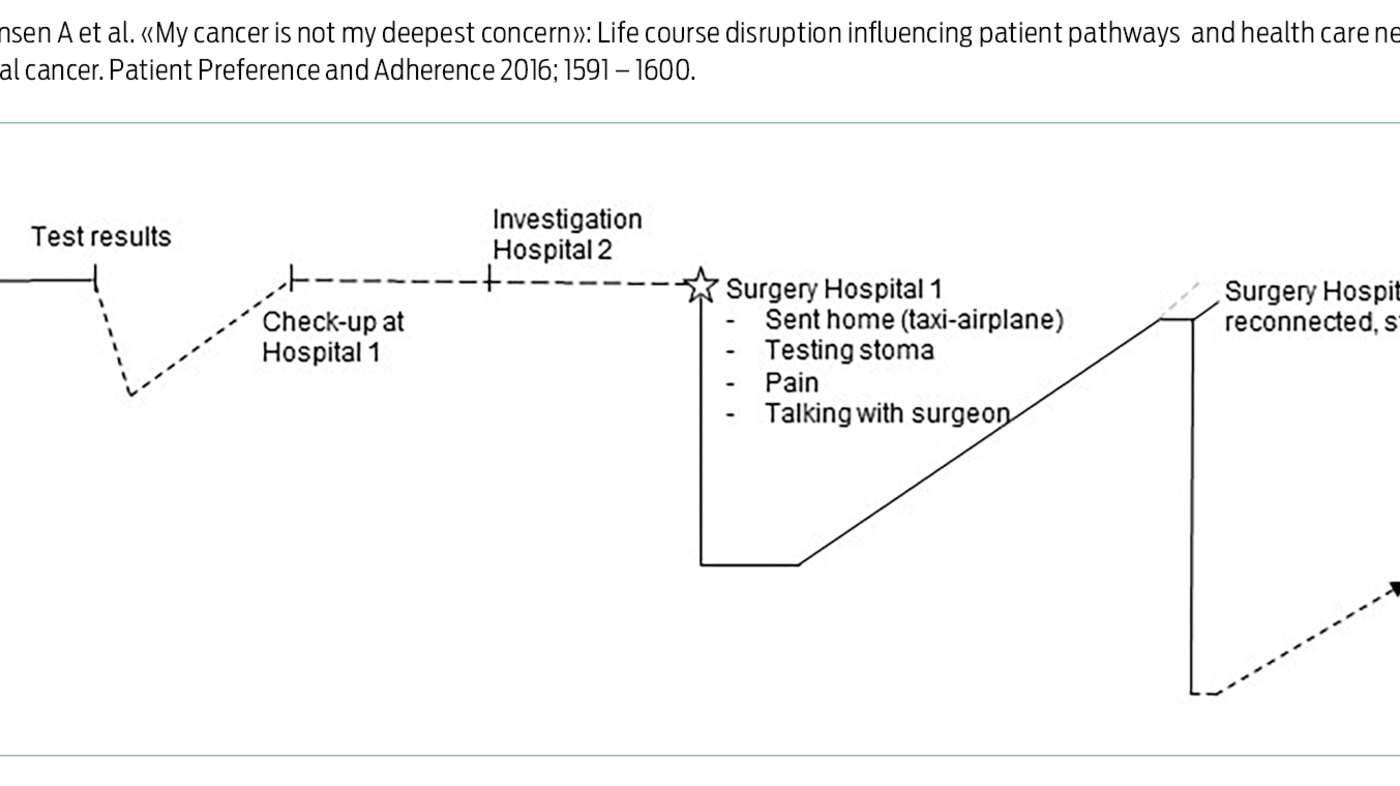
Selv om denne figuren tilsynelatende følger forløpet av helsetjenester, forteller den også, i all sin enkelhet, noe om hvordan «Hannah» hadde det underveis i kreftforløpet på grunn av kurven som svinger opp og ned. Det er interessant å se at to markante nedturer følger etter perioder med sykehusinnleggelse. Det er også interessant å se at «Hannah» faktisk var på et lavere nivå enn noen gang da hun deltok i workshopen, hadde fått tarmen lagt tilbake og ble ansett som ferdigbehandlet for sin kreft utover kommende rutinekontroller. «Hannah» forklarte at den svingende kurven illustrerte hennes mentale helse og livskvalitet, og at hun ikke syntes at hun fikk nødvendig oppfølging etter de tøffe årene som kreftpasient.
Andre deltakere, inkludert medforfatter Solveig R. Bakken («Siri»), tegnet sine pasientforløp som komplekse og sirkulære figurer (figur 2):
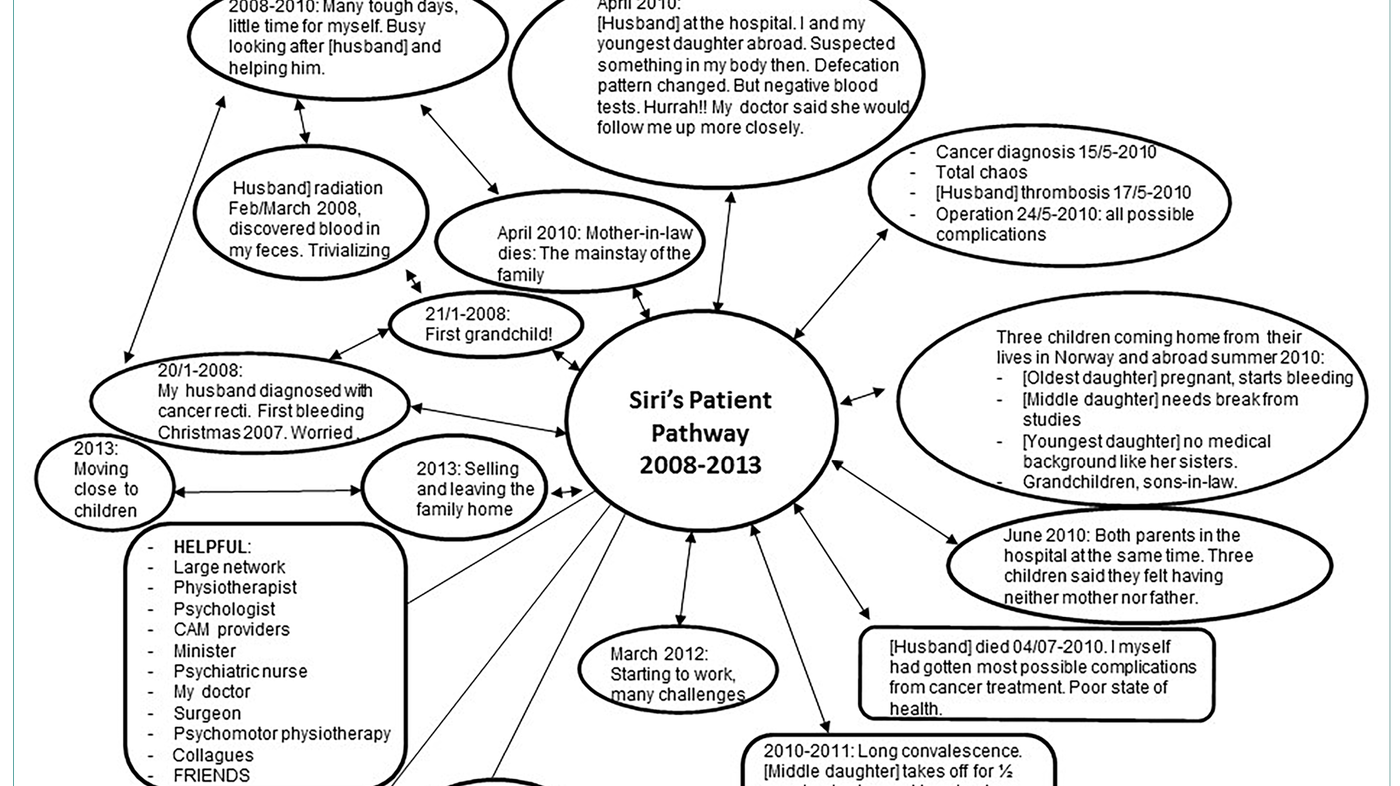
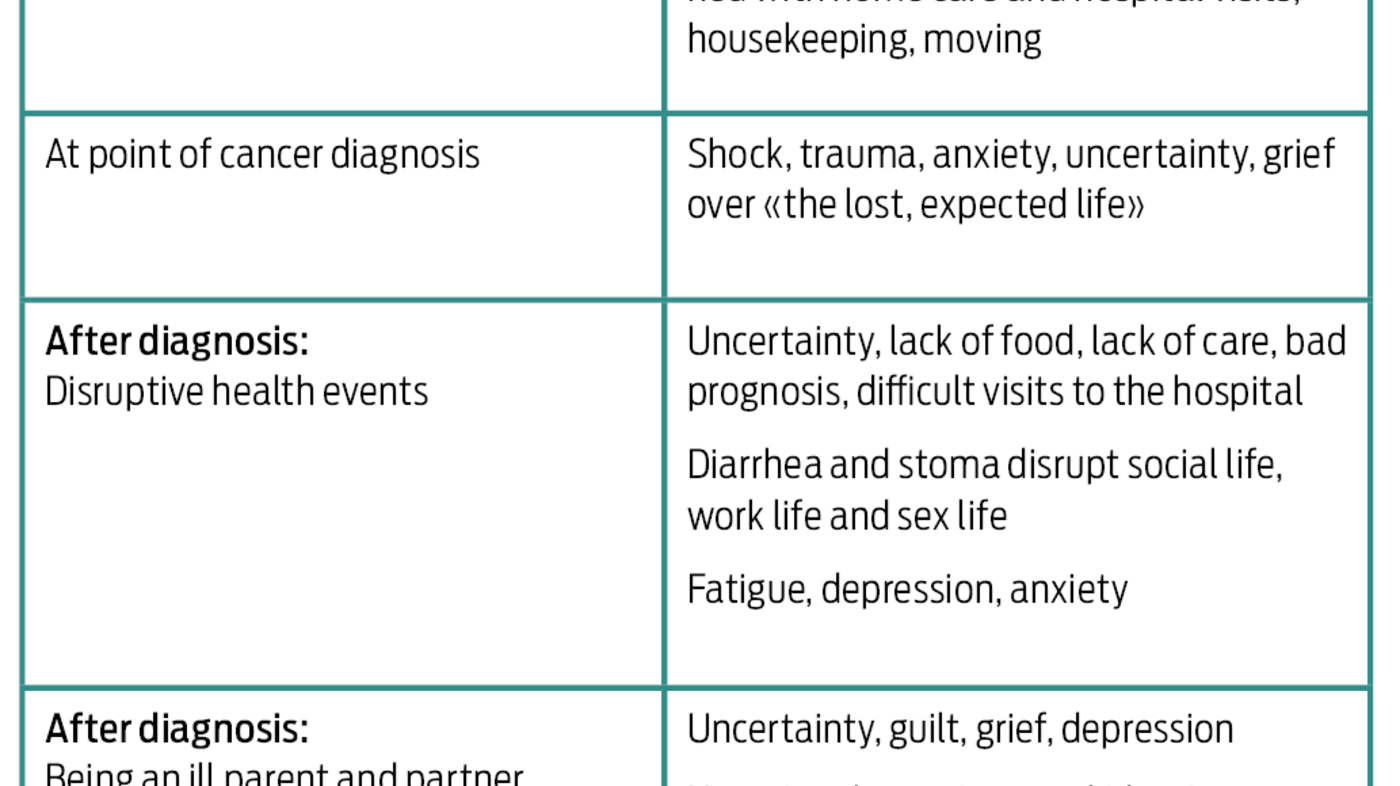
Solveig/ «Siri» plasserte seg selv i midten av en mengde ulike helsetjenestehendelser og livshendelser. Hun inkluderte hendelser og endringer så langt tilbake som to år før hun selv fikk kreft som svært viktige i sitt pasientforløp og i forhold til udekkede behov for hjelp og støtte i forløpet. Hennes pasientforløp startet i hennes forståelse allerede i 2008, da hennes mann fikk kreft med dødelig utgang. To år senere fikk Solveig/ «Siri» selv samme kreftdiagnose, og hadde da fulgt sin mann gjennom hans pasientforløp. Dette påvirket hennes eget pasientforløp både fordi hun visste om alt som kunne vente henne, og fordi hun var sliten etter krevende år som nærmeste pårørende og bindeledd til barn, familie og venner til en alvorlig syk kreftpasient. I figur 2 finner vi hendelser både i helsetjenesten og livet for øvrig som virket positivt og negativt inn på pasientforløpet – sett fra Solveig/ «Siris» pasientperspektiv. Tabellen under (Tabell 1) oppsummerer helsetjenestehendelser og livshendelser underveis i de ni pasientforløpene vi studerte. Deltakerne mente at disse hendelsene sterkt påvirket deres pasientforløp og behov for behandling/støtte på ulike stadier av forløpene.
«Å ha kreft er ikke mitt største problem»
Deltakerne beskrev sjokk og traumatiske hendelser knyttet til sykdom og dødsfall i nær familie, i tillegg til usikkerhet og engstelse knyttet til behandling og utfall av egen kreftsykdom. Hovedfunnet i denne studien er at deltakerne opplevde behandlingen av selve kreftsykdommen på sykehuset som effektiv og god, men at de største bekymringene deres i pasientforløpet ofte var knyttet til andre forhold enn egen sykdom. Det handlet ofte om omsorgsoppgaver for barn, partner og foreldre som de ikke lenger hadde kapasitet til å ivareta, som for eksempel hjemmeboende voksne barn med sykdom som gjorde at de ikke var i stand til å sørge for seg selv verken økonomisk eller sosialt. Som en av deltakerne beskriver det: «Kanskje ville den beste helsebehandlingen jeg kunne fått, når alt var kaos og frykt, vært at noen i det offentlige helsevesenet tok seg av sønnen min. Jeg følte ikke at jeg fikk konsentrere meg om min egen sykdomsbehandling, og jeg bekymrer meg fortsatt for hva som vil skje med sønnen min om jeg ender opp med å dø av kreft.»
Deltakerne opplevde at den offentlige helsetjenesten i stor grad hadde sitt fokus på standardisert kreftbehandling, og at deres individuelle behov ikke ble kartlagt av leger, sykepleiere eller kreftsykepleiere. Noen opplevde å komme hjem til tomt hus med pleiebehov knyttet til stomi etc. uten at primærhelsetjenesten var på plass, mens andre opplevde en uholdbar hjemmesituasjon fordi de ikke fikk nødvendig avlastning i forhold til sine ofte betydelige omsorgsoppgaver. Atter andre hadde opplevd sykdom og dødsfall i nær familie i tiden før de fikk kreft, og trengte hjelp til å bearbeide dette. Alle disse individuelle hendelsene påvirket pasientforløpene negativt ved at de medførte for eksempel stress, en uforutsigbar hverdag, usikkerhet, smerter, for lite tid til egenomsorg, dårlig ernæring og depresjon. Fire av de ni deltakerne i PATH-studien valgte å prøve ut alternative behandlingsformer (17) for å møte noen av sine udekkede behov, for eksempel i forhold til kostholdsveiledning og psykiske plager. Andre tok kontakt med prest, psykolog, fysioterapeut og Kreftforeningen.
NAV og fastlege har, sett fra deltakernes ståsted, muligheter til å manøvrere pasienten på en langt mer smidig måte enn hva pasienten nødvendigvis selv har, og det er svært viktig at begge instanser er på tilbudssiden som en del av behandlingsforløpet og ikke noe pasienten må oppsøke på egenhånd. Solveig/ «Siri» fortalte at hun opplevde å ha en nær venninne som fungerte som los for henne gjennom forløpet. Vedkommende sin funksjon ble forsterket av at hun er helsepersonell og hadde en sterk tilknytning til sykehuset. Empowerment ligger ikke i å overta pasientens funksjoner, men i å finne ressurser hos pasienten som kan brukes og styrkes i en krisesituasjon og forløpet som venter. Sett fra deltakernes ståsted bør det være en del av behandlingsforløpet at helsepersonell gjør seg kjent med den enkelte pasients individuelle historie og slik identifiserer ressursene som er tilgjengelige. Enkelte kreftpasienter kan oppleve situasjonen så håpløs at de trenger en bevisstgjøring på hva de har klart tidligere og en identifisering av disse erfaringene kan kun gjøres gjennom å bli kjent med pasienten. Brukermedvirkningen må ses på som den mest essensielle delen av behandlingen foruten det rent medisinske; det er kun vedkommende som er ekspert på seg selv.
PATH-deltakerne mente at spesielt utdannede kreftsykepleiere og stomisykepleiere på sykehus og i kommunene, samt alternative behandlere, kan være de best egnede til å møte sammensatte følelsesmessige og praktiske behov hos sårbare kreftpasienter.
Konklusjon
PATH-studien viser at norske kreftpasienters pasientforløp er forskjellige og at behandlingsbehov kan være individuelle og sammensatte. Vi mener at PATH-studien bidrar med viktige funn for å utvikle den offentlige kreftomsorgen til en personsentrert og treffsikker tjeneste, som både inkluderer medisinsk definerte behandlingsbehov og behov for støtte definert av pasientene selv. Denne tilnærmingen til å forstå pasientforløp i kreftomsorgen inkluderer pasienterfaringer og brukermedvirkning i forskning og formidling av forskningsresultater. Tilnærmingen kan etter vårt syn bidra med viktig kunnskap for å kunne iverksette og kvalitetssikre «pasientens helsetjeneste», som norske helsemyndigheter løfter frem som et bærende prinsipp i morgendagens helsetjeneste (18). For å videreutvikle helsegevinsten som ligger i utviklingen av «best practice» pakkeforløp i kreftomsorgen trenges det etter vårt syn flere personsentrerte studier som PATH, som forstår pasientforløp som individuelle forløp (19-23).
Saken har stått på trykk i Kreftsykepleie nr. 1-2017. Her finner du en oversikt over alle faggruppebladene.
Refereanser
1. Cancer Registry of Norway. Cancer in Norway 2014 - Cancer incidence, mortality, survival and prevalence in Norway. Oslo: Cancer Registry of Norway; 2016.
2. Larsen IK, Bray F. Trends in colorectal cancer incidence in Norway 1962-2006: An interpretation of the temporal patterns by anatomic subsite. Int J Cancer.2010;126(3):721-732.
3. Ouakrim DA, Pizot C, Boniol M, Malvezzi M, Boniol M, Negri E, Bota M, Jenkins MA, Bleiberg H, Autier P.. Trends in colorectal cancer mortality in Europe: retrospective analysis of the WHO mortality database. BMJ 2015;351:h4970.
4. Brown H, Randle J. Living with a stoma: a review of the literature. J Clin Nurs. 2005;14:74–81.
5. Camilleri-Brennan J, Steele RJC. Prospective analysis of quality of life after reversal of a defunctioning loop ileostomy. Colorectal Disease. 2002;4(3):167-171.
6. Gray NM, Hall SJ, Browne S, Johnston M, Lee AJ, Macleod U, Mitchell ED, Samuel L, Campbell NC. Predictors of anxiety and depression in people
with colorectal cancer. Supp Care Canc. 2014;doi: 10.1007/s00520-013-1963-8
7. Hubbard G, Kidd L, Kearney N. Disrupted lives and threats to identity: The experience of people with colorectal cancer within the first year of diagnosis. Health. 2010;14:131.
8. Helsedirektoratet. Veileder om habilitering, rehabilitering, individuell plan og koordinator: Pasientforløp i habilitering og rehabilitering. https://helsedirektoratet.no/retningslinjer/rehabilitering-habilitering…, 31.01.2017
9. Brown CR. Where are the patients in the quality of health care? Int JQual Health Care. 2007;19(3):125-126.
10. Rotter T, Kinsman L, James E, Machotta A, Gothe H, Willis J, Snow P, Kugler J. Clinical pathways: effects on professional practice, patient outcomes, length of stay and hospital costs. Cochrane Database of Systematic Reviews. 2010; doi: 10.1002/14651858.CD006632.pub2.
11. Sackett DL, Rosenberg WMC, Gray JAM, Havnes RB, Richardson WS. Evidence based medicine: what it is and what it isn't. BMJ. 1996;312(7023):71-72.
12. Salamonsen A, Kiil MA, Kristoffersen AE, Stub T, Berntsen GKR. «My cancer is not my deepest concern»: life course disruption influencing patient pathways and health care needs among persons living with colorectal cancer. Patient Preference and Adherence. 2016;10:1591–1600.
13. Minichiello V, Aroni R, Timewell E, Alexander L. In-depth interviewing. Researching people. 1990; Melbourne: Longman Cheshire.
14. Kvale S. Interviews. An introduction to qualitative research interviewing. Thousand Oaks, California: Sage; 1996.
15. Hsieh HF, Shannon SE. Three approaches to qualitative content analysis. Qual Health Res. 2005;15(9):1277-1288.
16. Thompson J, Bissell P, Cooper L, Armitgage C, Barber R. Exploring the impact of patient and public involvement in a cancer setting. Qual Health Res. 2014;24(1): 46-54.
17. Salamonsen A. Use of complementary and alternative medicine in patients with cancer or multiple sclerosis: Possible public health implications. European Journal of Public Health 2016;26(2): 225-229.
18. Report to the Storting 29 (2012–2013) Morgendagens omsorg [Future Care]. Oslo: The Norwegian Ministry of Health and Care Services; 2013.
19. Coulter A, Entwistle VA, Eccles A, Ryan S, Shepperd S, Perera R. Personalised care planning for adults with chronic or long-term health conditions. Cochr Database Syst Rev. 2015; doi: 10.1002/14651858.CD010523.pub2
20. May C, Montori VM, Mair FS. We need minimally disruptive medicine. BMJ. 2009;339: b2803-.
21. Coulter A, Ellins J. Effectiveness of strategies for informing, educating, and involving patients. BMJ. 2007;335(7609):24.
22. Wensing M, Wollersheim H, Grol R. Organizational interventions to implement improvements in patient care: a structured review of reviews. Impl Sci. 2006;1(1):2.
23. Paparella G. Person-centred care in Europe: a cross-country comparison of health system performance, strategies and structures. Oxford: Picker Institute Europe; 2016.




















0 Kommentarer