Bytter ut medisin med omsorg

På demenshjemmet Dagmarsminde er antipsykotika og alle beroligende medisiner faset ut. Beboerne får heller mer struktur, berøring og fellesskap.
En elektrisk port åpner seg, og vi parkerer foran et gammelrosa hus. Her, fem mil nord for København, på Dagmarsminde i Græsted, har sykepleier og eier May Bjerre Eiby opprettet et omsorgshjem for svært demente.
Hun tenker annerledes enn kollegaer ellers i demensomsorgen: Her aksepteres ikke beroligende, sovemedisin eller antipsykotika. Beboerne skal heller møtes med omsorg.
– I studietiden leste jeg mye omsorgsfilosofi, men da jeg kom ut i arbeidslivet var omsorg nederst på listen. Nå er målet mitt å vise at omsorg kan erstatte medisin. I løpet av ett år har jeg sett at det virker, sier hun.
Stigmatisering og frykt
Den 35 år gamle sykepleieren visste tidlig at det var demente hun skulle jobbe med.
– Enkelte har en så annerledes atferd at en gruer seg til å gå inn til dem. Dette opplevde jeg selv på et sykehjem. Når noen blir utstøtt, trigger det meg. Vi må ikke frykte og stigmatisere demens og tro at det bare går en vei. Demente føler ofte aggresjon, uro og er forvirret. Det kan jo komme av at de ofte er utstøtte, og at ingen tror at de kan lære noe igjen?

Eiby kjempet i mange år for å få penger, tomt og ansatte på plass. Etter sju års innsats, åpnet Dagmarsminde med ni rom sist februar. Hva er det som gjør Dagmarsminde så annerledes?
– Vår omsorgsfilosofi er blant annet at demente trenger aktiviteter, mosjon og en god natts søvn slik at de ikke snur døgnet. Alle står derfor opp mellom 7 og 9. Etter frokost er det en time mosjon, etterfulgt av lunsj, hvilestund og aktiviteter. Middagen serveres fra klokken 18, og senest 23 er det ro. Alt er planlagt, fra hva slags musikk vi spiller til ulike tider på døgnet til variasjon i belysning og type aktiviteter, sier May Bjerre Eiby.
Les også:- Å redusere medisinbruken kan være rene mirakelkuren
Ingen er alene på rommet
Hun viser frem underetasjen med velværerom med basseng og tredemølle, bibliotek og et rom med seng for pårørende. Et rom hun selv alltid savnet da hennes egen far var dement. I første etasje er det et stort fellesrom med stue og kjøkken samt soverom.
– Soverommene brukes bare til søvn. Ingen sitter våken og alene der. Alarmsnoren ringer bare når huskatten sniker seg inn og leker med den. Alle oppsøker fellesskapet.
Fellesskapet er en del av omsorgen, berøring en annen.
– Vi skal ikke være redde for å komme for tett på. Vi tvinger ikke frem noe, alt kommer naturlig av seg selv da vi tilbringer mye tid sammen. Enten det er turer med eller uten hund, egghenting hos hønene, mating av geitene eller at vi gir massasje. Vi gir omsorg til beboerne, og de bryr seg om oss tilbake.
Flere hender løser ikke alt
Hvordan får de til alt? Eiby sier at Dagmarsminde ikke har flere penger og ansatte enn andre. Hun sier mye avhenger av hvordan ressursene brukes. Omsorg kan effektiviseres. Det er ikke alltid at flere hender hjelper.
– Alle kan gjøre noe, selv om en har begrenset økonomi. Se på organiseringen. Lytt til den enkelte, selv om du har hørt samme historien 100 ganger. Kanskje er de urolige fordi ingen hører etter? En jeg møtte i en debatt sa det var tøft å jobbe med mennesker. Det godtar jeg ikke. Det skal være berikende og gjensidig å være med andre mennesker. Hos oss har for eksempel ikke ansatte egne pauserom. Vi er samlet hele dagen, og bruker ikke tid på å springe inn og ut av rom.
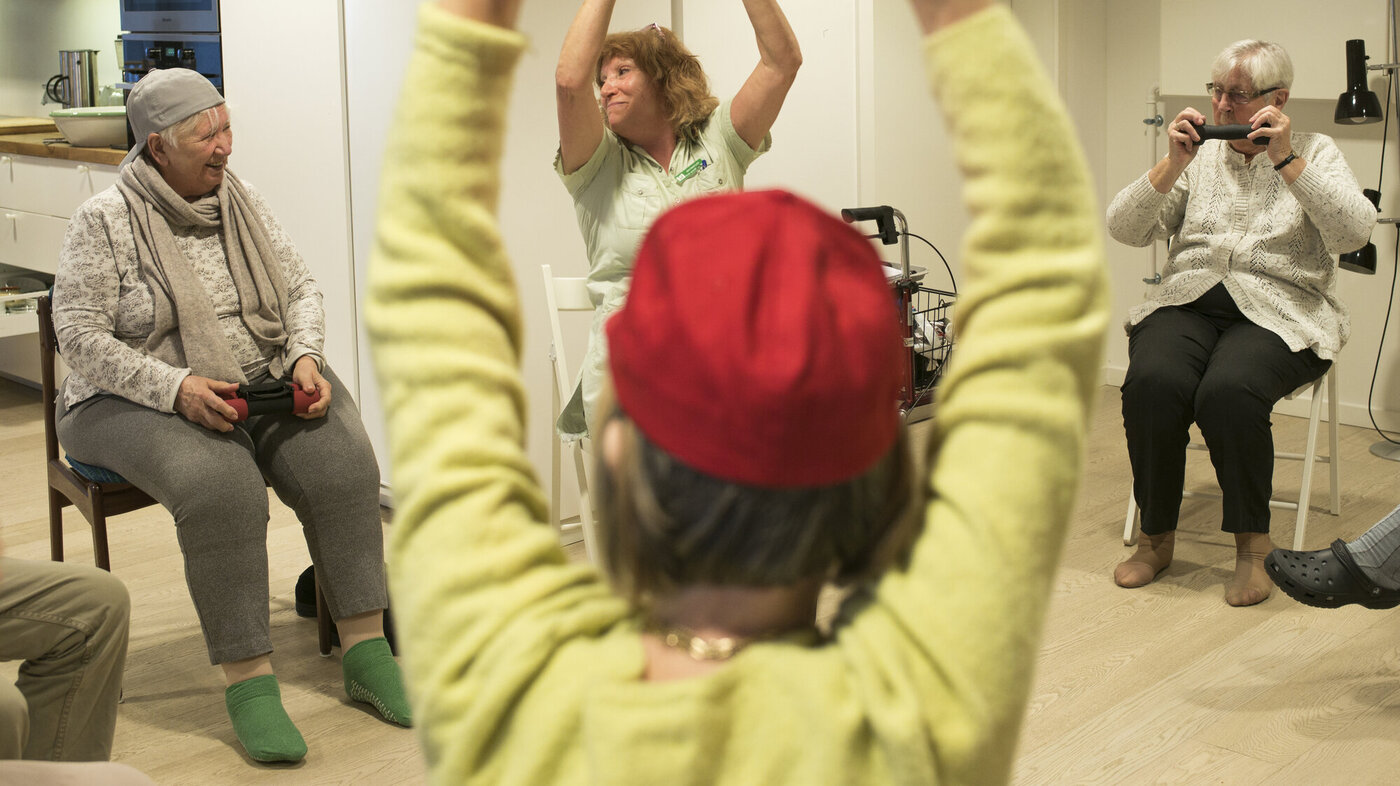
Jane Heisell Lund savner ikke at de ansatte er for seg selv. Hun er godt i gang med dagens mosjon for beboerne. Hjernen skal også ha trim.
– Forestill deg at du har en kurv med kaffe, kaker og en rutete duk, og så skal du ned å bade. Hvor kan man bade?
Beboerne tar poenget.
– Vannet!
– Kjempebra! Nå har vi brukt hjernecellene, tid for vekter. Vi forsøker på tysk. Eins, zwei, drei.
30 000 på antipsykotika
Omsorg, fellesskap, struktur og berøring er altså viktige faktorer når beroligende, antipsykotika og sovemedisin er utfaset. I Danmark som i Norge vet en godt at dette ikke trenger å være det beste for de demente.
I Demensplanen 2020 i Norge står det for eksempel følgende: Mange personer med demens har flere sykdommer og bruker flere legemidler samtidig. Dette øker sjansen for unødvendig bruk og uheldige kombinasjoner og bivirkninger. Beboere på sykehjem bruker i gjennomsnitt sju legemidler, og en av tre beboere bruker minst ett overflødig legemiddel.
Over 30 000 personer i gruppen 70 år og eldre bruker antipsykotika i Norge, selv om terapianbefalinger advarer mot bruk av antipsykotika hos eldre (Selbæk og Nygaard 2009).
Les også:Etterlyser oversikt over medisinbruk i sykehjem
– Da vi startet i februar i fjor, var jeg ikke bastant på å nekte beroligende medisiner. Men demenspasienter kan bli så urolige at beroligende tabletter blir en del av pleien. Det går ut over tale, koordinasjon og så videre. Det blir vanedannende, og til slutt blir de så tolerante at demenssymptomene blir verre, sier Eiby.

I samarbeid med de pårørende ble det enighet om at en skulle utfase denne typen medisin. De første legene Dagmarsminde kontaktet var skeptiske. Argumentene var at beboerne har det bra. De byttet til et legesenter som var med på tankegangen.
– Ingen av de pårørende visste at deres foreldre eller ektefelle fikk beroligende og antipsykotika. De var interesserte og nervøse for hvordan dette ville gå, forteller Eiby.
Trapp ned med en plan
Lege Joachim Nordahl hos Gribskov lægecenter sa ja til å bli med på utfasingen av flere grunner. Han ble alle beboernes fastlege og fikk vite alt om Dagmarsmindes filosofi.
– Sett fra et legefaglig ståsted, er dette viktige faktorer for å lykkes. Jeg må kjenne alle, samt vite hva sykehjemmet står for. Når en har fått medisin i noen år, kan det godt påvirke demente negativt kognitiv sett. Som lege synes jeg derfor det er viktig å forsøke å fase ut medisin.
Det ble laget en individuell plan for alle. Sju personer hadde fått mye beroligende, antipsykotika, smertestillende og sovemedisin. De andre tre andre noe mindre beroligende.

– Vi trappet langsomt ned, ett preparat av gangen. Det har gått veldig bra. Vi har ikke sett noen negative reaksjoner, tvert imot. Både kognitivt og fysisk er det blitt bedring.
Nordahl understreker på det sterkeste at en skal ikke trappe ned bare for å trappe ned. Det har gått bra på Dagmarsminde, men det er ikke tilfeldig.
– Jeg vet at andre sykehjem har forsøkt uten å lykkes like godt. Det er fordi medisin må erstattes med andre tilbud. På Dagmarsminde har de gode måter å stimulere beboerne på, mange tilbud, tett kontakt med alle og rammer som kan håndtere en utfasing. Det er hele pakken de tilbyr som gjør at det fungerer. En kan ikke nødvendigvis konkludere med at utfasingen alene skaper endring, men den er helt klart med på å gjøre beboerne bedre.
Les også:Sikkerhetstiltak for legemidler i sykehjem er ikke gode nok
Morfin som en kreftpasient
May Bjerre Eiby, de ansatte og alle pårørende fulgte spent med da utfasingen startet. Reaksjonene som kom var at beboerne reagerte mer følelsesmessig. Endringene blir nøye dokumentert. Både i tekst, tale og på film. Eksemplene er mange, fra rullatorer som parkeres til at alle nå kan spise selv. En historie har gjort ekstra inntrykk.
Eiby forteller:
– Kirsten hadde fått like mye morfin som kreftpasienter i siste fase. Hun var sint og trøtt og sa konstant «au». Ingen fant ut hvorfor. Da vi tok vekk morfinen, ble hun mer våken, smilte innimellom og brydde seg mer. Sa nei, var kommanderende. Sikkert irriterende for noen, men hun ble mer selvstendig. Så stoppet au-ene helt, som nok hadde vært et signal om at hun hadde psykiske smerter eller opplevde meningsløshet. Humoren kom frem. Det var også det første signalet hos de andre.
Det er et lite unntak på Dagmarsminde når det gjelder medisiner: Noen får Alzheimer-medisin.
– Det er ikke enkelt for forskerne å se hva som virker og hvorfor. Det en ofte ser, er at det har effekt i starten på en diagnose og at det virker i 1–2 år. Mange har store bivirkninger. Men jeg er opptatt av at det skal være plass til forskning, og medisinbruken kontrolleres forskningsmessig, sier May Bjerre Eiby.
Forskning på gang
Veien videre for Dagmarsminde? Arbeidet de gjør er allerede blitt en del av den nasjonale demensplanen i Danmark. Helseministeren har vært på besøk, og andre fagpersoner ønsker også å komme for å lære mer. Selv har de også satt i gang forskning. En doktorgrad er akkurat påbegynt, med norsk veileder. Målet er å utvikle en teori og et instrument for hvordan en kan behandle demens med omsorg, samt sette søkelyset på humanistiske verdier.
– Jeg håper også at flere sykepleiere vil se at dette er et spennende fagfeltet, hvor det finnes utvikling og håp!
– Fortjener faglig oppmerksomhet
– Atmosfæren på Dagmarsminde utstråler ro og velvære, og resultatene fortjener faglig oppmerksomhet, mener 2. nestformand i DSR, Dorthe Steenberg.
– Det ville også vært bra hvis det blir rom for forskning, og jeg vet at det jobbes med å få dette til. Vi kjenner ikke til faglig motstand fra leger og sykepleiere. Det kan naturligvis være ulike tanker rundt medisin og diagnostikk, men det er dette som gjør videre forskning viktig.
– Inkludert i fellesskapet
Janne Røsvik i det nasjonale kompetansesenteret Aldring og helse understreker at hun ikke har vært på Dagmarsminde. Men på generelt grunnlag mener hun at personsentrert omsorg bør være grunnlaget for omsorg og behandling.
– Som det fremheves i beskrivelsen av Dagmarsminde, er det viktig for personer med demens, som for oss alle, å bli verdsatt og inkludert i det sosiale fellesskapet. «Utagerende atferd» er ofte uttrykk for udekkete behov eller ønsker, og kjennskap til personen og til hvordan han eller hun opplever sin egen situasjon er ofte nøkkelen til å forebygge dette. Aldring og helse viser til gjeldende faglige retningslinjer som sier at antipsykotika kun bør brukes når personen med demens for eksempel har plagsomme hallusinasjoner og vrangforestillinger, og psykososiale tiltak ikke fører fram. Virkningen av antipsykotika skal følges tett, bruken skal trappes ned om medisinene ikke virker, og ellers i tråd med retningslinjene. Det vil si etter tre måneder, mener Røsvik.















0 Kommentarer