Bruk av varmepute som smertelindring etter gynekologiske operasjoner

Varmepute kan virke smertelindrende for kvinner som har gjennomgått kirurgiske inngrep.
Bakgrunn: Mange sykehusavdelinger, spesielt gynekologiske avdelinger og fødeavdelinger, bruker varmepakninger for å lindre milde til moderate smerter.
Hensikt: Sammenlikne bruk av varme puter på magen med ikke oppvarmede puter etter gynekologiske operasjoner. Hovedmålet var å undersøke om varmeputer har smertelindrende effekt. Det primære endepunktet var kumulert bruk av fentanyl ved postoperativ seksjon. Sekundære mål var pasientens smerteopplevelse i ro, pasientens tilfredshet med smertebehandlingen, opplevelse av puten og bivirkninger.
Metode: Prospektiv randomisert kontrollert og dobbel blindet studie. Pasientene ble randomisert i to grupper. Den ene gruppen fikk varm pute, og den andre gruppen fikk pute som ikke var oppvarmet.
Resultat: 94 av 100 inkluderte pasienter fullførte studien. Kumulert fentanylforbruk var lavere i varmeputegruppen. Når det gjelder postoperativ smerte, var det ingen signifikant forskjell mellom gruppene. Av de 94 pasienter var 80 svært fornøyd med smertebehandlingen. Alle de 47 pasientene som fikk varm pute, syntes den var behagelig, mens bare 25 av de 47 pasientene som fikk vanlig pute, syntes at denne var behagelig (p<0,001). Varm pute var ikke forbundet med bivirkninger som kvalme eller brannskader.
Konklusjon: Varmepute reduserte behov for smertestillende medisiner etter gynekologiske operasjoner og opplevdes som behagelig.
Innledning
Bakgrunn
God smertebehandling er en av hovedoppgavene i en postoperativ
seksjon. Mange pasienter opplever moderate til sterke smerter etter
operasjoner (1,2). Ikke optimal smertebehandling virker negativt på
det videre forløpet med tanke på mobilisering og tilfriskning (3).
Derimot har god smertebehandling betydning for at pasienten får en
god opplevelse av situasjonen.
I hovedsak brukes medikamenter til smertebehandling i
forbindelse med operasjoner. Men også ikke-medikamentelle tiltak
kan bidra til å lindre smerter (4). Det er en klar sammenheng
mellom smertefysiologi og varme (5,6). Enhver form for
varmepåvirkning av hud fører til kompliserte fysiologiske
endringer. Blant disse endringene er nervestimulering,
muskelavslapning og påvirkning av metabolisme og endringer i
blodårer og blodets viskositet (5).
Smertelindring ved hjelp av varme er en kjent metode.
Gynekologiske avdelinger og fødeavdelinger bruker jevnlig
varmepakninger for å lindre milde til moderate smerter. Til tross
for at varme er mye brukt i smertebehandling, er det ikke publisert
mange studier om temaet. Effekt av lokal varme på smerter i
forskjellig form er imidlertid beskrevet. For eksempel har man sett
at barn har nytte av varm og kald terapi, spesielt etter
laparoskopi, magesmerter, muskel- og nakkesmerter (7). Andre
studier viser at varme har effekt på ryggsmerter (8,9) og
menstruasjonssmerter (9,10). Vi har ikke funnet studier der man har
brukt lokal varmebehandling etter gynekologiske operasjoner.
Vår studie hadde som hypotese at varmepute etter gynekologiske
operasjoner har smertelindrende effekt uten bivirkninger. Etter
utvalgte gynekologiske operasjoner sammenliknet vi bruk av varme
puter på magen med ikke-oppvarmete puter. Hovedmålet var å se om
varmeputer har smertelindrende effekt. Det primære endepunkt var
kumulert bruk av fentanyl på postoperativ seksjon. Sekundære mål
var pasientens opplevelse av smerter i ro (numerisk rating scale,
NRS-smerte), pasientens tilfredshet med smertebehandlingen,
opplevelse av puten og bivirkninger.
Metode
Studiedesign
Dette er en prospektiv, randomisert og kontrollert studie (RCT).
Studien ble gjennomført med to studiegrupper, varmepute og
ikke-oppvarmet pute. Verken pasientene eller helsepersonell som var
involvert i registreringene ved postoperativ seksjon, visste
hvilken gruppe pasientene hørte til, det vil si en dobbel blind
studie.
Studieprotokollen ble sendt til REK Sør-Øst for vurdering.
Prosjektet ble ansett som kvalitetssikring av et etablert
behandlingstilbud og falt utenfor komiteens mandat. Prosjektet har
fulgt interne regler for håndtering av pasient- og
helseopplysninger. Alle pasientene har gitt informert samtykke.
Studien ble gjennomført i henhold til Helsinkideklarasjonen og
følger CONSORT-retningslinjene (Consolidated Standards of Reporting
Trials) (11).
Pasientpopulasjon
Pasienter som ble inkludert skulle gjennomgå elektive
gynekologiske operasjoner (laparoskopisk eller vaginal teknikk) ved
Bærum sykehus, Vestre Viken HF, i perioden september 2010 til
august 2011.
Pasientene ble rekruttert ved at Gynekologisk avdeling sendte
ut forespørsel om deltakelse sammen med innkalling til operasjon,
til alle pasienter i målgruppen. Pasientene ble informert om at vi
brukte forskjellige puter på magen etter operasjon, men de ble ikke
informert om at puten enten ville være oppvarmet eller ha
romtemperatur. Pasienten var dermed blindet for hvilken behandling
vedkommende fikk. Vi tilstrebet å ta kontakt med pasienten
operasjonsdagen for å oppklare eventuelle spørsmål.
Pasienten som ble inkludert i studien, måtte være 18 år
og ha lest og underskrevet pasientinformasjon og samtykke til
deltakelse. Bare pasienter som anga en numeric rating scale (NRS)
for smerter i ro 3 i løpet av de første 60 minutter på
postoperativ seksjon, ble inkludert i studien.
Numeric rating scale, NRS, er et validert
smertevurderingsverktøy. (12). Det er en skala fra 0 til 10 der 0
er ingen smerter og 10 er verst tenkelige smerter. Pasienten angir
sin smerteintensitet på denne skalaen.
Pasienter som fikk spinal eller epidural anestesi i forbindelse
med operasjonen, ble ikke inkludert i studien. Pasienter med
kommunikasjonsvansker, det vil si at de ikke forsto norsk språk
eller hadde nedsatt kognitiv funksjon, ble ikke inkludert i
studien. Pasienter med NRS- smerte i ro < 3 fikk standard
smertebehandling med opioider og/eller paracetamol.
Randomisering og blinding
Pasientene ble randomisert i to grupper der den ene gruppen fikk
varm pute; intervensjonsgruppen, og den andre gruppen fikk ikke
oppvarmet pute; kontrollgruppen. Randomiseringsplanen er hentet fra
www.randomization.com.
Når pasienten anga NRS 3 i løpet av de første 60
minuttene på postoperativ seksjon, åpnet pasientansvarlig
sykepleier en randomiseringskonvolutt med anvisning av hvilken type
pute pasienten skulle få og la riktig pute nederst på magen til
pasienten.
Samme sykepleier fulgte retningslinjene for varmepute med tanke
på smertebehandling og observasjoner. En annen sykepleier, som ikke
visste hvilken pute som var lagt på, registrerte NRS-smerte og
førte registreringsskjemaet. Denne sykepleieren var altså blindet
for hvilken behandling pasienten fikk.
Varmeputens egenskaper
Varmeputen ble utviklet ved postoperativ seksjon Bærum sykehus.
Det ble laget et eget prosjekt for å finne ut av hvordan de skulle
lages og varmes opp for å få optimal temperatur for smertelindring
uten å skade huden. For å finne ut hvordan putene skulle få ønsket
temperatur, testet vi oppvarming av putene.
Vi la fuktede frottéhåndklær i tette plastposer og varmet dem i
mikrobølgeovn. Deretter la vi denne posen i et putevar. Vi målte
overflatetemperaturen på putene hvert minutt i én time. Ut fra
disse funnene lagde vi en retningslinje for hvordan puten skal
lages, og hvor lenge den skal ligge i mikrobølgeovnen. Puten vi
utviklet har maksimumstemperatur i tre minutter på 50,6 °C (uten
putevar) (13). Puten holder over 45 °C i minst 30 minutter, og over
40 °C i minst én time.
Anestesimetode
Som standard premedikasjon fikk pasientene paracetamol per os omtrent én time før operasjonsstart (vekt < 60 kg: 1000 mg; 60–90 kg: 1500 mg; > 90 kg: 2000 mg). Pasientene ble operert i narkose (total intravenøs anestesi (TIVA) med propofol og remifentanil eller gassanestesi med desfluran). Under operasjonen fikk pasientene fentanyl 50–100 µg IV dexametason 8 mg IV og ketorolac 30 mg IV, om det ikke var kontraindikasjoner mot dexametason eller ketorolac.
Registrering av studiedata
Alt personell på postoperativ ble involvert i studien, og de ble
godt informert før studiestart. Sykepleierne har stått for
utførelse og registrering av data. For hver inkluderte pasient ble
det opprettet et registreringsskjema (case report form, CRF) for å
dokumentere alle målingene:
Samlet fentanylbruk ble registrert da pasienten ble utskrevet
fra postoperativ seksjon. I tillegg ble det registrert NRS for
smerte i ro før puten ble lagt på magen og deretter hvert 30
minutt. Pasientens tilfredshet med smertebehandlingen; 5-punkt
skala fra svært fornøyd til svært misfornøyd, opplevelse av puten
som behagelig eller ikke behagelig og kvalitativ begrunnelse;
smertelindrende, beroligende, avledende, pressende, tyngende ble
registrert på samme tidspunkt. Bivirkninger som postoperativ kvalme
og bivirkning av varmebehandling, som varmeskade på hud, ble
registrert ved utskrivelsen fra postoperativ seksjon.
Svaralternativene var kategoriske svar: ja eller nei.
Øvrige registreringer var type operasjon, alder, vekt,
premedikasjon, lokalanestesi i såret, og bruk av analgetika
intraoperativt; medikament og antall mg.
Statistiske forhold
I forkant av studien ble det gjort styrkeberegning på følgende
grunnlag. Det forutsettes et standardavvik på 50 prosent når det
gjelder smerteestimering. Dersom varm pute gir 20 prosent bedre
smertelindring enn ikke varm pute, ville det være klinisk
interessant.
Effekten av behandling med varm pute; primærendepunkt, ble målt
ved samlet fentanylbruk på postoperativ seksjon. Vi ventet at
pasienter med NRS smerte 3 i løpet av de første 60 minuttene
etter operasjonen, vil ha et behov for 150 mikrogram Fentanyl
intravenøst.
Med antatt standarddeviasjon på 50 prosent, og 25 prosent
forskjell mellom gruppene, trengte man 80 deltakere for å påvise
dette med 80 prosent sikkerhet på 5 prosent signifikansnivå (p
0,05).
For å ta høyde for manglende data og eksklusjoner etter
inklusjon, omfattet studien 100 pasienter, med 50 i hver gruppe.
Alle data ble kodet og lagt inn i Excel-regneark og bearbeidet i et
SPSS statistikkprogram. For å teste forskjell mellom gruppene ble
det benyttet student´s t-test for variablene alder, vekt, NRS,
fentanylbruk og tid på postoperativ seksjon. For kategoriske data;
kvalme, fornøydhet eller behagelighet, ble det benyttet
kji-kvadrattests.
Resultater
100 kvinner ble inkludert i studien. Seks pasienter ble ekskludert etter randomiseringen og putebehandlingen, fordi studieprotokoll, med tre i hver gruppe, ikke var fulgt. Ingen pasienter trakk sitt samtykke etter at de ble inkludert i studien. Pasientflyten er vist i figur 1.
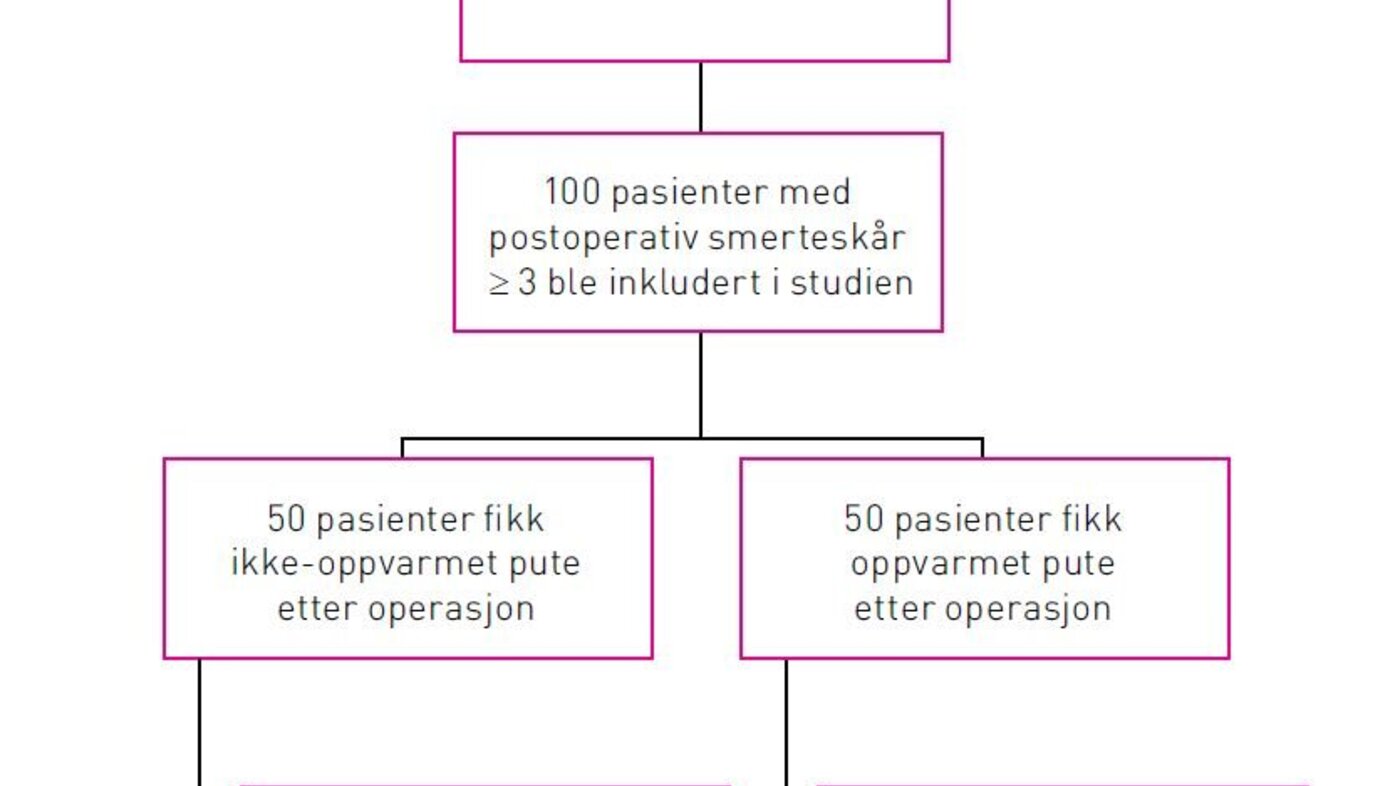
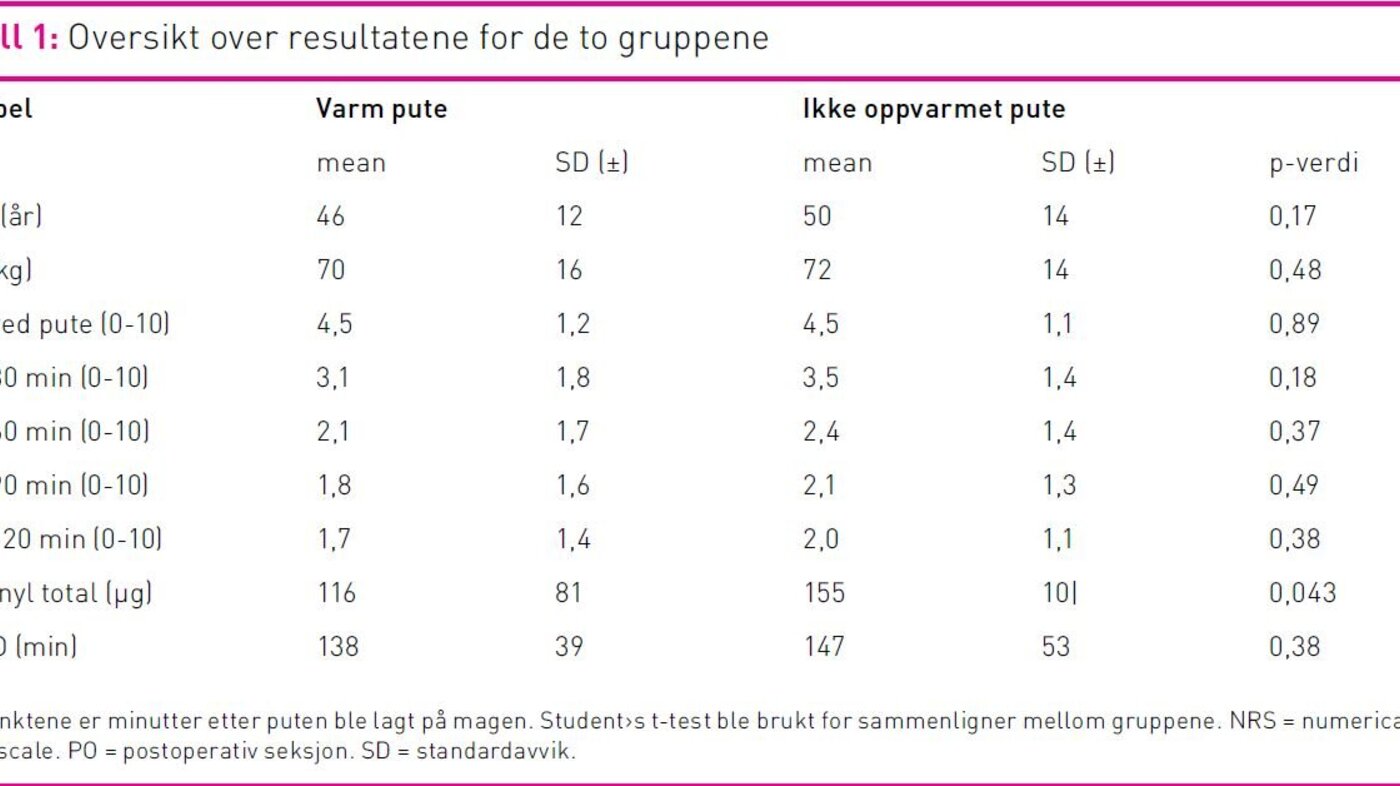
Demografiske data, kumulert forbruk av fentanyl og
smerteopplevelse (NRS) er vist i tabell 1. Det var ingen forskjell
i demografiske data. Kvinnene var fra 21 til 77 år og jevnt fordelt
på gruppene. Operasjonstyper, premedikasjon og bruk av analgetika
intraoperativt var ikke forskjellig i gruppene. Kumulert
fentanylforbruk var signifikant lavere i gruppen som fikk oppvarmet
pute, 116µg ± 81µg med varmepute versus 155µg ± 101µg med
ikke-varmepute (p 0,043).
Det var ingen signifikant forskjell på opplevd smerte mellom
gruppene etter operasjon; NRS smerte i ro 30, 60, 90 og 120
minutter etter puten ble lagt på magen (se tabell 1). Smertenivå
ved inklusjon var likt i begge gruppene.
Av 94 pasienter var 80 pasienter svært fornøyd med
smertebehandlingen; 43 fikk varmepute og 37 ikke varmepute. Det var
ingen signifikante forskjeller mellom gruppene. Alle de 47
pasientene som fikk varm pute, syntes den var behagelig, mens bare
25 av de 47 pasienten som fikk ikke oppvarmet pute, syntes at denne
var behagelig (p < 0,001, chi-square-test). Pasienter som ikke
fikk oppvarmet pute anga hyppigere at den var smertelindrende, mens
pasienter som fikk ikke-oppvarmet pute anga oftere at de følte
tyngde eller press av puten. Behandlingen med varm pute var ikke
forbundet med bivirkninger som kvalme. Ingen pasient som fikk
oppvarmet pute, fikk varmeskade på huden.
Diskusjon
Studien har vist at varmepute på magen reduserer postoperativ
fentanylbruk for moderate smerter etter gynekologiske operasjoner,
og at varmeputen oppleves som behagelig.
En teori om mekanismen ved påvirkning av sensoriske nervefibre,
er «portkontrollteorien». Overføring av nerveimpulser fra det
perifere nervesystem til det sentrale nervesystem foregår i det
dorsale horn i ryggmargen. Man kan se det som et komplisert
elektrisk nettverk, der det ved synapsene skjer en regulering av
hvilke nervefibre som blir overført til hjernen. I
portkontrollteorien ser man for seg en forenklet versjon av dette
elektriske nettverket. Sterke stimuli av lavterskelfibre, som for
eksempel ved varme eller berøring, fører til mindre overføring via
høyterskelfibre, som smertefibre. Slik hemmes smerteoverføringen
(14,15).
Varme fører til økt metabolisme. Blodgjennomstrømningen i vevet
økes, og det strømmer til flere «nyttige stoffer», som leukocytter
og makrofager. Skadelige metabolitter, som prostaglandin og
bradykinin, skylles ut fra vevet (5). Med varmeputen tror vi at vi
oppnår smertelindrende effekt i hovedsak via portkontrollteorien.
Men noe av effekten skyldes også økt metabolisme, som beskrevet
over. Varme kan også virke muskelavslappende. Dette kan være
forklaringen for at pasienter som fikk varm pute, opplevde puten
som behagelig. Pasienter som fikk ikke-oppvarmet pute, anga oftere
at de følte tyngde eller press av puten.
Ved høyere temperatur enn 45 °C vil mye av celleproteinene
skades slik at vevet skades. Eventuell skade på vev vil også ha
sammenheng med tiden huden blir utsatt for den aktuelle
temperaturen. (5). Vi fulgte vår retningslinje når vi lagde og
brukte varmeputene, og i vår studie fikk ingen pasienter
varmeskader på huden.
En styrke ved denne studien er at bare pasienter med
post-operativ NRS-smerte i ro 3 ble inkludert i studien.
Pasienter som har lite vondt, har ofte ikke behov for medikamentell
og ikke-medikamentell smertebehandling. Når bare pasienter med
moderate og sterke smerter blir inkludert i studier, kan det føre
til mindre spredning i studiepopulasjonen. Denne tilnærmingen ble
brukt i en studie om smertebehandling ved kneartroskopi (16). En
annen styrke er at behandlingsmetoden med en varmepute er enkel og
rimelig.
Reduksjon av opioidforbruket ved bruk av varmepute er
statistisk signifikant og også klinisk relevant. Multimodal
analgesi ved operasjoner reduserer bruk av opioider, noe som har
positive effekter for pasienten. Man unngår generelle bivirkninger
som trøtthet og påvirkning av respirasjonen (17,18). Eldre blir
lett forvirret ved moderate doser opiater (19). Opioider kan også
påvirke vannlatingen negativt (20).
Pasienter som fikk oppvarmet pute, hadde lavere absolutte
smerteverdier (NRS-smerte i ro) etter operasjonen sammenliknet med
ikke oppvarmet pute, dog var forskjellen i NRS-smerte i ro ikke
signifikant. Pasienter som fikk ikke-oppvarmet pute, trengte mer
fentanyl for å redusere smerten. Vi mener at dette er grunnen for
at smerteopplevelsen i begge grupper er lik.
Svakheter ved studien
Vi sikret blinding av studiepersonellet ved å skille sykepleiere
som la på puten på magen til pasientene, og sykepleiere som
registrerte studiedata postoperativt. Men det er vanskelig å få til
en komplett blinding av pasientene. Vi forklarte pasientene at det
ble brukt forskjellige puter i studien, uten å fortelle dem hva
forskjellene gikk ut på. Vi kan ikke utelukke at pasienten har fått
en mistanke om at varme puter kunne ha en positiv effekt.
Videre har vi inkludert pasienter som ble operert for
forskjellige tilstander. Noen typer operasjoner, som for eksempel
supravaginale uterusoperasjoner, er forbundet med sterkere
postoperative smerter enn andre typer operasjoner, som for eksempel
laparoskopier.
Studien har foregått i en avdeling med variert aktivitetsnivå.
Det er en viss risiko for at sykepleier på en travel dag for
eksempel ikke har vært der akkurat da pasienten passerer nivå tre i
NRS-smerte i ro.
Etiske problemstillinger
For å finne ut om varmeputer har en smertestillende effekt etter gynekologiske operasjoner måtte vi forandre våre etablerte behandlingsrutiner. Pasientene ble informert om at vi ville sammenlikne effekten av to forskjellige typer puter, som ble lagt på magen etter operasjonen, der vi trodde at den ene puten hadde mer smertelindrende effekt enn den andre. Videre ble pasientene informert om at de i tillegg ville få medikamentell smertebehandling, slik at alle pasienter skulle få adekvat smertelindring. For øvrig kan vi ikke se at det har vært noen etiske problemstillinger.
Konklusjon
Bruk av varmepute reduserte behovet for fentanyl etter gynekologiske operasjoner og opplevdes som behagelig. Behandlingen kan trygt anbefales etter gynekologiske operasjoner, og det er et godt verktøy for sykepleiere for å bedre pasientopplevelsen etter denne typen kirurgiske inngrep.
Takk til alle sykepleierne på postoperativ som har deltatt i studien, sykepleiere på gynekologisk avdeling for godt samarbeid, forskningssykepleier Elisabet Andersson for veiledning. Studien kunne gjennomføres takket være tilrettelegging og prioritering fra avdelingssykepleier Randi Fosse Torgersen.
Referanser
1. Fletcher D, Fermanian C, Mardaye A, Aegerter P. A
patient-based national survey on postoperative pain management in
France reveals significant achievements and persistent challenges.
Pain. 2008;137:441–51. PMID: 18417292.
2. Fredheim OM, Kvarstein G, Undall E, Stubhaug A, Rustøen T,
Borchgrevink PC. Postoperativ smerte hos pasienter innlagt i norske
sykehus. Tidsskr Nor Legeforen. 2011;131:1763-7. PMID: 21946593.
3. Kehlet H, Holte K. Effect of postoperative analgesia on
surgical outcome. Br J Anaesth. 2001;87:62–72. PMID: 11460814.
4. Sinatra RS. Acute pain management. Cambridge University
Press. 2009.
5. Low John, Reed Ann. Electrotherapy Explained. Edinburgh
Butterworth Heinemann, 2004. Kapittel 7, side 212–40.
6. McCaffery Margo, Beebe Alexandra. Smerter; lærebok for
helsepersonell. Ad Notam Gyldendal. 1998. Kapittel 5, side 134–160.
7. Lane E, Latham T. Managing pain using heat and cold therapy.
Paediatr Nurs. 2009;21:14–8. PMID: 19623797.
8. Nadler SF, Steiner DJ, Erasala GN, Hengehold DA, Abeln SB,
Weingand KW. Continuous low-level heatwrap therapy for treating
acute nonspecific low back pain. Arch Phys Med Rehabil.
2003;84:329–34. PMID: 12638099.
9. Chandler A, Preece J, Lister S. Using heat therapy for pain
management. Nurs Stand. 2002;17:40–2. PMID: 12478922.
10. Akin MD, Weingand KW, Hengehold DA, Goodale MB, Hinkle RT,
Smith RP. Continuous topical heat was as effective as ibuprofen for
dysmenorrhoea. Obstet Gynecol. 2001;97:343–9. PMID: 11239634.
11. Moher D, Schulz KF, Altman DG. The CONSORT statement:
revised recommendations for improving the quality of reports of
parallel-group randomized trials. Lancet. 2001;357:1191–4. PMID:
11574648.
12. Breivik EK, Bjørnsson GA, Skovlund E. A comparison of pain
rating scales by sampling from clinical trial data. Clin J Pain.
2000;16:22–8. PMID: 10741815.
13. Hood Thermo-Pad. Summerlend, BC Canada,
http://thermo-pad.com/study.htm, 2010.
14. Melzack Ronald, Wall Patrick. The Challenge of Pain
(Penguin Science). 1996. Kapitel 9, side 165–176
15. Rustøen Tone, Stubbhaug Audun. Sykepleieboken 2, kapittel
9: Smerter. Akribe 2006.
16. Rosseland LA, Stubhaug A, Sandberg L, Breivik H.
Intra-articular (IA) catheter administration of postoperative
analgesics. Pain. 2003;104: 25–34. PMID: 12855311.
17. Kehlet H og Dahl JB. The value of «multimodal» or «balanced
analgesia» in postoperative pain treatment. Anesth Analg.
1993;77:1048–56. PMID: 8105724.
18. Gartner R, Kroman N, Callesen T, Kehlet H. Multimodal
prevention of pain, nausea and vomiting after breast cancer
surgery. Minerva Anestesiol. 2010; 76:805–13. PMID: 20935616.
19. Ranhoff AH, Brørs O. Legemidler som kan gi delirium hos
eldre. Tidsskr Nor Legeforen. 2005;125:2366-7. PMID: 16151497.
20. Baldini G, Bagry H, Aprikian A, Carli F. Postoperative
urinary retention: anesthetic and perioperative considerations.
Anesthesiology.2009;110:1139-57. PMID: 19352147.
















0 Kommentarer