Med høreapparatet på stilk: døve personers opplevelser i møte med helsetjenesten
Sammendrag
Bakgrunn: Det er omtrent 5000 døve i Norge som kommuniserer via tegnspråk. Etter norsk lov har personer med sterkt redusert hørsel eller døvhet rett til tilpasset kommunikasjon i møte med helsetjenesten. Forskning viser imidlertid at helsetjenesten sjelden tilrettelegger kommunikasjonen med dem. Det fører til misforståelser rundt diagnose, behandling og medisinering og kan ha alvorlige konsekvenser for pasientene det gjelder. Mye av den internasjonale forskningen på området er vanskelig å overføre til norske forhold fordi den er gjennomført i ulike helsetjenestesystemer eller kun omhandler helsepersonells utfordringer. Det er derfor viktig å utforske døve personers erfaringer med helsetjenesten i Norge.
Hensikt: Å utforske hvordan personer med sterkt redusert hørsel eller døvhet opplever møtet med helsetjenesten i Norge.
Metode: Studien har et kvalitativt design. Vi gjennomførte individuelle, semistrukturerte intervjuer med ti personer som bruker tegnspråk i det daglige. Intervjuene ble gjennomført i perioden fra oktober 2018 til november 2021. Dataene er analysert ved hjelp av Braun og Clarkes tematiske analyse.
Resultat: Døves utfordringer i kontakt med helsetjenesten var hovedsakelig knyttet til kommunikasjon med helsepersonell. Deltakerne opplevde at de ikke fikk tilrettelagt kommunikasjon. Årsakene var blant annet mangel på kunnskap om hørselstap og kommunikasjon med døve blant helsepersonell, lite undervisning om temaet i utdanningen og samfunnet generelt samt helsepersonells varierende holdninger i møte med døve.
Konklusjon: Døve har rett til tilpasset kommunikasjon i møte med helsetjenesten. Funnene i studien tyder imidlertid på at helsepersonell har behov for økt kunnskap om kommunikasjon med døve. Dette bør settes på dagsordenen i helsetjenesten og utdanningsinstitusjoner for helsepersonell.
Referer til artikkelen
Mittet T, Debesay J. Med høreapparatet på stilk: døve personers opplevelser i møte med helsetjenesten. Sykepleien Forskning. 2022;17(89649):e-89649. DOI: 10.4220/Sykepleienf.2022.89649
Blant de 16 500 personene som kommuniserer via tegnspråk i Norge, betegnes 4–5000 av dem som døve (1). Selv om døve har rett til spesielt tilpasset informasjon i møte med helsetjenesten (2, 3), tyder forskning på at de ofte opplever hindringer (4–7). Norsk tegnspråk er et av de største minoritetsspråkene i landet (1).
Språkloven sikrer døve rett til tegnspråk og slår fast at tegnspråk er likeverdig med norsk talespråk (3). Hvorvidt en person har tegnspråk som primærspråk, er ikke alltid avhengig av graden av hørselstap, men også av hørselsfunksjonen og identiteten som døv (1).
Døves tilgang på og erfaring med helsetjenester varierer mye på tvers av ulike land (8, 9). Flere studier har vist at kommunikasjonsbarrierer ofte er et problem for døve i møte med helsetjenesten. Det fører blant annet til misforståelser mellom døve pasienter og helsepersonell om diagnose, behandling og medisiner (7, 10).
Grunnet tidligere negative opplevelser unngikk døve i flere tilfeller å benytte seg av helsetjenester før det var absolutt nødvendig (5, 11). Døve personer rapporterer også om vesentlig dårligere kommunikasjon og lavere tilfredshet med primærhelsetjenesten enn den generelle populasjonen (10). Kommunikasjonsvansker påvirker også døves helserettigheter, som retten til autonomi, personvern og kommunikasjon på eget språk (12).
Helsepersonell på sin side opplever at det er utfordrende å kommunisere med døve (13, 14). De uttrykker samtidig at helsetjenestene ikke er gode nok for døve pasienter, og at helsesystemet ikke er tilrettelagt for døve pasienter (15).
I tillegg viser en studie om legers holdninger at de har større kommunikasjonsutfordringer med døve enn den øvrige befolkningen og føler seg mindre komfortable i kontakten med døve pasienter (16).
Det er lite forskning som undersøker døves opplevelser i møte med helsetjenesten. Tidligere studier på dette området handler enten om helsepersonells utfordringer eller er gjennomført i ulike helsetjenestesystemer (17), noe som gjør det vanskelig å overføre resultatene til norske forhold. Det er derfor viktig å utforske døve personers erfaringer med helsetjenesten i Norge.
Hensikten med studien
Vi ønsket å utforske hvordan personer med sterkt redusert hørsel eller døvhet opplever møtet med helsetjenesten i Norge.
Metode
Studien er basert på et kvalitativt, utforskende design. Vi gjennomførte ti dybdeintervjuer med voksne personer med sterkt redusert hørsel eller døvhet for å få mer innsikt i opplevelsene deres i møte med helsetjenesten (18).
Rekruttering og utvalg
Vi forsøkte først å rekruttere deltakere gjennom foreninger og organisasjoner for døve og hørselshemmede, men ingen meldte seg. Deltakerne i studien ble derfor rekruttert gjennom førsteforfatterens (TM) nettverk i sosiale medier via snøballmetoden. TM er kvinne, har studert tegnspråk, jobber som sykepleier på en øre-nese-hals-avdeling på et sykehus og fikk tegnspråklige kontakter i løpet av studietiden.
Snøballmetoden er en fremgangsmåte for utvelging som går ut på at noen deltakere skaffer andre deltakere til studien gjennom å fortelle sitt nettverk om den (19). Siden personer som kommuniserer via tegnspråk er en minoritet som kan være vanskelig å nå via tradisjonelle rekrutteringsmetoder (20), anså vi det som hensiktsmessig å benytte TMs nettverk til å rekruttere med snøballmetoden.
Vi rekrutterte seks kvinner og fire menn i alderen 25–50 år til studien. Utvalget er heterogent med tanke på bosted i landet og hvilket nivå av helsetjenesten de har vært i kontakt med. Åtte av deltakerne var i jobb på intervjutidspunktet.
Deltakerne i studien har ulik grad av hørselstap, fra sterkt redusert hørsel til døvhet. De sa ikke eksplisitt hvorvidt de identifiserte seg som døve eller tunghørte, men hadde til felles at de var tegnspråkbrukere, og omtales derfor som døve i denne studien (21).
Intervjuer
Vi utarbeidet en semistrukturert intervjuguide med åpne spørsmål for å få tak i deltakernes opplevelser i kontakt med helsetjenesten samt deres positive og negative erfaringer. Vi ønsket også å finne ut hvordan de opplevde kommunikasjonen med helsepersonellet. Intervjuguiden ble utarbeidet på bakgrunn av førsteforfatterens erfaring med døve personer, vårt kjennskap til helsetjenester for minoritetsgrupper og tilgjengelig forskning på feltet (4–12).
Studien er basert på ti dybdeintervjuer, som varte fra 30–90 minutter. To av intervjuene varte i 30 minutter fordi deltakerne hadde få situasjoner å fortelle om. De andre intervjuene varte over en time, både på grunn av rike situasjonsbeskrivelser og/eller bruk av tegnspråktolk. Det første intervjuet ble gjennomført i 2018.
Studien ble forsinket på grunn av covid-19-pandemien, og vi gjennomførte derfor intervju nummer to høsten 2020 og de resterende åtte høsten 2021. Førsteforfatteren gjennomførte intervjuene ved fysisk oppmøte enten hjemme hos deltakerne eller på et annet avtalt sted. På forhånd avtalte vi med hver deltaker hvordan intervjuet skulle foregå, og om det var ønskelig med tegnspråktolk.
Mens seks av intervjuene ble gjennomført med tegnspråktolk, hadde fire av deltakerne ikke behov for tegnspråktolk. To av disse fire deltakerne brukte stemme i intervjuet. To av fire kommuniserte via tegnspråk, som førsteforfatteren mottok og tolket til skriftlig tekst.
I etterkant oversendte vi disse transkripsjonene til deltakerne for gjennomsyn og eventuell retting. TM kjente til en av deltakerne fra studietiden, men har ikke hatt kontakt med vedkommende i etterkant av studietiden. Deltakerne og TM kjente ellers ikke til hverandre.
Analyse
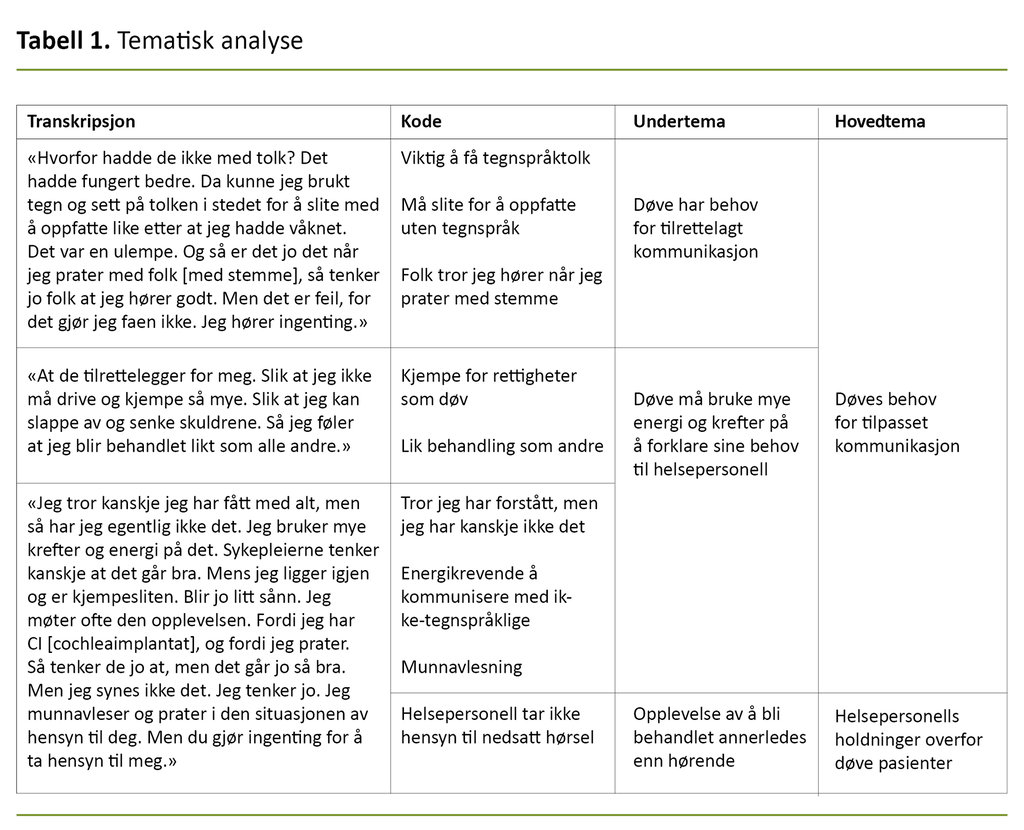
For å analysere deltakernes ytringer på tegnspråk ble intervjuene tatt opp på video og deretter transkribert av førsteforfatteren. Deretter analyserte vi dataene etter inspirasjon fra Braun og Clarkes (22) tematiske tekstanalyse i seks steg. Dataene ble kodet etter hvorvidt de sa noe som var interessant for problemstillingen og forskningsspørsmålet, såkalt «datadrevet koding» (tabell 1).
Begge forfatterne deltok i analysen av dataene. Ved uenighet diskuterte vi meningsbærende enheter og temaer til vi oppnådde konsensus. Tabell 2 viser eksempler på prosessen med å utvikle meningsbærende enheter til temaer.
Etiske overveielser
Studien er meldt til Norsk Senter for forskningsdata (NSD) (referansenummer 510500). Deltakerne fikk skriftlig informasjon om studien. De ble informert om at de hadde mulighet til å trekke seg fra studien uten å oppgi grunn, og at innsamlet datamateriale ville bli anonymisert. Alle deltakere ga skriftlig samtykke til å delta.
Resultater
Analysen av intervjuene viser at studiedeltakernes møter med helsetjenesten ble påvirket av hvorvidt de fikk dekket behovet for tilpasset kommunikasjon, hva slags holdning helsepersonellet hadde til døve pasienter, og hvorvidt helsepersonellet hadde kunnskap om kommunikasjon med døve.
Døves behov for tilpasset kommunikasjon
Flere av deltakerne i studien fortalte at det var viktig å få informasjon om sin egen helse på tegnspråk. De uttrykte at det beste er om helsepersonell kan tegnspråk selv, men i mange tilfeller var ikke det mulig. Deltakerne presiserte da hvor viktig det var for dem å få tegnspråktolk når de hadde behov for det. Likevel opplevde de at de ikke fikk tolk til tross for at de hadde sagt fra om behovet sitt:
«Jeg har flere ganger opplevd å bli sittende og bare ‘ja, når kommer legen?’. Jeg hører at han roper opp, men hvem roper han opp? Må bort og si fra til resepsjonen: ‘Hva skjer?’ ‘Ja, vi har ropt deg opp’, men, jeg har sagt at jeg hører dårlig! Så [det er] liksom bare en sånn typisk opplevelse. Og jeg tror jeg kan tale for flere, for å si det sånn. Så det blir jo da at man blir sittende med ørene på stilk, eller høreapparatet på stilk [oppgitt latter], og at jeg blir veldig sånn på, hele tiden. Det er slitsomt.»
Deltakerne etterlyste rutiner for kommunikasjon med døve pasienter, som for eksempel en egen perm hvor all informasjon er samlet, en brosjyre eller liknende, slik at helsepersonell har bedre kjennskap til behovet for hjelp og hvordan ulike situasjoner kan løses:
«Ja, da jeg lå klar på operasjonsbordet, hadde jo kirurgen munnbind. Og da så jeg at han begynte å prate, og så sa jeg ‘nei, jeg forstår ikke’. Da viste han to sprøyter også [holder opp begge hender som om han har en sprøyte i hver hånd, og viser at hodet faller til siden med lukkede øyne (sovner)]. Og så, ja, da skjønte jeg.»
Det å sjekke at informasjonen som er gitt, er forstått, ha ansiktet vendt mot pasienten og avtale og informere i forkant av undersøkelser er gode strategier, ifølge deltakerne.
Helsepersonells kunnskap om kommunikasjon med døve pasienter
Deltakerne opplevde at helsepersonell hadde for lite kunnskap om hørselstap og døvhet, kommunikasjon med døve, bruk og bestilling av tolk og hva de skulle gjøre når det kom en døv pasient:
«‘Kan hun lese?’ og mamma bare ‘eh, ja. Hun kan alt utenom å høre. Altså, det er bare hørselen’. ‘Men si til henne at det er veldig viktig at hun gir medisinen, altså ikke gjør noe galt for barnet sitt’. Altså, det blir jo sånn at jeg blir undervurdert som menneske. Ja, så mamma sa at ‘det er ikke noe feil med hjernen hennes, det er bare hørselen!’ Mulig at legevakta sa fra, kanskje de hadde forklart litt på forhånd. Jeg vet jo ikke, men den legevakta har jo kunnskap selv. Altså, det er noe sånn legens venn er døv eller et eller annet. Det var noe greier der. Men, igjen da, så er det kunnskap.»
Deltakerne fortalte at det utgjorde en stor forskjell for dem å bli møtt av helsepersonell som kunne tegnspråk, og at de kunne ønske at flere kunne det. Kommunikasjon på tegnspråk, enten fra helsepersonell som kan tegn, eller via tegnspråktolk, fikk dem til å føle seg trygge i kontakten med helsetjenesten. De etterlyste mer opplæring og undervisning om hørselstap og kommunikasjon med døve, og at temaet burde bli en del av utdanningen til helsepersonell.
Helsepersonells holdninger overfor døve pasienter
Mange av deltakerne sa at de ofte hadde gode opplevelser med helsetjenesten når de møtte helsepersonell som var løsningsorienterte og gjorde så godt de kunne for å få kommunikasjonen til å fungere. Samtidig fortalte de også om situasjoner hvor de opplevde at deres behov ikke ble ivaretatt.
En av dem beskrev en situasjon under koronapandemien der det ble en forhandling mellom det å ha tolk eller pårørende til stede på sykehuset. Pårørende fikk være sammen med deltakeren på rommet, men fikk ikke lov til å være med utenfor rommet selv om dette var noe deltakeren hadde behov for, fordi hensynet til andre pasienter veide tyngre:
«Det var buffé, men det var en person som la opp på tallerkenene dine. Jeg trengte jo egentlig tolk der, for å snakke med den personen. Jeg var jo utslitt, hadde ikke sovet på tre døgn. Å stå der og munnavlese og alt sånn. Men nei, min pårørende fikk ikke lov til å gå ut av rommet fordi vi måtte tenke på følelsene til de andre pasientene [ler tørr latter]. Og det er sånn. Jeg tenkte ikke så mye over det der og da fordi jeg bare var glad for at min pårørende fikk lov til å bli. Men i ettertid har jeg kjent mer og mer på den der at, ok, så hensynet til følelsene til disse funksjonsfriske pasientene var viktigere enn mitt behov for tilrettelegging, da.»
Denne deltakeren kjente til at det samme skjedde med en annen døv pasient som ikke hadde eget toalett inne på rommet. Vedkommendes pårørende måtte late vannet i vasken inne på rommet fordi det ikke skulle være synlig for andre pasienter at pårørende fikk lov til å bli hos pasienten.
Diskusjon
Hensikten med studien var å utforske hvordan personer med sterkt redusert hørsel eller døvhet opplever møter med helsetjenesten. Et av hovedfunnene i vår studie er at døve hadde behov for tilpasset kommunikasjon i kontakt med helsetjenesten. Dette funnet samsvarer også med andre studier om døves kontakt med helsetjenesten (6, 7, 11, 12).
Døve pasienter opplevde for eksempel ubehagelige situasjoner som gjorde dem forlegne eller skamfulle når de ikke fikk tilpasset kommunikasjon. Dermed lot mange være å bruke helsetjenesten (23). Store misforståelser i kommunikasjonen med helsepersonell medførte også at døve unngikk primærhelsetjenesten og utelukkende kontaktet akuttmottaket eller legevakta (5).
Døve opplevde også å ha vesentlig dårligere kommunikasjon med fastlegen sin sammenliknet med den generelle populasjonen (10). Disse funnene skiller seg fra studien vår, der deltakerne fortalte at de hadde et greit eller godt forhold til sine fastleger, og at det ofte var en fordel å bli kjent med helsepersonellet, slik at de kunne forklare behovene sine til en som gjenkjente dem til neste møte.
Døve ønsker å velge hvilken måte de vil kommunisere på
Våre funn viser at det var viktig for deltakerne å kommunisere på den måten som passet dem best, enten via tegnspråktolk, skriftlig eller ved munnavlesning. Imidlertid ble dette ikke alltid etterlevd. Det samme er avdekket i flere andre studier (6, 7, 10–12).
I en britisk studie opplevde for eksempel døve pasienter ofte situasjoner med dårlig kommunikasjon, der de ikke fikk uttrykt seg på sin foretrukne måte (10). Tegnspråktolk er for mange døve et viktig verktøy for god kommunikasjon med ikke-tegnspråklige. Noen opplevde at de stort sett fikk tolk når de hadde behov for det. Flere hadde opplevd at de ikke fikk dekket behovet sitt for tolk, selv om helsetjenesten er forpliktet til å sørge for tilpasset kommunikasjon mellom helsepersonell og pasienter (2, 3, 24).
Flere internasjonale studier viser også at det var fravær av tolk i møter mellom helsetjenesten og døve pasienter (7, 12). Noen av deltakerne følte seg svært utrygge og usikre uten tolk, noe også Løkken (4) fant i sin studie. Deltakerne selv pekte på mulige grunner til hvorfor de ikke fikk tolk, blant annet fordi helsepersonellet ikke visste hvordan de bestilte tolk, de manglet rutiner, sykehuset betaler for tolk ved innleggelse, mens folketrygden dekker tolk i de fleste andre sammenhenger.
Andre årsaker kunne være at helsepersonell ikke visste nok om døve til å forstå hvorfor det var viktig å ha tolk mer enn til legevisitten, og at det kunne være vanskelig å få tak i tolk på kveldstid.
Helsepersonell rapporterer at de hovedsakelig bruker miming og skriftlig kommunikasjon i kontakten med døve pasienter (25). Noen av deltakerne i studien vår foretrakk skriftlig kommunikasjon med helsepersonell. Det var også noen som var avhengig av å ha informasjon på tegnspråk for å forstå, og skriftlig kommunikasjon var ikke tilstrekkelig for alle med nedsatt hørsel.
Liknende funn trekkes frem i en annen studie (11), der døve pasienter ble intervjuet om sine erfaringer med å kommunisere med helsepersonell på akuttmottak eller legevakt. Skriftlig og muntlig informasjon ble ofte brukt og ga ikke tilstrekkelig informasjon til døve pasienter i studien (11).
Selv om deltakerne i studien vår tydeliggjorde behovene sine overfor helsepersonellet, ble de i flere tilfeller ikke innfridd. Denne erfaringen er kjent fra andre studier også. Døve trakk for eksempel frem at det å be om tilpasset kommunikasjon kunne være stressende, frustrerende og tidkrevende (11).
Helsepersonell mangler kunnskap om døve og bestilling og bruk av tolk
Et annet hovedfunn i vår studie var at deltakerne koplet opplevelsene av ikke å få dekket sine behov i møte med helsetjenesten til det at helsepersonell ikke hadde nok kunnskap om døve, kommunikasjon med døve og bestilling og bruk av tolk. Det samsvarer med funn fra andre studier, hvor deltakerne ytret ønske om at helsepersonell burde tilegne seg mer utdanning og opplæring (6, 11).
Forskning viser også at sykepleiere som fikk tilbud om relevant utdanning, hadde mer kunnskap om døve og deres situasjon sammenliknet med de som ikke fikk slik utdanning (14). For å øke kunnskapen om døve blant helsepersonell kan et nyttig tiltak være å tilføre ansatte økt kompetanse i å kommunisere med døve.
Videre opplevde deltakerne i studien vår at de ble møtt av løsningsorientert helsepersonell, men også helsepersonell som virket nervøse, unnvikende, stresset eller som ignorerte dem. Liknende holdninger er også avdekket i andre studier. Døve opplevde for eksempel at helsepersonell ble redde, løp vekk, ikke visste hva de skulle gjøre, og hadde fordommer mot dem (23).
Døve eldre opplevde at de ble behandlet annerledes, og som om de var mindre verdt enn hørende pasienter (26). På tegnspråk er ansiktsuttrykk og kroppsspråk en viktig del av språket. Personer som kommuniserer via tegnspråk, er vant til å avlese nonverbal kommunikasjon.
Slik som Vonen (27) beskriver det, kjennetegnes tegnspråk ved at man lager synlige bevegelser med hender, armer og ansikt, som alle er med i det totale kommunikative uttrykket. I all kommunikasjon er kroppsspråk og nonverbal kommunikasjon en viktig del av hvordan vi møter andre mennesker (28). I møte med personer som kommuniserer via tegnspråk, er det ekstra viktig.
Studiens styrker og svakheter
Funnene fra denne studien kan overføres til andre situasjoner der personer med sterkt redusert hørsel eller døvhet møter helsepersonell. Samtidig begrenses overføringsverdien til land med godt utviklede helsetjenester og rettigheter for døve.
Døve er også en gruppe det kan være vanskelig å rekruttere til forskning. En snøballrekruttering gjennom nettverket til førsteforfatteren kan ha medført at deltakergruppen var mer homogen i alder, livssituasjon og arbeid enn den ville vært med annen type rekruttering.
Selv om vi stilte åpne spørsmål for å få tak i deltakernes positive og negative erfaringer i kontakt med helsetjenesten, er det ikke usannsynlig at deltakerne har meddelt mer skjellsettende episoder og tilsvarende underkommunisert positive opplevelser (29). Samtidig er det en styrke ved studien at informasjonen de har delt med oss, vanskelig kunne ha blitt avdekket uten førsteforfatterens nærhet til feltet (18, 30).
Det er også en risiko for at vi kan ha forstått noe kommunikasjon fra intervjuene på en annen måte enn den var ment fra avsenderen, både ved at vi brukte tolk som tredjepart, og ved at førsteforfatteren oversatte intervjuer fra norsk tegnspråk til norsk skriftspråk.
Mulige misforståelser ble forsøkt motvirket ved at vi stilte oppsummerende og bekreftende spørsmål underveis i intervjuene, og ved at de to oversettelsene ble gjennomgått og rettet av de respektive deltakerne. Alle tolkede intervjuer ble tolket av en offentlig godkjent tolk med bachelor i tegnspråktolkning.
Konklusjon
Funnene i studien tyder på at helsepersonell har behov for mer utdanning og opplæring om døve og kommunikasjon med døve samt bedre rutiner for hvordan disse pasientene bør følges opp. Disse faktorene kan kanskje bidra til at døves behov blir dekket på en tilfredsstillende måte.
Økt kunnskap blant helsepersonell kan være med på å sikre døve pasienter trygge og likeverdige helsetjenester samt rettssikkerhet. Gode rutiner og prosedyrer kan være med på å gjøre kunnskapen lettere tilgjengelig.
I videre studier bør det undersøkes mer om hvordan yngre og eldre døve opplever å bli møtt av helsetjenesten, samt døves opplevelser i spesifikke deler av helsetjenesten. Det bør også undersøkes hvordan helsepersonell i Norge opplever å møte døve pasienter.
Forfatterne oppgir ingen interessekonflikter.
Referanser
1. Norges Døveforbund. Tegnspråk. Tilgjengelig fra: https://www.doveforbundet.no/tegnsprak/hva (nedlastet 07.02.2022).
2. Lov 2. juli 1999 nr. 63 om pasient- og brukerrettigheter (pasient- og brukerrettighetsloven). Tilgjengelig fra: https://lovdata.no/dokument/NL/lov/1999-07-02-63 (nedlastet 17.02.2022).
3. Lov 21. mai 2021 nr. 42 om språk (språklova). Tilgjengelig fra: https://lovdata.no/dokument/NL/lov/2021-05-21-42 (nedlastet 17.02.2022).
4. Løkken M. Døve og sterkt tunghørte pasienter i somatiske sykehus: likeverdige offentlige helsetjenester? [masteroppgave]. Trondheim: Norges teknisk-naturvitenskapelige universitet, Institutt for sosialt arbeid; 2014.
5. Sheppard K. Deaf adults and health care: giving voice to their stories. J Am Assoc Nurse Pract. 2014;26(9):504–10. DOI: 10.1002/2327-6924.12087
6. Sirch L, Salvador L, Palese A. Communication difficulties experienced by deaf male patients during their in-hospital stay: findings from a qualitative descriptive study. Scandinavian Journal of Caring Sciences. 2017;31(2):368–77. DOI: 10.1111/scs.12356
7. Rezende RF, Guerra LB, Carvalho SADS. Satisfaction of deaf patients with the health care. Speech, language, hearing sciences and education journals. 2020;22(5):1–17. DOI: 10.1590/1982-0216/20202258119
8. Kuenburg A, Fellinger P, Fellinger J. Health access among deaf people. Journal of Deaf Studies and Deaf Education. 2016;1(10):1–10. DOI: 10.1093/deafed/env042
9. Nilsson A-L, Turner GH, Sheikh H, Dean RK. A prescription for change: report on EU healthcare provision for deaf sign language users. Dublin: Interesource Group (Ireland); 2013. Tilgjengelig fra: https://www.researchgate.net/publication/260119583_Medisigns_A_prescription_for_change_-_An_overview_of_European_healthcare_provision_for_Deaf_sign_language_users (nedlastet 17.02.2022).
10. Reeves DM, Kokoruwe B. Communication and communication support in primary care: a survey of deaf patients. Audiological Medicine. 2005;3(2):95–107. DOI: 10.1080/16513860510033747
11. James TG, Coady KA, Stacciarini JR, McKee MM, Phillips DG, Maruca D, et al. «They're not willing to accommodate deaf patients»: communication experiences of deaf American sign language users in the emergency department. Qual Health Res. 2022;32(1):48–63. DOI: 10.1177/10497323211046238
12. Rodriguez-Martin D, Rodriguez-Garcia C, Falco-Pegueroles A. Ethnographic analysis of communication and the deaf community's rights in the clinical context. Contemp Nurse. 2018;54(2):126–38. DOI: 10.1080/10376178.2018.1441731
13. Orrie S, Motsohi T. Challenges experienced by healthcare workers in managing patients with hearing impairment at a primary health care setting: a descriptive case study. South African Family Practice. 2018;60(6):1–5. DOI: 10.1080/20786190.2018.1507566
14. Velonaki VS, Kampouroglou G, Velonaki M, Dimakopoulou K, Sourtzi P, Kalokerinou A. Nurses' knowledge, attitudes and behavior toward deaf patients. Disabil Health J. 2015;8(1):109–17. DOI: 10.1016/j.dhjo.2014.08.005
15. Ferndale D, Munro L, Watson B. A discourse of «abnormality»: exploring discussions of people living in Australia with deafness or hearing loss. Am Ann Deaf. 2016;160(5):483–95. DOI: 10.1353/aad.2016.0001
16. Ralston E, Zazove P, Gorenflo DW. Physicians' attitudes and beliefs about deaf patients. J Am Board Fam Pract. 1996;9(3):167–73.
17. Reibling N, Ariaans M, Wendt C. Worlds of healthcare: a healthcare system typology of OECD countries. Health Policy. 2019;123(7):611–20. DOI: 10.1016/j.healthpol.2019.05.001
18. Kvale S, Brinkmann S. Det kvalitative forskningsintervju. 3. utg. Oslo: Gyldendal Akademisk; 2015.
19. Malterud K. Kvalitative forskningsmetoder for medisin og helsefag. 4. utg. Oslo: Universitetsforlaget; 2017.
20. Sadler G, Lee HC, Lim RS, Fullerton J. Recruitment of hard-to-reach population subgroups via adaptations of the snowball sampling strategy. Nurs Health Sci. 2010;12(3):369–74. DOI: 10.1111/j.1442-2018.2010.00541.x
21. Werngren-Elgström M, Dehlin O, Iwarsson S. A Swedish prevalence study of deaf people using sign language: a prerequisite for deaf studies. Disability & Society. 2003;18(3):311–23. DOI: 10.1080/0968759032000052888
22. Braun V, Clarke V. Using thematic analysis in psychology. Qualitative Research in Psychology 2006;3(27):77–101. DOI: 10.1191/1478088706qp063oa
23. Pereira PC, Fortes PA. Communication and information barriers to health assistance for deaf patients. Am Ann Deaf. 2010;155(1):31–7. DOI: 10.1353/aad.0.0128
24. Lov 2. juli 1999 nr. 64 om helsepersonell (helsepersonelloven). Tilgjengelig fra: https://lovdata.no/dokument/NL/lov/1999-07-02-64 (nedlastet 17.02.2022).
25. Machado WCA, Machado DA, Nébia M, Tonini T, De Miranda RS, de Oliveira GMB. Sign language: how the nursing staff interacts to take care of deaf patients? Revista de Pesquisa: Cuidado é Fundamental Online. 2013;5(3):283–92. DOI: 10.9789/2175-5361.2013v5n3p283
26. Witte TN, Kuzel AJ. Elderly deaf patients' health care experiences. J Am Board Fam Pract. 2000;13(1):17–22. DOI: 10.3122/jabfm.13.1.17
27. Vonen AM. Tegnspråk i et lingvistisk perspektiv. I: Jørgensen SR, Anjum RL, red. Tegn som språk. Oslo: Gyldendal Norsk Forlag; 2006. s. 125–50.
28. Eide T, Eide H. Kommunikasjon i praksis. Oslo: Gyldendal Akademisk; 2008.
29. Maynard-Moody SW, Musheno MC. Cops, teachers, counselors: stories from the front lines of public service. Ann Arbor, Michigan: University of Michigan Press; 2003.
30. Tjora AH. Kvalitative forskningsmetoder i praksis. Oslo: Gyldendal Akademisk; 2010.
Les også Farlig mangel på kunnskap om døve
Hovedtemaene i figur 1 er endret fra «Døve har behov for tilpasset kommunikasjon i møte med helsetjenesten» og «Helsepersonells holdninger til døve pasienter» til å være likelydende med overskriftene i resultatkapitlet.


















0 Kommentarer