Helsepersonell må tørre å snakke med brystkreftpasienter om seksuell helse

Brystkreft påvirker seksuallivet på mange måter. Ulike barrierer hindrer helsepersonell i å ta opp seksuell helse med pasientene.
Seksuell helse får ikke nok oppmerksomhet i helsevesenet. Det ønsker vi å gjøre noe med. I denne fagartikkelen setter vi søkelys på seksuell helse som en ressurs. Vi bruker brystkreft som et eksempel, da sykdommen rammer og angår mange. Vi håper at artikkelen kan inspirere sykepleiere og annet helsepersonell til å ta opp temaet seksuell helse med sine pasienter.
Seksuelle dysfunksjoner er blant de mest plagsomme og langvarige utfordringene hos kreftoverlevere (1). Det ligger mye livskvalitet og helse i økt kompetanse hos helsepersonell når det gjelder seksualitet og kommunikasjon. Pasientene forventer å få nødvendig informasjon om hvordan deres sykdom og behandling påvirker den seksuelle helsen.
«Det er vinterferie, mandag 22. februar 2016. Jeg har fri fra jobb for å gå på oppdagelsesferd i byen sammen med min yngste datter. Vi står på Grønlands Torg da telefonen ringer. Idet jeg svarer, vet jeg at det er dårlige nyheter. Hvorfor skulle han ellers ringe?»
Over halvparten av brystkreftoverlevere er seksuelt inaktive.
Brystkreft er den vanligste kreftformen hos kvinner, og det er en kreftform som har økt betydelig de siste tiårene. Brystkreft påvirker den seksuelle helsen direkte med fysiske endringer og smerter som kan vare i årevis etter behandling (2). Indirekte påvirker sykdommen gjennom endret kroppsbilde.
Over halvparten av brystkreftoverlevere er seksuelt inaktive, ifølge Brystkreftforeningen (3). De fleste brystkreftpasienter rapporterer at seksuallivet blir utfordrende etter diagnose og behandling. Flere studier viser at nesten tre av fire har en seksuell dysfunksjon (4).
«Det var et sjokk å få den beskjeden, og det var mange valg å ta da livet sto på hodet. Brystbevarende, mastektomi, brystrekonstruksjon er ord jeg ikke engang visste hva betydde. Mye kompetanse og mye god hjelp å få, men ikke et ord om den seksuelle helsen.»
Helsekompetanse handler om mye
Seksuell helse er en del av triumviratet fysisk helse, psykisk helse og seksuell helse. Helsekompetanse har i løpet av det siste tiåret fått økt oppmerksomhet internasjonalt. Målet er å fremme helse, velvære og bærekraftig utvikling (5).
Helsekompetanse beskriver et menneskes evne til å innhente, forstå, vurdere og anvende helseinformasjon. Helsekompetanse er nødvendig for å ta gode helserelaterte beslutninger i hverdagen. Helsekompetanse handler om alt fra å forebygge sykdom til hvilke helsefremmende tiltak som opprettholder eller forbedrer livskvaliteten gjennom livsløpet (6).
Når det gjelder helsekompetanse om seksualitet, handler det om alt fra kunnskap om reproduksjon og seksuelt overførbare sykdommer, til kunnskap om hva seksuell nytelse innebærer og hvordan det påvirker den generelle helsen.
I strategiplanen «Strategi for å øke helsekompetansen i befolkningen 2019–2023» (7) peker Helse- og omsorgsdepartementet på at tilstrekkelig helsekompetanse er en forutsetning for at pasientene skal få fullt utbytte av helsetjenesten.
Det betyr at pasienten eller brukerne av helsetjenestene må ha nok kunnskaper og ferdigheter til å ta valg og aktivt delta i beslutninger om egen helse (8). Helsekompetanse er med andre ord en forutsetning for samvalg og brukermedvirkning i helsetjenesten.
Barrierer hindrer helsepersonell i å ta opp seksuell helse
Seksuell helsekompetanse innebærer at personen har innsikt og kunnskap som gjør vedkommende i stand til å ta informerte valg om egen kropp og helse. Seksualitet er et vidt begrep som innbefatter blant annet kroppslige, relasjonelle, kulturelle og følelsesmessige aspekter.
Seksualitet er mangfoldig og må forstås med utgangspunkt i det enkelte menneskes behov, evner og ressurser. Alle har en seksualitet, og denne kan være en ressurs gjennom hele livsløpet.
Seksuell helse er en menneskerettighet (9), men likevel er seksualitet ofte et ikke-tema både i og utenfor helsevesenet og institusjoner (10). Barrierene som hindrer helsepersonell i å ta opp temaet seksuell helse, er mange (11). For eksempel sykdomsfokus, eget ubehag, at temaet er tabu, og at helsepersonell har lite eller ingen kunnskap om temaet. Siden seksuell helse har innvirkning på livskvaliteten, er det viktig å overkomme disse barrierene (12).
Både pasient og helsepersonell kvier seg.
Helsepersonell tar sjelden opp temaet, og dersom pasienten selv tar initiativ, kan det få blandet mottakelse av helsepersonell med liten eller ingen utdanning i seksuell helse (13). Zimmaro undersøker i sin amerikanske studie (14) hvilke barrierer hos pasienten som hindrer tematisering av seksuell helse.
Hovedfunnene var manglende evner til å diskutere seksuell helse hos pasientene og frykt for negative reaksjoner hos helsepersonell. Studien viser at det er behov for å heve både befolkningens og helsepersonells ferdigheter når det gjelder kommunikasjon om seksuell helse.
Konklusjonen er at både helsepersonell og pasienter opplever at det er vanskelig å ta initiativ til samtaler om seksualitet. Vi snakker gjerne om et dobbelt tabu knyttet til kommunikasjonen mellom pasient og helsepersonell. Resultatet er at både pasient og helsepersonell kvier seg for å ta opp seksualitet. Temaet unngås dermed helt i en konsultasjon.
Helsepersonell skal ta initiativ til samtalen
I studien til Masjoudi (15) fremkom det at 90 prosent av brystkreftpasientene ikke hadde fått informasjon fra helsepersonell om mulige konsekvenser for seksuallivet. I tillegg konkluderer forfatterne med at det er helsepersonell som burde ta initiativ til samtaler om seksuell helse.
En nederlandsk studie (16) fant at under halvparten av kvinnene med en brystkreftdiagnose opplevde at informasjonen tilfredsstilte deres behov. Artikkelforfatterne mener det er helsepersonell som skal ta initiativ til samtalen, og at temaet må tas opp jevnlig.
God seksuell helse krever en positiv og respektfull tilnærming til seksualitet og seksuelle forhold (17). En slik tilnærming er avgjørende for hvordan helsepersonell kommuniserer med pasienter og pårørende om seksuell helse og seksualitet. Det har også betydning for hvilken hjelp som tilbys.
Ord og språk påvirker kommunikasjonen.
Canzona og medarbeidere (18) identifiserer tre hovedproblemer med kommunikasjonsatferden til helsepersonell. For det første må helsepersonell forstå at temaet er vanskelig for pasienten å snakke om. Mange pasienter kan oppleve det som pinlig og ubehagelig å snakke om seksuell helse. Bare at helsepersonell anerkjenner disse følelsene, er et steg i riktig retning.
For det andre viser studien at det er helsepersonell som må ta initiativ til samtaler om seksuell helse. Hvordan brystkreft kan påvirke den seksuelle helsen, er ukjent og oppleves ofte som utrygt for pasienten. At pasienten selv skal ta opp temaet, er derfor lite sannsynlig. Studien viser også at pasientene på et tidlig stadium ønsker å få kunnskap om effekten av behandling på den seksuelle helsen.
For det tredje viser studien at valg av ord og språket som brukes, påvirker kommunikasjonen. Uttrykk som the new normal, den nye normalen på norsk, oppleves av helsepersonell som en støtte, men pasientene opplever ordvalget som veldig negativt. Det blir sett på som en avledningsmanøver og forsøk på å endre samtaletema.
Seksuell helsekompetanse er en forutsetning for å ivareta hele mennesket.
Mange får brystkreftdiagnosen tidlig i livet, og stadig flere overlever på grunn av fremskritt i forskning og behandling.
«Å få en kreftdiagnose er tøft, og det første en tenker, er overlevelse og behandling. En skal være glad for at en har overlevd […] Det gjør det ekstra vanskelig å ta opp temaet seksualitet.»
Ved utgangen av 2020 hadde 52 750 kvinner diagnosen brystkreft i Norge (19). Det betyr at flere skal leve lenge med et endret kroppsbilde og ettervirkninger av behandlingen. For å redusere skadevirkningene er det derfor viktig å inkludere den seksuelle helsen i møte med brystkreftpasienter. Seksuell helsekompetanse er en forutsetning for å ivareta hele mennesket i behandlingsøyemed.
Rådgivningsmodeller kan hjelpe helsepersonell
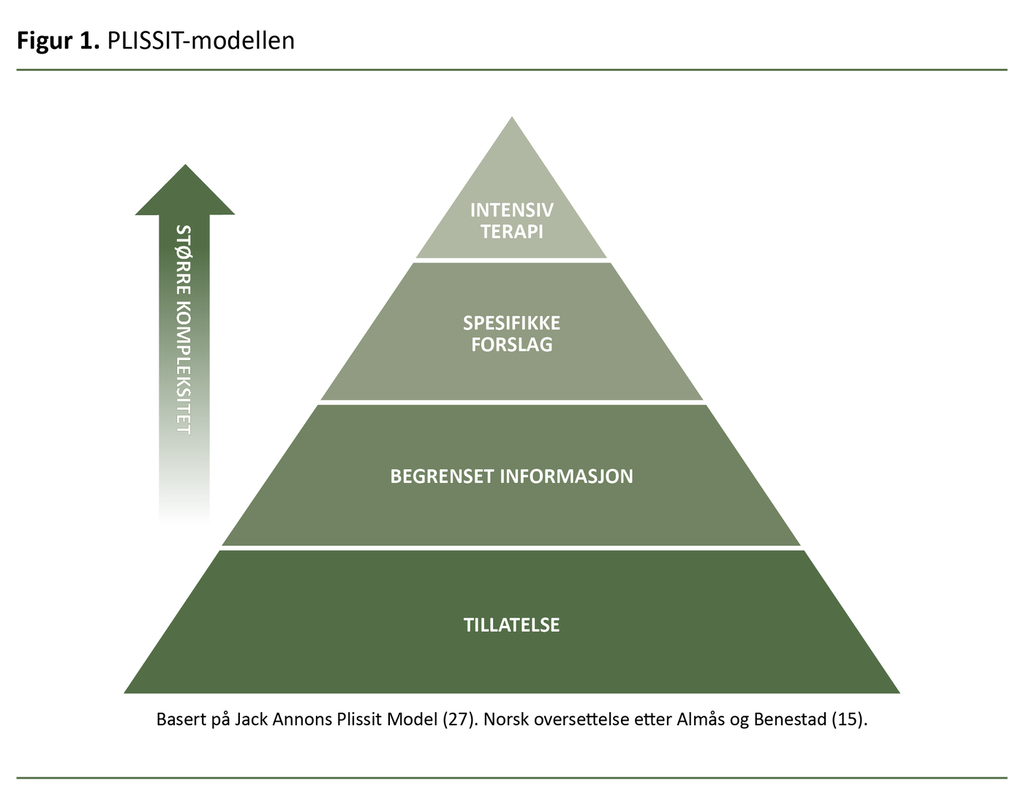
Det finnes mange kommunikasjonsmodeller, for eksempel BETTER, den biopsykososiale modellen, Calgary-Cambridge, PLISSIT, Ex-PLISSIT og PLEASURE, som kan bidra og legge til rette for at ulike fagprofesjoner skal kunne samtale, vurdere og veilede om seksuell helse.
En av de kanskje mest kjente sexologiske rådgivningsmodellene er PLISSIT (figur 1). Den er benyttet i flere studier og har vist god effekt når det gjelder brystkreft og seksuell helse (20).
I de fleste grunnutdanninger innen helse i dag er det dessverre lite søkelys på seksuell helse som en ressurs gjennom livsløpet. Derfor er det opp til den enkelte å oppdage og sette seg inn i hvordan de kan bidra til å styrke pasientens seksuelle helsekompetanse.
Enkle råd og informasjon om hvilke plager som kan oppstå, normalisering og trygging på at andre har liknende plager, og bekreftelse på at seksualitet er en viktig del av livskvaliteten, er i de fleste tilfeller nok til å gjøre en stor forskjell i pasientenes liv.
Tematisering av seksuell helse er noe en må øve på. Vi oppfordrer alle til å sette seg inn i et eller flere av verktøyene over og begynne å øve allerede i dag.
Forfatterne oppgir ingen interessekonflikter.
Referanser
1. Walker LM, Wiebe E, Turner J, Driga A, Andrews-Lepine E, Ayume A, et al. The oncology and sexuality, intimacy, and survivorship program model: An integrated, multi-disciplinary model of sexual health care within oncology. J Cancer Educ. 2021;36(2):377–85. DOI: 10.1007/s13187-019-01641-z
2. Bredal IS. Smerter etter brystkreftbehandling kan vare i årevis. Sykepleien. 2018;106(72737):3-72737. DOI: 10.4220/Sykepleiens.2018.72737
3. Weltzien SB. Over halvparten av brystkreftoverlevere er seksuelt inaktive. Oslo: Brystkreftforeningen; 22. mars 2022. Tilgjengelig fra: https://www.brystkreftforeningen.no/nyhetsarkiv/over-halvparten-av-brystkreftoverlevere-er-seksuelt-inaktive-article1365-28.html (nedlastet 19.10.2022).
4. Smedsland SK, Vandraas KF, Bøhn SK, Dahl AA, Kiserud CE, Brekke M, et al. Sexual activity and functioning in long-term breast cancer survivors; exploring associated factors in a nationwide survey. Breast Cancer Res Treat. 2022;193(1):139–49. DOI: 10.1007/s10549-022-06544-0
5. Okan O, Bauer U, Levin-Zamir D, Pinheiro P, Sørensen K, red. International handbook of health literacy: Research, practice and policy across the lifespan. Bristol: Policy Press; 2019.
6. Nutbeam D, Lloyd JE. Understanding and responding to health literacy as a social determinant of health. Annual review of public health. 2021;42:159–73. DOI: 10.1146/annurev-publhealth-090419-102529
7. Helse- og omsorgsdepartementet. Strategi for å øke helsekompetansen i befolkningen 2019–2023. Oslo: Helse- og omsorgsdepartementet; 2019. Tilgjengelig fra: https://www.regjeringen.no/contentassets/97bb7d5c2dbf46be91c9df38a4c94183/strategi-helsekompetanse-uu.pdf (nedlastet 19.10.2022).
8. Meld. St. 34 (2015–2016). Verdier i pasientens helsetjeneste – Melding om prioritering. Oslo: Helse- og omsorgsdepartementet; 2016.
9. Helsedirektoratet. Seksuell helse – lokalt folkehelsearbeid. Oslo: Helsedirektoratet; 2020. Tilgjengelig fra: https://www.helsedirektoratet.no/faglige-rad/lokale-folkehelsetiltak-veiviser-for-kommunen/seksuell-helse-lokalt-folkehelsearbeid (nedlastet 19.10.2022).
10. Vildalen S. Seksualitetens betydning for utvikling og relasjoner. Oslo: Gyldendal Akademisk; 2014.
11. Reisman Y, Gianotten WL. Cancer, intimacy and sexuality: A practical approach. New York: Springer; 2017.
12. Zhou ES, Nekhlyudov L, Bober SL. The primary health care physician and the cancer patient: Tips and strategies for managing sexual health. Translational andrology and urology. 2015;4(2):218–31. DOI: 10.3978/j.issn.2223-4683.2014.11.07
13. Gjessing R, Dahl AA. Problemer med seksualitet. I: Kiserud CE, Dahl AA, Fosså SD, red. Kreftoverlevere: Ny kunnskap og nye muligheter i et langtidsperspektiv. Oslo: Gyldendal; 2019. s. 104–24.
14. Zimmaro LA, Lepore SJ, Beach MC, Reese JB. Patients' perceived barriers to discussing sexual health with breast cancer healthcare providers. Psychooncology. 2020;29(7):1123–31. DOI: 10.1002/pon.5386
15. Masjoudi M, Keshavarz Z, Akbari ME, Kashani FL, Nasiri M, Mirzaei HR. Barriers to sexual health communication in breast cancer survivors: A qualitative study. J Clin Diagn Res. 2019;13(5):XC01–XC4. DOI: 10.7860/JCDR/2019/40073.12825
16. Den Ouden MEM, Pelgrum-Keurhorst MN, Uitdehaag MJ, De Vocht HM. Intimacy and sexuality in women with breast cancer: professional guidance needed. Breast Cancer. 2019;26:326–32. DOI: 10.1007/s12282-018-0927-8
17. World Health Organization (WHO). Sexual health. Genève: WHO; 2021. Tilgjengelig fra: https://www.who.int/health-topics/sexual-health#tab=tab_1 (nedlastet 19.10.2022).
18. Canzona MR, Garcia D, Fisher CL, Raleigh M, Kalish V, Ledford CJ. Communication about sexual health with breast cancer survivors: Variation among patient and provider perspectives. Patient Educ Couns. 2016;99(11):1814–20. DOI: 10.1016/j.pec.2016.06.019
19. Larsen IK, Møller B, Johannesen TB, Robsahm TE, Grimsrud TK, Larønningen S, et al. Kreft i Norge – hva sier tallene? Oslo: Kreftregisteret; 2020. Tilgjengelig fra: https://www.kreftregisteret.no/globalassets/cancer-in-norway/2020/cin-2020-special_issue.pdf (nedlastet 19.10.2022).
20. de Almeida NG, Britto DF, Figueiredo JV, Moreira TMM, de Carvalho REFL, Fialho AVdM. PLISSIT model: sexual counseling for breast cancer survivors. Rev Bras Enferm. 2019;72(4):1109–13. DOI: 10.1590/0034-7167-2018-0525


















0 Kommentarer