– Du skjønner ikke verdien av to bein før du har mista det ene
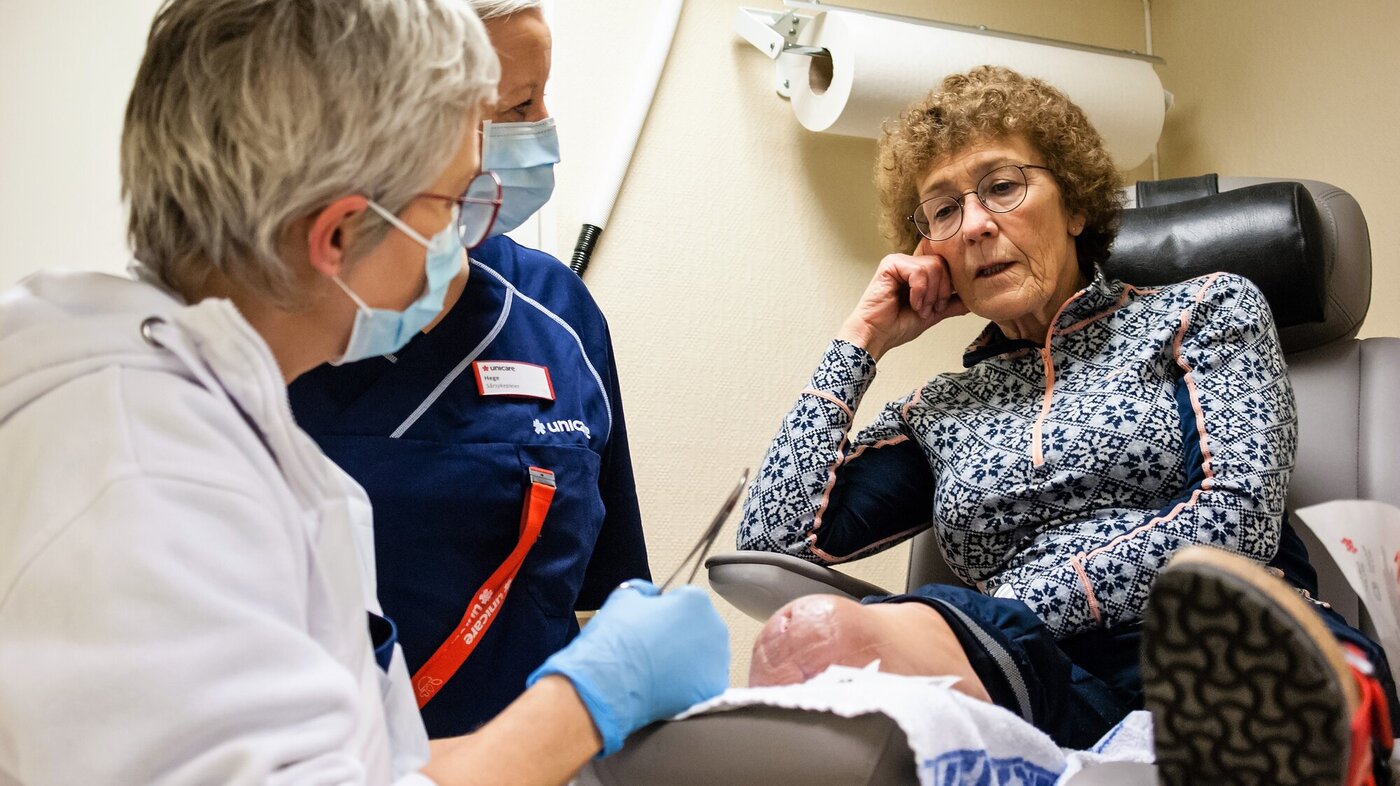
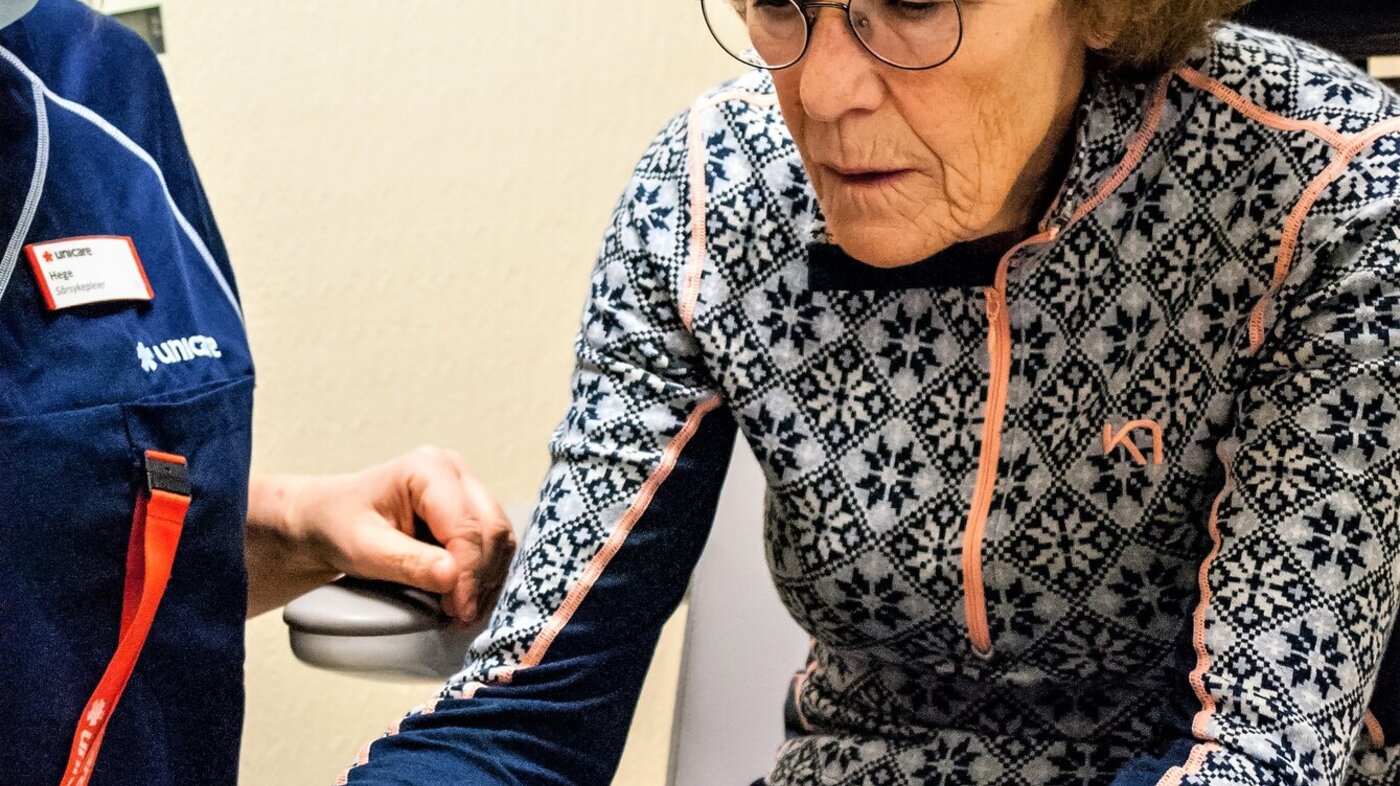
Kari Wetlesen måtte ta høyrebeinet i fjor høst. Et stykke sør for Halden får hun hjelp til å håndtere tilværelsen etterpå.
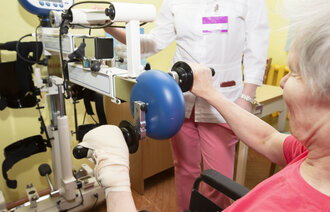
Protesen festes rutinert på beinstumpen. En snor strammes. Buksebein trekkes ned. Det er nok en gang tid for trening.
– Jeg må trene hver dag. Det er uvant og krevende.
Kari Wetlesen har lært mye på kort tid, men trenger fremdeles rullestol eller to krykker for å komme seg rundt. Smertene setter foreløpig begrensninger.
– Målet mitt er i første omgang å gå uten krykker.
I 2017 fikk Wetlesen satt inn en kunstig blodåre på grunn av claudicatio intermittens, altså smerter på grunn av dårlig blodsirkulasjon. Hun forteller at det satte seg bakterier i fremmedlegemet, og antibiotika funket ikke.
– De forsøkte i flere omganger, men til slutt var det amputasjon som ble løsningen. Det tok tid å vende seg til tanken.
Tre uker etter amputasjonen av høyrebeinet i fjor høst kom Wetlesen til rehabiliteringssenteret Unicare Bakke utenfor Halden. Hun var for så vidt glad for at det ikke måtte tas over kneet, men det var en mager trøst.
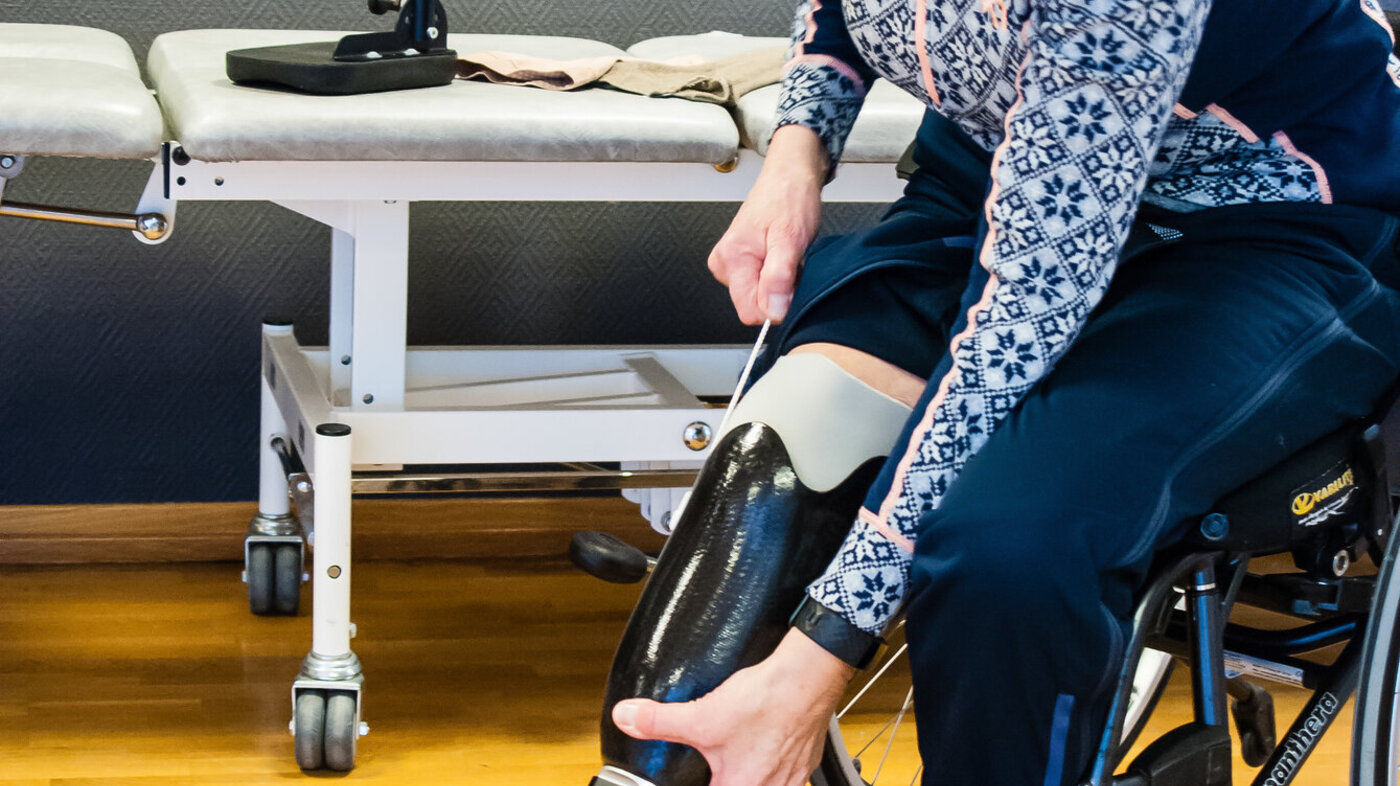
– Selv jeg, som har jobbet litt med amputasjonspasienter og surret noen stumper i min tid, kunne ikke forestille meg hva noe sånt faktisk gjør med hverdagen og livet ditt.
Wetlesen har nemlig selv lang fartstid som sykepleier i spesialisthelsetjenesten. Hun jobbet de siste årene av yrkeskarrieren utenfor helsevesenet, før hun pensjonerte seg for et par år siden.
– Du skjønner ikke verdien av to bein før du har mista det ene, sier hun.
– Du har jo gjerne stunder der du tror ingenting vil funke. Jeg har hatt noen dype nedeperioder, men de er utrolig flinke til å se meg her.
Sykepleiere i team
En av dem som har sett Wetlesen mye de siste ukene, er sårsykepleier Hege Lund.
– På sykehuset er oppmerksomheten gjerne rettet mot selve amputasjonen, påpeker hun.
– Her jobber vi helhetlig, og det psykiske er en stor del av det. Vi merker at mange setter pris på det.
Lund har jobbet med amputasjonspasienter på Unicare Bakke i godt og vel 20 år. Hun er – sammen med blant andre sårsykepleier Ellen Molteberg og sykepleier Karen Parmer – del av det tverrfaglige teamet som jobber med denne pasientgruppen.
I tillegg til sykepleierne, består amputasjonsteamet på Bakke av blant annet lege, psykolog, fysioterapeut, ergoterapeut og sosionom. Samarbeidet med andre helseinstitusjoner og eksterne aktører er også viktig.
– Vi tror ikke vi er verdensmestre som kan alt her. Vi er avhengige av et godt samarbeid med sykehus, kommunehelsetjeneste, ortopedisk ingeniør og så videre, understreker Molteberg.
– Vi tar også imot sykepleiere og annet helsepersonell som vil hospitere. Det er bare å ta kontakt!

Mest diabetes og karsykdommer
Årlig er det anslagsvis 900 nordmenn som får amputert beinet fra leggen eller høyere opp, men tallene er preget av stor usikkerhet. I Norge finnes det ikke noe sentralt register over pasientgruppen, men et prosjekt ledet av overlege Reinhild Lange ved Sørlandet Sykehus, jobber med saken.
Den desidert vanligste årsaken til slike amputasjoner er dårlig blodforsyning som følge av diabetes eller karsykdommer. Denne gruppen anslås å stå for rundt 85 prosent av tilfellene.
Andre foranledninger kan være ulykker, kreft, brannskader og medfødte misdannelser. Rusmiddelbrukere er, ifølge sykepleierne på Bakke, en gruppe i vekst, hos dem.
Snittalderen er høy, og de aller fleste amputasjonspasienter er over 60 år.
Ifølge ventetidsoversikten hos Helsenorge.no er det for tiden 15 institusjoner rundt om i landet som tilbyr rehabilitering etter «amputasjon av underekstremiteter».
Årlig kommer rundt 120 av dem som har fått et eller to bein mindre, til Bakke. Under Sykepleiens besøk var det 17 amputasjonspasienter der til rehabilitering.
Et opphold varer typisk i rundt åtte til ti uker og inkluderer blant annet trening, behandling, sårstell, samtaler og veiledning om aktiviteter, ernæring, søvn og smerter med mer.
De tar imot både nyamputerte, tidligere beinamputerte som har behov for å bedre gangfunksjon og dem som har belastningsskader eller sår som følge av langvarig protesebruk.
– For å komme hit, må man i utgangspunktet ha et potensial for rehabilitering, forteller Molteberg.
Symptomer ignoreres
Sykepleierne i teamet har forebygging som sin fremste kjepphest og mener det mye å hente her, ikke minst hos personer med diabetes.
– Vi ser ofte at pasientene vi får inn, ikke har hatt godt nok regulert diabetes, forteller sykepleier Karen Parmer.
– Man har ikke fulgt godt nok med på beina og har over lang tid hatt sår som ikke har grodd. Vi understreker viktigheten av smøring med fuktighetskrem og kompresjon.
Ellen Molteberg nikker.
– Vi har hatt flere her som først har fått vite at de har diabetes etter amputasjonen. Da har gjerne symptomer blitt ignorert over tid. Forebygging er veldig viktig for oss, ikke minst for å ta vare på det gjenværende beinet. Gullbeinet. Trykksår på hælen kan komme fryktelig fort.
Sårsykepleieren understreker at enkle tiltak kan ha stor effekt.
– Har du hevelse eller tørr hud som sprekker opp, er det stor sjanse for sår hos personer med diabetes.
Strukturert sårvurdering
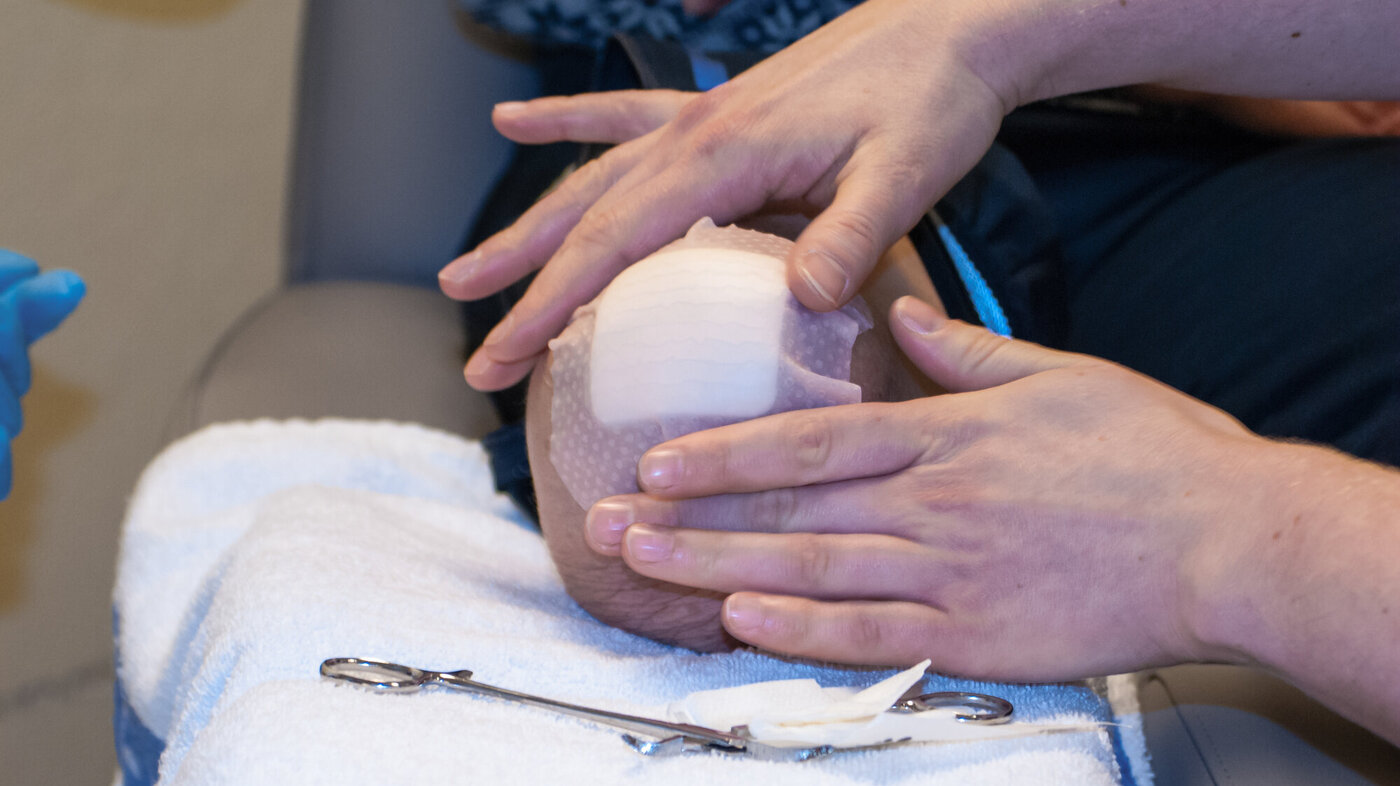
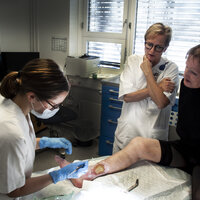
Oppfølging av sår er i det hele tatt en viktig del av arbeidet til sykepleiere i amputasjonsteamet på Bakke.
De skifter på, steller og dokumenterer operasjonssåret hos nyamputerte. Verktøyet TIMES brukes for å gi strukturerte vurderinger underveis.
Sykepleierne sjekker også sirkulasjon i det gjenværende beinet ved hjelp av AAI (ankel-arm-index). Ved diabetes, foretar de også monofilamenttest etter Helsedirektoratets retningslinjer, for å sjekke følelse i beinet.
– Det er dessverre mange pasienter her som ikke har blitt godt nok fulgt opp i primærhelsetjenesten. Dette handler ofte om kunnskap, erfaring og tid, presiserer Molteberg.
– Kunnskapen om sår har blitt bedre, men fortsatt er det mye å hente. Dessverre er det ikke så mye interesse for sår der ute, sier sårsykepleier Lund.
– Merkelig. Ingenting er jo så spennende som sår, istemmer sårsykepleier Molteberg.
Psykisk støtte
Oppfølging av pasientenes diabetes er en annen viktig oppgave for sykepleierne på Bakke. I tillegg administrerer de medisiner, koordinerer oppfølging med andre aktører, som hjemmetjeneste, sykehus og organisasjoner som Momentum og Landsforeningen for amputerte.
Det tverrfaglige teamet har en rekke samtaler med pasienter underveis. De viktigste er i starten, midtveis og ved slutten av oppholdet der man avklarer, og eventuelt justerer, målsettinger og behov.
– Vi gir også mye psykisk støtte til dem som trenger det og har mange gode samtaler. En del åpner seg ekstra på sårstua, forteller Molteberg.
Vinkelsensor og gyro
Samarbeidet med ortopediske ingeniører som utvikler, tilpasser og justerer proteser, er også viktig i rehabiliteringsløpet.
– Dette er selveste Rolls-Roycen, skryter Atle Karlsen fra selskapet OCH ortopedi, og holder tilsynelatende frem en rekvisitt fra en sci-fi-film.
Karlsen har jobbet med proteser i over 30 år og anslår at han i snitt lager fire–fem i uka. De færreste er av det høyteknologiske slaget han nå presenterer, med vinkelsensor, kraftsensor og gyro.
– Denne styres av en mikroprosessor ved hjelp av magnetoreologisk væske. Protesen lærer brukeren å kjenne og skjønner hvor kneleddet til enhver tid er og skal i gangbevegelsen. Men du begynner ikke med denne. Du begynner med et mekanisk kneledd. Denne modellen kan fungere for aktive pasienter med god muskelstyring. Det er et av kravene for å søke.

Om Karlsen skulle ønske seg noe innen sitt felt, måtte det være at ortopediske ingeniører som ham selv, ble involvert tidligere i pasientforløpet og tatt med allerede preoperativt.
– Der jeg er det, merker jeg at de blir bedre forberedt. Kirurgen har pasienten inne på et kort besøk. Jeg har dem resten av livet. Vi drar nytte av hverandres kunnskap og kompetanse.
Kirurger har generelt, ifølge Karlsen, blitt flinkere til å tenke på pasientenes liv etter amputasjon. Før var det en del som tok så lite som mulig av beinet, selv om dette kunne vanskeliggjøre tilpassing og bruk av proteser i etterkant.
Karlsen forteller at han blant mye annet samarbeider med Olympiatoppen, og laget proteser for flere medlemmer av paralandslaget i ski.
– Det mest givende likevel når jeg ser at mitt bidrag kan gi en 90-åring nytt liv og flere gode år.
Ikke for alle
Kunstige erstatninger for manglende kroppsdeler har eksistert siden oldtiden, med en gulldekket øyeprotese funnet hos en kvinne begravet i Iran for rundt 3000 år siden som det eldste arkeologiske beviset.
Den eldste beinprotesen man kjenner til, er det såkalte Capua-beinet som ble funnet i Italia og datert til omkring 300 år før Kristus.
Selv om teknologien har kommet svært langt siden den gang, er det langt fra alle amputasjonspasienter som kan nyttiggjøre seg en protese.
Teamet på Unicare Bakke bruker skåringsverktøyene Mini-Cog [pdf] og BAMS [pdf] for å gi en samlet vurdering av hvorvidt protese er veien å gå, eller om for eksempel rullestol vil være et mer realistisk og hensiktsmessig alternativ.
– Det krever mye av pasienten for å lykkes med rehabilitering og protesebruk. Er du lunge- eller hjertesyk i tillegg, så blir det tøft, sier Hege Lund.
Kollega Parmer forteller at hvis amputasjonen er foretatt overfor kneet, en såkalt femuramputasjon, kreves det 70 prosent mer energi å gå med protese, enn om man har to friske bein.
– Det hender vi må knuse noen drømmer eller håp om protese. Klarer du ikke engang å stå på det gjenværende beinet, så blir det selvsagt vanskelig, påpeker Parmer.
– Vi har hatt noen få pasienter som kommer fordi deres pårørende vil at de skal få protese, mens pasienten ikke orker det selv, forteller Molteberg.
– Da kan familien bli skuffet.
Les også Finn risikoføttene!
Stump i endring
De som kan ha nytte av protese, får som regel først tilpasset en direct socket, det vil si en hylse som formes direkte mot den gjenværende stumpen.
– Noen kan ha fire–fem slike hylser i løpet av det første året etter hvert som stumpen og såret endrer seg, forteller Molteberg.
Yngre og aktive pasienter kan ha flere proteser til ulikt bruk, som idrett eller friluftsliv. Noen har en såkalt hygieneprotese, som er egnet til å bade med.
– En del, særlig kvinner, etterspør dessuten mer estetisk naturtro proteser, opplyser Lund.
Livslang rehabilitering
Etter et rehabiliteringsopphold skal pasientene tilbake til en annerledes hverdag. Det kan være tøft, både fysisk og psykisk.
Å gå med protese, enten med eller uten krykker, kan gi belastningsskader andre steder i kroppen, som rygg, armer, skuldre og gjenværende bein.
– Vi oppfordrer pasientene til å komme tilbake hit, sier Lund.
– Dette dreier seg om livslang rehabilitering.
Utskrevne skal gjerne følges opp av hjemmesykepleiere og annet helsepersonell med langt mindre erfaring med pasientgruppen. Enkelte kan være eneste amputasjonspasient i sin kommune.
– Vi reiser derfor mer enn gjerne ut for å fortelle om amputering og sårbehandling, sier Lund.
– Vi har også forelest for vordende ortopediske ingeniører på Oslomet de siste 4 årene. Det er viktig for oss å formidle kunnskap, understreker Molteberg.
Ett steg av gangen
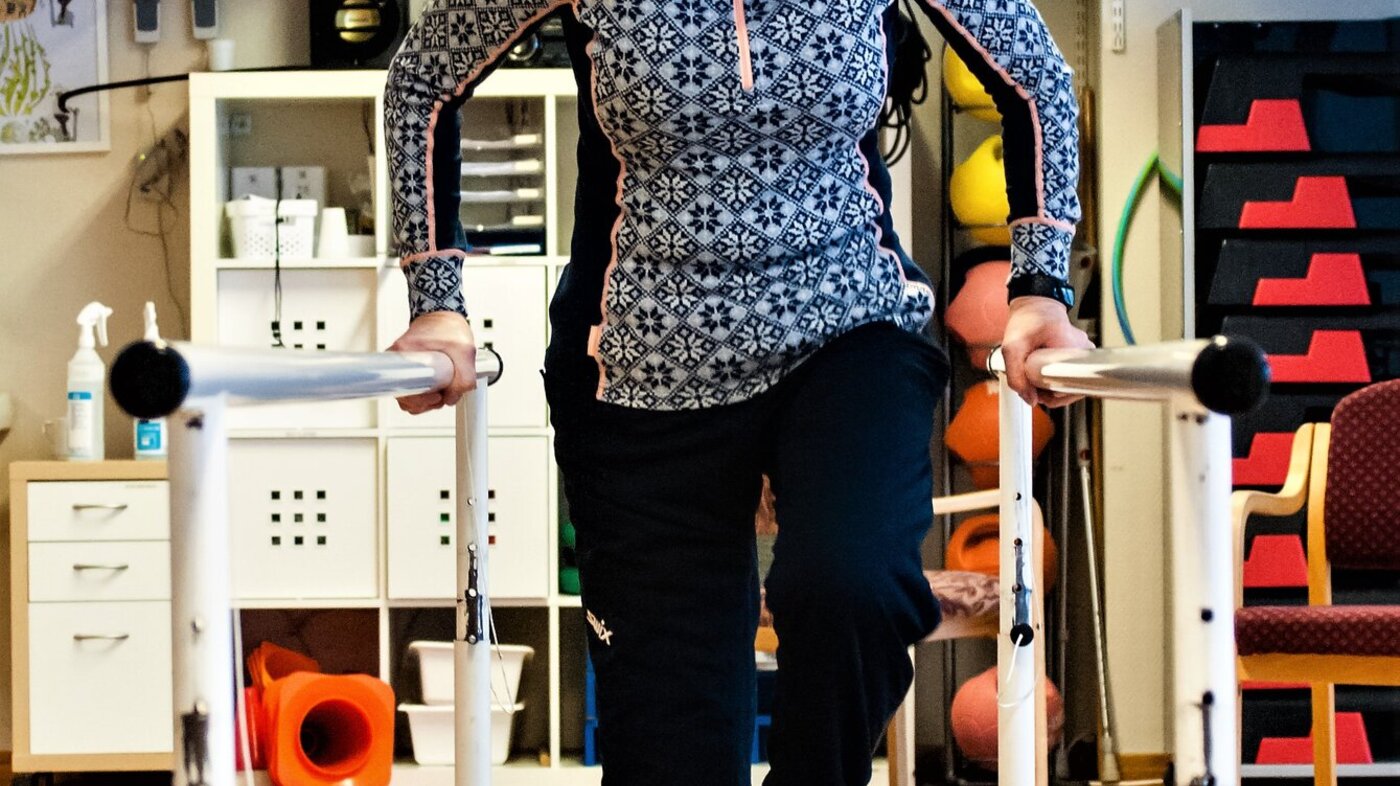
I treningsrommet på Bakke løfter Kari Wetlesen venstre fot opp på et trinn. Så følger protesebeinet etter. Hun jobber langsomt og konsentrert.
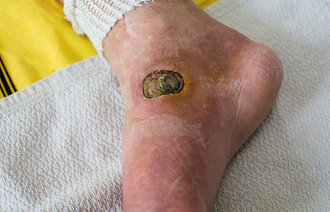
Det gjør fortsatt vondt å belaste stumpen. Smertene setter begrensninger. Operasjonssåret følges nøye opp av sykepleierne i teamet.
– Å komme hit har vært helt avgjørende for meg. Det viktigste har vært helhetstenkningen. At de er opptatt av hele deg, sier hun.
– Jeg vil jo gjerne gå turer på ski og i fjellet igjen, men foreløpig er vel målet mer å klare å komme opp i andre etasje hjemme.
Beinet i peisen
Konsekvensene av en amputasjon kan variere kraftig fra pasient til pasient. Rent umiddelbart gjelder det å få selve operasjonssåret til å heles. Det må stelles og følges nøye opp. Det gjenværende beinet er utsatt for belastningskader og sår, og må passes godt på.
Hvor redusert pasientene blir på sikt, vil avhenge av en rekke variabler, som hvor høyt opp beinet er amputert, alder, vekt, egeninnsats, livsstil, kognitiv status, andre sykdommer og så videre.
For enkelte kan fantomsmerter bli en stor påkjenning.
– Noen merker ingenting, noen kun i starten, mens andre igjen har det kraftig og konstant, forteller Molteberg.
– De kan føle at de sitter med beinet i peisen hele tiden.
For enkelte kan fantomsmertene dempes ved hjelp av epileptisk medisin. For andre har den såkalte sølvsokken effekt.
– Den er kanskje ikke så kjent, men det er rett og slett en sokk med metalltråder pasienten kan ha på om natten, forteller Lund.
– Noen synes det hjelper, og det er jo uansett et veldig enkelt hjelpemiddel. Å stryke på stumpen kan også dempe smertene for enkelte.
Sorg og lettelse
I tillegg til alt fysisk, kommer det psykiske. Det er vanlig med en sorgreaksjon, og enkelte kan få store utfordringer relatert til selvbilde, fremtidshåp og motivasjon.
Andre igjen kan oppleve det som en lettelse å få amputert et plagsomt bein, slik som for eksempel Kjell Løvik, som Sykepleien skrev om tidligere i vinter.
– Amputasjon er et stort inngrep, men for visse pasienter kan det være det riktige og beste, mener Lund.
Sykepleierne i amputasjonsteamet minner om at langvarig sårbehandling også er ressurskrevende og kan være en stor påkjenning for pasienten.
– Jeg synes vi ser lettede pasienter ganske ofte her, sier Parmer.
Eldre og sykere
En tendens sykepleierne ser, er at amputasjonspasientene deres har blitt eldre og mer multisyke enn tidligere.
– Den utviklingen har vært tydelig bare de siste fem årene. Ellers er antall og årsak ganske stabilt, mener Lund.
Hva regnes så som en vellykket rehabilitering etter en beinamputasjon? Dette variere også mye og handler blant annet om man når målene man setter seg.
Noen vil kanskje løpe maraton. For andre kan det å klare lage mat ved kjøkkenbenken eller klare seg selv på badet være en stor seier.
– Mange ønsker primært å være selvhjulpne, sier Lund.
Gruer seg
Wetlesens opphold på Bakke nærmer seg slutten. Under Sykepleiens besøk er det to og en halv uke til hun skal hjem.
Å skulle møte samfunnet med et bein mindre er noe hun gruer seg til. Amputasjonen har vært en påkjenning for selvbildet.
– Det kjentes spesielt å bli … hva skal jeg si? «Institusjonalisert». Da jeg kom hit føltes det forferdelig. Jeg så på de andre rundt meg og kjente at dette var ikke meg. Jeg hadde ikke rukket å tenke på meg selv som funksjonshemmet. Da er det viktig at de ansatte ser deg og forstår.
Wetlesen tror hennes sykepleiererfaring til en viss grad kan ha hjulpet henne med å justere egen frykt og forventninger.
– Likevel er det vanskelig å være profesjonell når det er deg selv det gjelder.



















0 Kommentarer