Ultralydveiledet innleggelse av perifert venekateter sammenlignet med tradisjonell metode – en randomisert kontrollert studie
Sammendrag
Bakgrunn: Innleggelse av perifert venekateter (PVK) er den vanligste kliniske invasive prosedyren som sykepleiere på et sykehus utfører. Det er estimert at inntil 80 prosent av innlagte pasienter på sykehus trenger intravenøs tilgang. Innleggelse av PVK kan være forbundet med smerter hos pasienten, særlig hvis man trenger flere forsøk på å etablere en intravenøs tilgang. Ultralyd er en nyere metode som har blitt mer og mer brukt av spesialisert personell, slik som anestesisykepleiere for å etablere intravenøs tilgang hos pasienter med vanskelig venetilgang. Det er behov for mer forskning på om bruk av ultralyd kan redusere antallet hudpunksjoner ved etablering av intravenøs tilgang, og på om metoden er mer effektiv med hensyn til tidsbruk.
Hensikt: Hensikten med studien var å sammenlikne to ulike metoder for innleggelse av PVK, der antallet hudpunksjoner og tidsbruk er sentralt. De to ulike metodene som benyttes, er tradisjonell innleggelse av PVK og ultralydveiledet PVK (ULVPVK).
Metode: Designet var en randomisert kontrollert, ikke-blindet studie med antall hudpunksjoner som det primære utfallsmålet, og tidsbruk som sekundært utfall. Dataene ble samlet inn ved at anestesisykepleiere på den aktuelle anestesiavdelingen fylte ut et registreringsskjema om antallet hudpunksjoner, tidsbruk, adult difficult intravenous access-skår (A-DIVA-skår), type PVK, plassering av PVK, pasientenes kjønn og alder, hvilken sengepost pasientene var innlagt på, og anestesisykepleiernes ansiennitet i antall år. Studien ble gjennomført på sykehuset i Levanger.
Resultat: Studien inkluderte 94 pasienter som skulle ha PVK. Hvert PVK-oppdrag ble randomisert til ULVPVK eller tradisjonell metode med 47 PVK-oppdrag i hver gruppe. Antallet gjennomsnittlige hudpunksjoner var 1,30 i ULVPVK-gruppen og 1,19 i den tradisjonelle metode-gruppen. Det var ingen statistisk signifikant forskjell i antallet hudpunksjoner mellom de to gruppene (p = 0,235). I 35 av 37 ekskluderte PVK-oppdrag var årsaken til eksklusjonen at anestesisykepleierne vurderte det som uetisk å inkludere dem i studien, og de valgte å benytte ULVPVK. Alle pasientene som ble ekskludert av etiske hensyn, hadde høy A-DIVA-skår (A-DIVA 4 og 5). Median tidsbruk i gruppen for ULVPVK var 14,82 minutter sammenliknet med 10,15 minutter i gruppen med tradisjonell metode. Det var en statistisk signifikant forskjell i tidsbruk mellom de to gruppene, der tradisjonell metode var raskest (p = 0,001).
Konklusjon: Denne studien fant ingen statistisk signifikant forskjell i antallet hudpunksjoner mellom bruk av ULVPVK og tradisjonell metode for innleggelse av PVK i en pasientgruppe med enkel til moderat venetilgang. Det var derimot en forskjell i tidsbruk mellom de to gruppene, der ULVPVK tok lengre tid. I tilfeller der pasientene hadde vanskelig venetilgang, foretrakk anestesisykepleierne å benytte ULVPVK.
Referer til artikkelen
Dadfar A, Rønsåsbjørg D, Torvik K, Grønning K. Ultralydveiledet innleggelse av perifert venekateter sammenlignet med tradisjonell metode – en randomisert kontrollert studie. Sykepleien Forskning. 2024;19(96834):e-96834. DOI: 10.4220/Sykepleienf.2024.96834
Introduksjon
Det er estimert at inntil 80 prosent av innlagte pasienter på sykehus trenger intravenøs tilgang (1). Perifere intravenøse tilganger brukes til mange ulike behandlinger: medikamenter, væskebehandlinger, blodtransfusjoner og ernæring (1, 2). Derfor er innleggelse av PVK den vanligste kliniske invasive prosedyren som sykepleiere på sykehus utfører (3).
Tidligere studier viser at mulige komplikasjoner, vanskeligheter med å etablere venøse tilganger og andelen mislykkede PVK-forsøk varierer (4) grunnet forhold ved pasienten eller kateteret samt ferdighetene til den som legger inn kateteret (1). Ved gjentatte forsøk på å etablere intravenøs tilgang opplever ofte pasientene økte smerter. Størrelsen på kateteret påvirker ikke smerteopplevelsen (5).
Forskning viser at selv om PVK er en vanlig klinisk sykepleieoppgave, er prosedyren kompleks og kan være vanskelig å gjennomføre for sykepleierne (6). Anestesisykepleiere har spisskompetanse i å etablere intravenøse tilganger (7, 8), spesielt for pasienter som verken har synlige eller palpable vener, ofte kalt «DIVA»-pasienter (difficult intravenous access) (9).
For å kartlegge hvor vanskelig venetilgang en pasient har, er det utviklet et validert skåringsverktøy som heter A-DIVA-skår (10). Vanskelighetsgraden for venetilgangen rangeres fra 0–5 ut fra variablene kjent vanskelig venetilgang, forventet vanskelig venetilgang, ikke synlig eller palpabel vene og målvene med diameter under 3 millimeter. A-DIVA-skåren viser om det er lav, moderat eller høy risiko for vanskelig venetilgang (10).
To eller flere mislykkede hudpunksjoner defineres som vanskelig etablering av PVK. En tredel av voksne pasienter antas å ha vanskelig venevei (6, 9). Mislykket etablering av intravenøs tilgang kan føre til at nødvendig behandling blir forsinket (11).
For å etablere intravenøs tilgang er det to veletablerte metoder: tradisjonell innleggelse av PVK og ultralydveiledet PVK (ULVPVK). Tradisjonell metode er basert på direkte visualisering og palpering av en perifer vene. Bruk av ultralyd gjør det mulig å lokalisere en god vene ved hjelp av et ultralydapparat. ULVPVK har vist seg å være et godt alternativ til tradisjonell metode hos pasienter med vanskelig venetilgang (12).
Flere studier har også vist at ULVPVK kan redusere antallet hudpunksjoner og tidsbruken ved innleggelse av PVK på pasienter med vanskelig venetilgang (13–16). Dersom pasienten defineres å ha enkel venetilgang (lav A-DIVA-skår), er tradisjonell metode vurdert til å være den mest effektive metoden (16).
Flere internasjonale studier der ULVPVK blir sammenliknet med tradisjonell metode for innleggelse av PVK hos voksne pasienter, viser at ULVPVK reduserer antallet hudpunksjoner hos pasienter med vanskelig venetilgang (17, 18). Ingen av de ovennevnte studiene ble gjennomført i Norge. Her i landet har vi en klinisk praksis ved sykehusene der ofte anestesisykepleiere blir tilkalt for å etablere intravenøs tilgang. Dette forekommer når sykepleierne ved kirurgiske og medisinske sengeavdelinger vurderer at det er vanskelig å etablere venetilgang på pasienten.
Hensikten med studien
Hensikten med denne studien var derfor å undersøke om ULVPVK gir færre hudpunksjoner enn tradisjonell metode når anestesisykepleiere blir tilkalt for å etablere intravenøs tilgang hos inneliggende pasienter ved kirurgiske og medisinske sengeavdelinger. Vi ønsket dessuten å undersøke om det er forskjell i tidsbruken mellom tradisjonell innleggelse av PVK og ULVPVK. Vi utledet derfor en hypotese relatert til vårt primære mål, som var antallet hudpunksjoner, og en hypotese til vårt sekundære utfallsmål, som var tidsbruk:
- Det er forskjell i antallet hudpunksjoner mellom tradisjonell innleggelse av PVK og ULVPVK.
- Det er forskjell i tidsbruken mellom tradisjonell innleggelse av PVK og ULVPVK.
Metode
Design og setting
Denne studien har et pragmatisk, randomisert kontrollert toarmet studiedesign og er gjennomført i henhold til CONSORT-retningslinjene for ikke-medikamentelle intervensjoner (19).
Studien ble gjennomført ved et lokalsykehus i Midt-Norge som har cirka 74 555 innbyggere over 18 år i sitt nedslagsfelt. Studien foregikk fra juni til september 2022. Lokal praksis ved det aktuelle sykehuset er at sykepleiere på sengeavdelingene tilkaller anestesisykepleiere fra anestesiavdelingen for å få hjelp til å etablere intravenøs tilgang når de vurderer at pasienten har vanskelig venetilgang.
I løpet av ett år var anestesisykepleierne ved det aktuelle sykehuset på 1658 PVK-oppdrag på andre avdelinger. Sykehuset har 153 senger fordelt på medisinske og kirurgiske sengeavdelinger.
Før studien startet opp, deltok alle anestesisykepleierne på et opplæringsprogram i ULVPVK. Opplæringsprogrammet besto av en time med teori og praktisk veiledning, opplæring i A-DIVA-skår, øving med ultralyd på venepute og minimum én ULVPVK på pasient under veiledning.
Utvalg
Inklusjonskriteriene i studien vår var: 1) anestesisykepleiere som hadde gjennomført et undervisningsopplegg i ULVPVK, og 2) voksne pasienter > 18 år som sykepleierne på sykehusets kirurgiske og medisinske sengeavdelinger vurderte til å ha vanskelig venetilgang.
Eksklusjonskriteriene i studien var anestesisykepleiere som ikke hadde gjennomført undervisningsopplegget i ULVPVK, og pasienter som var kritisk syke eller smitteisolert. Vi inkluderte heller ikke pasienter som ble vurdert som uetiske å inkludere etter at anestesisykepleiere hadde gjennomført A-DIVA-skår.
Studiedeltakerne som var anestesisykepleiere, ble rekruttert av første- og andreforfatteren. Anestesisykepleierne som fylte inklusjonskriteriene, fikk skriftlig og muntlig informasjon om formålet med studien, og at det var frivillig å delta. De som ønsket å delta i studien, ga skriftlig samtykke.
Pasientene i studien ble rekruttert av anestesisykepleierne som ble tilkalt for å etablere venetilgang. Det var anestesisykepleierne som informerte pasientene om studien og hva formålet med studien var. De opplyste også om at det var frivillig å delta, og at det ikke var noen negative konsekvenser for pasientene hvis de ikke ønsket å delta. Pasientene som var positive til å delta, samtykket muntlig i tråd med anbefalingen fra Regional komité for medisinsk og helsefaglig forskningsetikk (REK).
Intervensjonsgruppen
PVK-oppdrag som ble randomisert til intervensjonsgruppen, ble gjennomført med ULVPVK.
Kontrollgruppen
I kontrollgruppen benyttet de tradisjonell metode for innleggelse av PVK, med visualisering og palpering av vene.
Randomisering
Randomiseringen ble gjennomført ved at anestesisykepleierne trakk en forseglet, ugjennomsiktig konvolutt på anestesiavdelingen når de ble tilkalt fra en medisinsk eller kirurgisk avdeling for å legge PVK på en pasient. Konvoluttene inneholdt informasjon om hvilken metode som skulle benyttes – ULVPVK eller tradisjonell metode. I tillegg inneholdt konvolutten et registreringsskjema som anestesisykepleierne skulle fylle ut etter at de hadde gjennomført PVK-oppdraget.
Alle brevene ble pakket, konvoluttene limt igjen og blandet av en av forskerne. Deretter nummererte den andre forskeren alle konvoluttene fra 1 til 100. Disse to prosessene ble gjort uavhengig av hverandre. Anestesisykepleierne ble instruert om at de skulle ta konvolutten med det laveste nummeret når de fikk et PVK-oppdrag. Konvolutten ble ikke åpnet før pasienten hadde fått informasjon om studien og samtykket muntlig til å delta, og A-DIVA-skår var gjennomført.
Datainnsamling
Vi samlet inn data via registreringsskjemaet som ble utarbeidet for denne studien. Dataene inneholdt antallet hudpunksjoner, tidsbruk, A-DIVA-skår, PVK-type, plassering av PVK, pasientenes kjønn og alder, hvilken sengepost pasientene var innlagt på, og anestesisykepleiernes ansiennitet i antall år. A-DIVA-skåren ble rangert fra lav (0-1), moderat (2–3) eller høy (4–5) risiko for vanskelig venetilgang (10).
Primært utfallsmål
Det primære utfallsmålet i studien var antallet hudpunksjoner anestesisykepleierne trengte for å etablere venetilgang. Dette er et anerkjent utfallsmål som er benyttet i liknende studier (14–16).
Sekundært utfallsmål
Det sekundære utfallsmålet i studien var tidsbruk, inkludert forberedelsestid på anestesiavdelingen når de hentet utstyr, transport til og fra sengeposten, selve innleggelsen av PVK-et og opprydding etterpå.
Utvalgsstørrelse
Utvalgsstørrelsen (20) ble beregnet med utgangspunkt i det primære utfallsmålet, som var antallet hudpunksjoner, og med en teststyrke på 90 prosent og signifikansnivå på 5 prosent (14–16).
Fra de ovennevnte studiene ble resultatene av antallet treff på første hudpunksjon hos pasienter som var vurdert til å ha vanskelig venetilgang, slått sammen. Beregnet utvalgsstørrelse var n = 46 i hver gruppe. For å ta høyde for eventuelle frafall, eksempelvis PVK-oppdrag som ble ekskludert på grunn av uriktig eller mangelfull utfylling av registreringsskjema, inkluderte vi 50 PVK-oppdrag i hver gruppe.
Statistiske analyser
Vi analyserte dataene ved å bruke statistikkprogrammet SPSS, versjon 27 (21). Vi brukte en ettutvalgs t-test for å undersøke om det var forskjell i antallet hudpunksjoner (primært utfallsmål) mellom intervensjons- og kontrollgruppen. Vi benyttet Mann-Whitneys test for å undersøke om det var forskjell i tidsbruk mellom intervensjons- og kontrollgruppen (sekundært utfallsmål) siden dataene ikke var normalfordelte (20). Hvis p-verdien var mindre enn 0,05, anser vi at forskjellen mellom gruppene var statistisk signifikant.
Etiske vurderinger
Studien ble gjennomført i henhold til Helsinkideklarasjonen (22). Studien er godkjent av REK, referansenummer 455676 og av Data Access Committee (DAC) ved lokalsykehuset, referansenummer 2022/2331 – 17683/2022. Deler av studien ble finansiert av forskningsmidler fra Helse Nord-Trøndelag. Alle deltakerne ble informert om hensikten med studien. Pasientene samtykket muntlig til å delta i henhold til vedtak fra REK, mens anestesisykepleierne samtykket skriftlig.
Resultater
Det var 20 av 29 mulige anestesisykepleiere som deltok i studien. Totalt ble det registrert 171 PVK-oppdrag i studieperioden. Av disse ble 71 ekskludert (figur 1). Årsakene til eksklusjon av PVK-oppdragene var at anestesisykepleiere vurderte det som uetisk å inkludere pasienten i studien, at oppdraget gjaldt barn, smitteisolerte pasienter eller tidskritiske PVK-oppdrag.
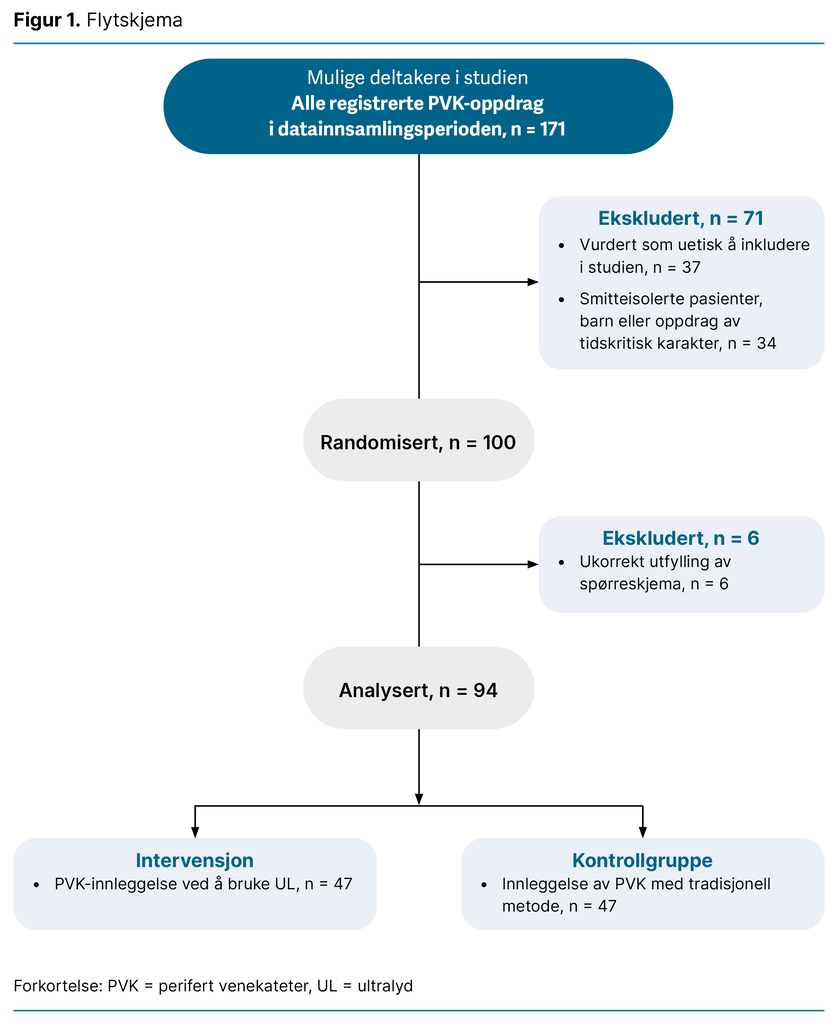
Resultatene viser at majoriteten av de inkluderte pasientene var kvinner (62,8 prosent). Pasientenes medianalder var 72 år, med spredning fra 19 til 92 år. Det ble lagt flest rosa PVK-er (1,1 mm), og den hyppigste plasseringen var på underarmen (tabell 1). Videre viste analysene at de inkluderte pasientene i gjennomsnitt hadde en A-DIVA-skår på 2,16, noe som indikerer liten til moderat risiko for vanskelig venetilgang (9).
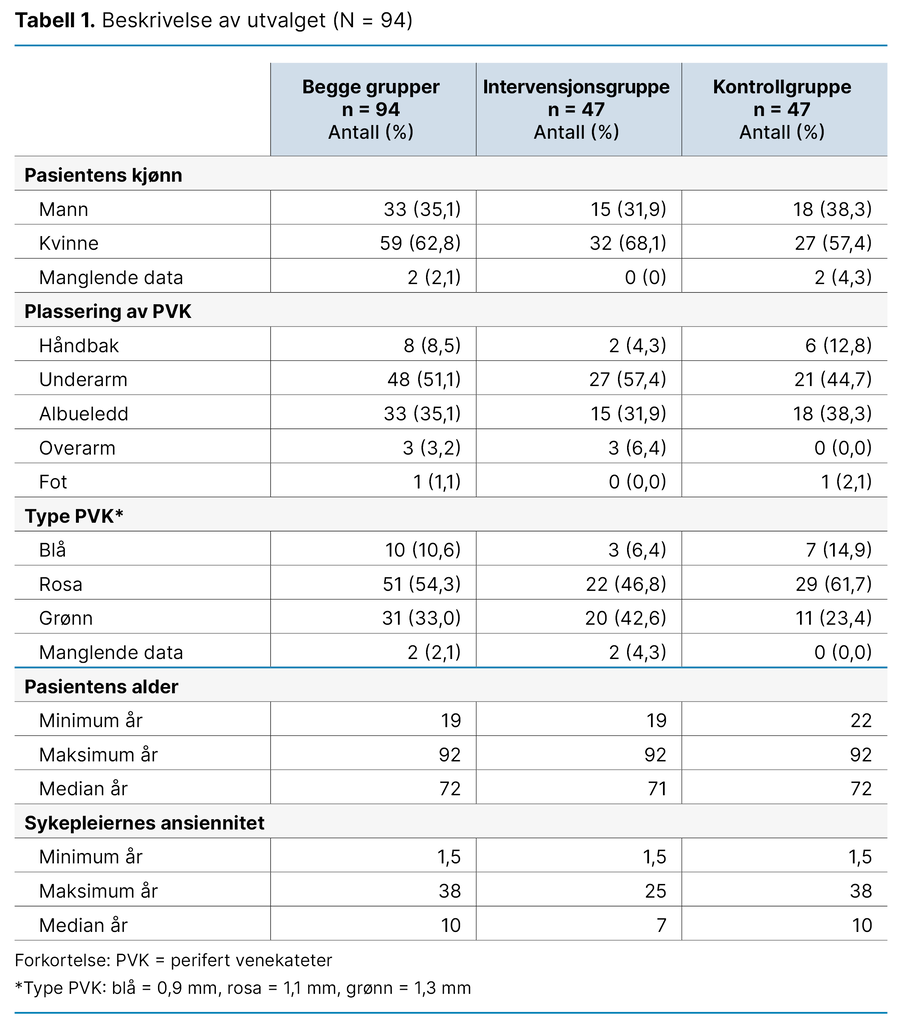
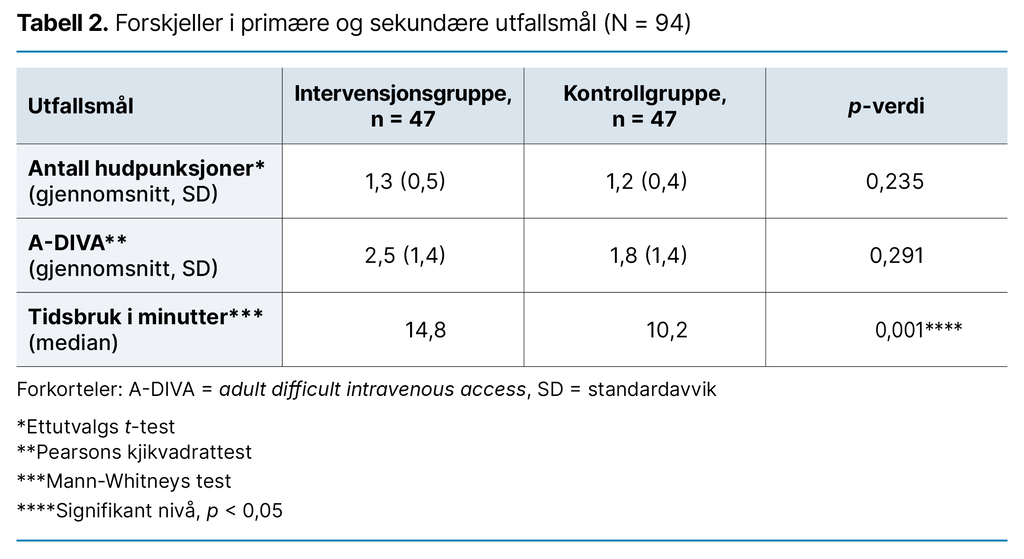
Analysene som undersøkte forskjeller mellom intervensjonsgruppen og kontrollgruppen, er presentert i tabell 2. T-testen viste ingen statistisk signifikant forskjell i antallet hudpunksjoner mellom gruppene med gjennomsnittlig 1,3 hudpunksjoner per pasient i intervensjonsgruppen og 1,2 hudpunksjoner per pasient i kontrollgruppen (p = 0,235).
Det var heller ingen statistisk signifikant forskjell i A-DIVA-skår mellom vanskelighetsgraden av venetilgangen til pasientene i intervensjonsgruppen (A-DIVA 2,5) og kontrollgruppen (A-DIVA 1,8) (p = 0,291). Mann-Whitneys test viste imidlertid at det var en statistisk signifikant forskjell i tidsbruk mellom de to gruppene, der ULVPVK tok lengre tid, 14,82 minutter, sammenliknet med bruk av tradisjonell metode, som tok 10,15 minutter (p = 0,001).
Diskusjon
Hensikten med denne studien var primært å undersøke om bruk av ULVPVK gir færre hudpunksjoner enn tradisjonell metode når anestesisykepleiere blir tilkalt for å etablere intravenøs tilgang hos inneliggende pasienter ved kirurgiske og medisinske sengeavdelinger. Vi fant imidlertid ingen statistisk signifikant forskjell i antallet hudpunksjoner mellom ULVPVK og tradisjonell metode.
Våre funn er sammenfallende med en annen studie (16), som viser at ULVPVK ikke er en bedre egnet metode hos pasienter med definert enkel venetilgang, det vil si en A-DIVA-skår mellom 0 og 3 (10). Videre fant vi at ULVPVK tok lengre tid å gjennomføre sammenliknet med tradisjonell metode.
Det viste seg også at venetilgangen til pasientene som ble inkludert i studien vår, hadde en lav til moderat A-DIVA-skår. Basert på funnene i denne studien bør tradisjonell metode velges for å legge PVK fremfor ULVPVK når pasientene har enkel venetilgang. Tradisjonell metode er både tidsbesparende og like effektiv som ULVPVK.
For å beregne tidsbruk var det en del faktorer som spilte inn, som gjør det vanskelig å sammenlikne vår studie med andre studier. Disse faktorene handlet om fysiske avstander på det aktuelle sykehuset, forberedelse av utstyr, anestesisykepleiernes erfaringsnivå i bruk av ultralyd samt pasientens tilstand.
Funn fra vår studie er i overensstemmelse med resultater fra andre studier (23, 24) om at anestesisykepleiere bruker betydelig med tid på å utføre PVK-oppdrag ved andre avdelinger. Dette funnet er viktig med tanke på hvordan man kan utnytte sykehusets ressurser på en best mulig måte. Hvis sykepleierne på sengeavdelingene får mer undervisning og flere muligheter til å trene på PVK-innleggelser, kan det medføre færre smertefulle stikk med påfølgende komplikasjoner hos pasienten når pasientene virkelig har en vanskelig venevei.
I tillegg kan anestesisykepleierne utnytte kompetansen sin bedre (6). Resultatene i denne studien kan indikere at sykepleierne på sengeavdelingene ikke anså seg som trygge nok til å legge PVK, selv om venetilgangen til pasientene per definisjon hadde en lav til moderat A-DIVA-skår.
Styrker og begrensninger ved studien
Studien ble gjennomført ved et lokalsykehus der praksisen er at sykepleierne på sengeavdelingene kan tilkalle anestesisykepleiere for å få hjelp til å etablere intravenøs tilgang dersom de vurderer at pasienten har vanskelig venetilgang. Vi antok derfor at utvalget vårt med de inkluderte pasientene ville ha en vanskelig venetilgang, siden sykepleierne på sengepost vurderte pasientene til å ha vanskelig venetilgang. Denne antakelsen viste seg imidlertid ikke å stemme siden utvalgets gjennomsnittlige A-DIVA-skår på 2,16 tilsvarer en liten til moderat risiko for vanskelig venetilgang (10).
Det er derfor behov for mer forskning på hvordan sykepleiere vurderer vanskelighetsgraden av venetilgang samt sine egne ferdigheter og kompetanse til å gjennomføre PVK-innleggelser. Det bør også undersøkes om tradisjonell metode eller ULVPVK er best egnet når pasientene har en høy A-DIVA-skår. En mulig risiko ved sistnevnte studie er at pasienter kan bli påført flere hudpunksjoner under innleggelse av PVK.
En styrke ved denne studien er selve designet (20). Vi brukte en enkel randomisering, som betyr at alle PVK-oppdragene hadde like stor sjanse til å bli fordelt i kontrollgruppen (tradisjonell metode) eller intervensjonsgruppen (ULVPVK), noe som ga oss sammenliknbare grupper. Randomiseringen styrker derfor validiteten i studien, da gruppene som ble sammenliknet, er tilnærmet like, og det er mulig å fastslå om tradisjonell metode, som er dagens standardmetode, eller ULVPVK er den best egnede metoden.
En svakhet ved alle RCT-studier er imidlertid at de gjennomføres under kontrollerte og standardiserte forhold, og at de ikke nødvendigvis gjenspeiler klinisk praksis (25). Denne studien er likevel designet og gjennomført på en måte som er så lik den praktiske hverdagen på sykehuset som mulig. Sykepleierne på sengeavdelingene kan ta kontakt med anestesisykepleiere når de trenger hjelp til PVK-innleggelser. Vi anser derfor at resultatene fra studien har høy praktisk og klinisk nytteverdi.
En annen mulig svakhet ved denne studien er at anestesisykepleierne ekskluderte relativt mange pasienter på grunn av høy A-DIVA-skår og etiske hensyn. Det medførte at pasientene i dette utvalget hadde en venetilgang som var definert som «enkel/moderat», det vil si en A-DIVA-skår mellom 0 og 3, og ikke en vanskelig venetilgang i henhold til A-DIVA. Vi diskuterte dette eksklusjonskriteriet med REK før studien startet, og bestemte i samråd med REK at det var nødvendig å ha med et slikt kriterium for ikke å påføre pasientene unødvendig ubehag og smerte.
Datainnsamlingen inneholdt dessverre ikke detaljert informasjon om hvorfor pasientene ble ekskludert, men mange anestesisykepleiere kommenterte på registreringsskjemaet at de mente det var uforsvarlig ikke å kunne velge den metoden de mente var den beste når pasientene hadde en høy A-DIVA-skår.
I 35 av 37 ekskluderte tilfeller med høy A-DIVA-skår valgte anestesisykepleierne å benytte ULVPVK. Det indikerer at anestesisykepleiernes faglige vurderinger er i tråd med forskning på feltet om at ULVPVK er den beste metoden for pasienter med svært vanskelig venetilgang (14–17).
En annen svakhet ved studien var at vi valgte sykepleieres subjektive vurdering av vanskelig venetilgang uten at de brukte et validert skåringsverktøy, som et av inklusjonskriteriene. Resultatene viser at sykepleieres subjektive vurdering var et utilstrekkelig mål på «vanskelig venetilgang» og medførte at vi ikke fikk undersøkt ULVPVK blant pasienter med en validert skår for vanskelig venetilgang.
For fremtidige studier på bruk av ULVPVK og tradisjonell metode bør derfor forskere vurdere om inklusjonskriteriet «vanskelig venetilgang» skal defineres som A-DIVA ≥ 4 (10), slik at man får undersøkt om ULVPVK er mer effektivt enn tradisjonell metode hos pasienter med høy A-DIVA.
Anestesisykepleierne i studien vår hadde mye erfaring og trening i tradisjonell etablering av PVK, mens erfaringsnivået i ULVPVK varierte en del. Noen av anestesisykepleierne hadde kun hatt den nødvendige opplæringen for denne studien, mens andre hadde benyttet ULVPVK i flere år.
For å ivareta personvernet til deltakerne i studien samlet vi ikke inn data om anestesisykepleiernes erfaringsnivå. Avdelingen er relativt liten og transparent. Imidlertid hadde anestesisykepleierne i denne studien i gjennomsnitt mindre praktisk erfaring og trening i bruk av ULVPVK, altså færre timer, enn anestesisykepleiere i andre studier (14–16), hvor kravet til erfaringsnivå var høyere og treffprosenten bedre.
Implikasjoner for praksis
Resultatene i denne studien viser at tradisjonell metode for innleggelse av PVK er en like god metode som ULVPVK hos pasienter med enkel til moderat vanskelig venetilgang (A-DIVA-skår 0–3). Tradisjonell metode var også raskere å gjennomføre og er derfor å anbefale når pasienten har en lav A-DIVA-skår.
Selv om utvalget i studien vår viste seg å ikke ha en «vanskelig venetilgang», slik at vi dermed ikke kan stadfeste at ULVPVK er best egnet ved høy A-DIVA-skår, er det andre studier som viser det (14–16). Det bør derfor diskuteres om opplæring av ULVPVK bør være obligatorisk for anestesisykepleierstudenter fordi bruk av ultralyd ved innleggelse av PVK kan medføre færre hudpunksjoner og mindre smerter hos pasienter med vanskelig venetilgang.
I tillegg bør det også vurderes om bachelorstudenter i sykepleie bør ha mer trening i PVK-innleggelse i løpet av studiet. Videre bør det legges til rette for at sykepleiere på sengeavdeling også får mulighet til å trene på PVK-innleggelser (6).
Konklusjon
Denne randomiserte kontrollerte studien fant ingen statistisk signifikant forskjell i antallet hudpunksjoner mellom ULVPVK og tradisjonell metode. Funnene indikerer imidlertid at når pasientene har vanskelig venetilgang, foretrekker anestesisykepleierne å benytte ultralyd for å legge inn PVK.
Forfatterne oppgir ingen interessekonflikter.
Åpen tilgang CC BY 4.0
Hva studien tilfører av ny kunnskap














0 Kommentarer