Psykisk helse og seksualitet – tør vi snakke om det?

Min erfaring er at seksualitet fremdeles er et ikke-tema i helsevesenet. Hvorfor er det slik? Vi vet jo at sykdommer berører den seksuelle helsen.
"Dere har tatt orgasmen min i fra meg", roper en kvinne i begynnelsen av 40-årene. Hun er innlagt på en akuttpsykiatrisk avdeling. Kvinnen behandles for depresjon.
Det er selvsagt viktig for henne å bli behandlet for sin depresjon, men på grunn av medisineringen, har hun mistet lysten og evnen til å oppnå orgasme. For henne er egenseksualiteten en ressurs, noe som gir henne nytelse og ro og en pause fra vanskelige følelser.
Henger sammen
Behandling av ulike sykdommer, det være seg kreft, psykiske lidelser, kroniske lidelser, skader og funksjonshemning vil kunne påvirke seksuell utfoldelse og opplevelse negativt. Seksuelle problemer kan også føre til redusert fysisk og psykisk helse. For dem som opplever krise i forhold til egen identitet eller annerledes seksualitet, vil selvsagt både den mentale og den seksuelle helsen bli berørt.
Ut ifra dette, ser vi at den seksuelle helsen er forbundet med det meste og det meste er forbundet med seksuell helse. Den er bare ikke forbundet med vårt tilbud innen helsetjenesten.
«Kanskje er det å skape tabuer uttrykk for primitive menneskelige forsvarsmekanismer. Når det er noe som er vanskelig, later vi som det ikke er der». (1)
Kanskje er dette den egentlige forklaringen på hvorfor vi ikke tar opp temaet i møte med den enkelte?
Seksuelle spørsmål
Seksualiteten tilhører i utgangspunktet den mest intime delen av livet vårt og den spiller på dype og private strenger i oss. For de fleste innebærer det at vi ikke snakker med hvem som helst om vår seksualitet. For mange betyr det at de ikke snakker med noen om det.
Spør man helsearbeidere om hvorfor temaet seksualitet ikke tas opp, svarer mange at de føler de mangler kunnskap. Det er få som har hatt temaet i sin utdannelse og dermed har man kun sin egen seksualitet som referanse, og den bør man unngå å snakke om i møte med pasienter.
Seksuelle problemstillinger utfordrer oss sterkere og dypere enn andre menneskelige problemer fordi det berører oss følelsesmessig, moralsk og faglig.
Tidspress er annen faktor. Når mange oppgaver skal løses på kort tid, blir seksuelle problemer sett på som «luksusproblemer».
Kanskje er vi redde for hva kolleger og andre vil tenke om oss hvis vi tar opp seksuelle spørsmål?
Om å tørre og prate
Mange tenker kanskje også at seksualitet ikke er viktig for pasienten akkurat nå. Hvis en mann på kirurgisk avdeling nettopp har fått anlagt stomi, vil han antakeligvis ikke tenke på sex der og da. Mest sannsynlig vil han bekymre seg for hvordan det seksuelle kommer til å fungere når han kommer ut fra sykehuset.
Undersøkelser viser at svært få pasienter tør å ta opp seksuelle problemer med hjelpeapparatet, hvis ikke vi åpner for det. Mange er redde for hva helsepersonell vil tenke om dem hvis de tar det opp mens de for eksempel er under behandling. Dermed forspilles det som kunne vært en viktig ressurs for pasienten i det vanskelige.
Å snakke om seksualitet innebærer å tørre. Det handler nok oftest om å sette ord på opplevelser og følelser, men også å avdekke eventuelle medisinske dysfunksjoner.
Bør være obligatorisk
I en undersøkelse av stomipasienter oppga 98 prosent at informasjon om sexlivet burde være obligatorisk i den preoperative samtalen, mens kun 42 prosent rent faktisk hadde hatt en slik samtale.
I en studie av hjertepasienter mente et stort flertall, at seksualrådgivning var nødvendig, mens kun 3 prosent av menn og 18 prosent av kvinner fant den gitte informasjonen tilstrekkelig.
Defensive argumenter om hensyntagen til pasienters grenser og integritet rettferdiggjøres altså ikke av foreliggende forskning. (2)
Hva trengs for å kunne snakke om seksualitet?
Et vanskelig språk
Som tidligere nevnt er det få som har hatt temaet seksualitet i sin utdanning og dermed er dette et område de fleste ikke føler seg utdannet til å være profesjonell i forhold til. Det blir da ens egne personlige erfaringer en har som referanse. Man blir derfor ekstra sårbar dersom man åpner opp for å snakke om seksualitet, fordi en utsetter seg for å eksponere egne problemer.
Hvis en ikke har erfaring med å snakke om seksualitet vil det også være vanskelig å finne et språk som faller en naturlig. Skal en bruke ord som vagina, skjede og penis eller skal en bruke de ordene som alle vet hva er, men som ingen tør si høyt?
Derfor trenger man å skaffe seg kunnskap for å utvikle kyndighet. Man bør ha tilstrekkelig kunnskap om kropp og seksualitet for å kunne vise pasienten at en har noe å bidra med. Man må også tørre å begynne å bruke ordene, selv om de føles som om de sitter fast i munnen.
Videre utvikles kyndighet gjennom erfaring med mennesker som betror deg sin historie og sine problemer. Gjennom å snakke med mennesker lærer en seg også noe om hva som er allmenne erfaringer og hva som er mere spesielle erfaringer.
Være fordomsfri
Pasientene forventer ikke at helsepersonell skal vite svaret på absolutt alt, men at de skal være åpen for å ta imot og forsøke å hjelpe.
Den tryggeste holdningen man som helsepersonell kan ha, er å tillate seg og ikke vite alt, men vite hvor kunnskapen er tilgjengelig. Kunnskapen kan være i form av andre kolleger som kan noe du ikke kan. Det kan være oppslagsverk i avdelingen og det kan være brukerorganisasjoner som kan kontaktes.
Når en skal snakke om seksualitet er det viktig å være fordomsfri. Det betyr at en har en åpen holdning til det pasienten forteller. Hvis en pasient sliter psykisk fordi vedkommende er homofil og har vanskelig for å akseptere det, vil det være svært uheldig om vedkommende møter noen i hjelpeapparatet som har store problemer med å akseptere homofile.
For å bli bevisst sine egne holdninger, må man utfordre sine egne fordommer og sine egne tabuforestillinger. Man må rett og slett spørre seg selv «hva tenker og føler jeg om dette?»
En kan også lese litteratur, se filmer, oppsøke møteplasser og å søke på nettet for å lære mere om ulike problemstillinger.
Selv om det er ønskelig og nødvendig at helsepersonell tar opp temaet seksualitet i møte med pasienter, betyr det ikke nødvendigvis at en skal snakke med alle pasienter om det. Hvis pasienten uttrykker at vedkommende ikke ønsker å snakke om det, så skal det selvsagt respekteres. Ingen skal måtte snakke om sin egen seksualitet uten at det er grunnlag for det. Fallgruvene er altså at helsepersonell ikke snakker om seksualitet i det hele tatt, eller at man tenker at man skal snakke med alle pasienter om det. (1)
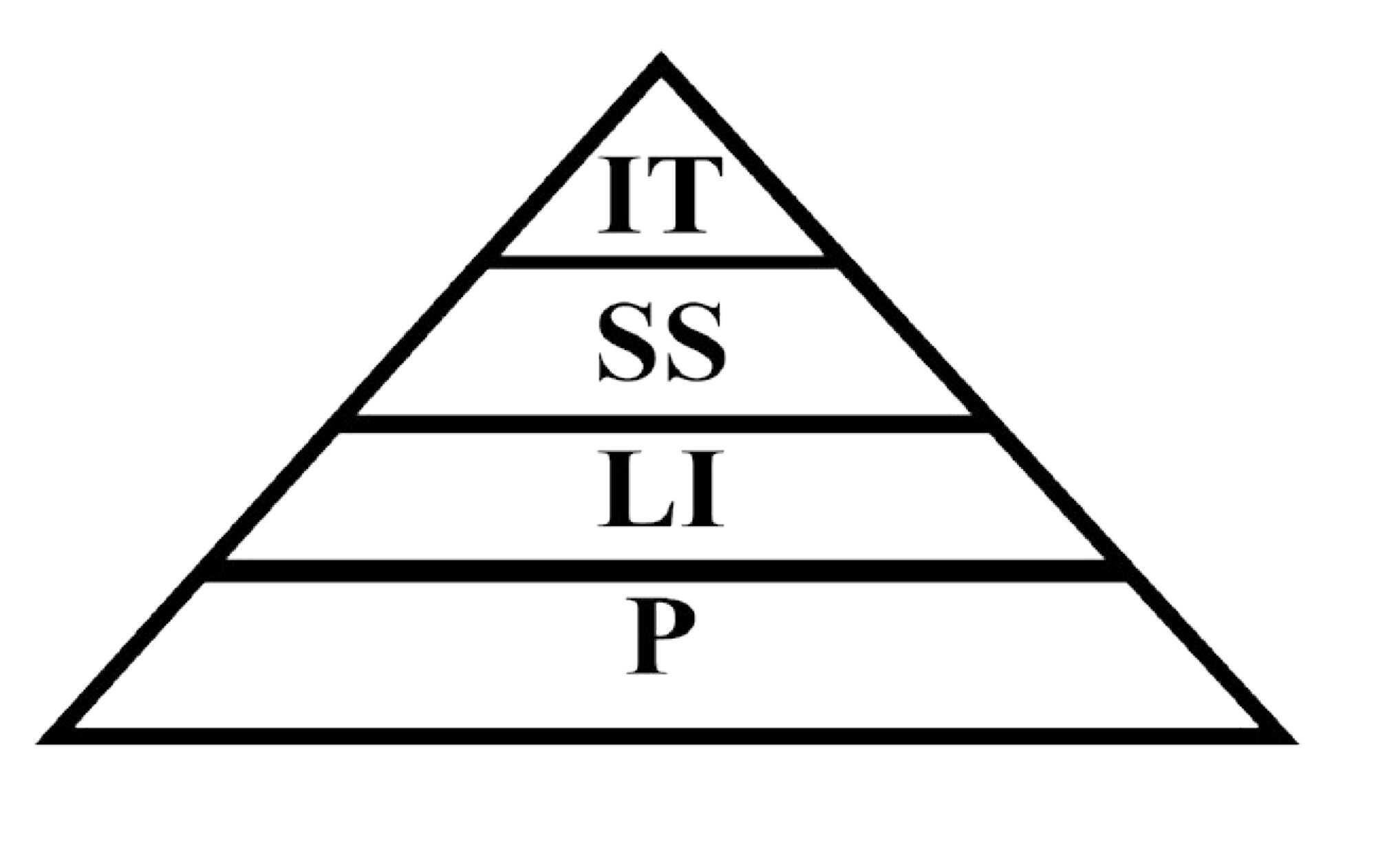
PLISSIT-modellen
I 1976 utarbeidet den amerikanske psykologen Jack Annon PLISSIT-modellen – en modell som beskriver en måte å kommunisere, og behandle seksuelle problemer, på ulike nivåer. Modellen representerer en gradert og terapeutisk tilnærmingsmåte. De enkleste problemene kan løses på første nivå, mens de vanskeligere spørsmålene må tas på høyere nivåer. Dette er altså både en praktisk modell og en påminner for helsepersonell om at ikke alle problemer nødvendigvis må løses av spesialister, eller at man trenger å gå i dybden for å kunne løse dem. (3)
Den grunnleggende tanken i modellen er at den kan anvendes både i seksuell opplysning, rådgivning, behandling og terapi.
P=Permission= Tillatelse. Man gir tillatelse til å være seksuell og til å snakke om seksualitet. På dette nivået vil det være naturlig å tilkjennegi overfor pasienten at her kan du også snakke om seksualitet og samliv.
LI=Limited information=Begrenset informasjon. Man gir begrenset informasjon om seksualitet. Det vil være naturlig å informere pasienter om bivirkninger av medisin, også seksuelle. Man kan tilkjennegi at mange kan oppleve uønskede bivirkninger. Om pasienten skulle oppleve det, bes vedkommende om å ta dette opp slik at man kan forsøke å finne en løsning på problemet.
SS=Specific suggestions=Spesifikke forslag. Man gir spesifikke, konkrete råd om hva som kan hjelpe. Skulle det omhandle bivirkninger av medisin kan man komme med konkrete forslag på hva som kan avhjelpe problemet.
IT=Intensiv therapy=Intensiv terapi. De problemene som ikke er avhjulpet på de tre øverste nivåene krever spesialisert behandling. For eksempel seksualterapi, henvisning til klinisk spesialist eller kirurgisk behandling.
Hvilket av de fire nivåene som tas i bruk avhenger av problemstillingen.
Helsepersonell med minimum 3. årig utdanning bør være i posisjon til å gi råd og behandle på de to nederste nivåene av PLISSIT-modellen.
Må forankres
Det er også avgjørende at det ikke blir den enkeltes ansvar å snakke om seksualitet i møte med pasientene i helsetjenesten. Det blir for tilfeldig. Temaet må forankres i den enkeltes enhets prosedyreverk. Det må også tematiseres på personalmøter, fagdager og konferanser for å øke den enkeltes åpenhet og forståelse for viktigheten av å ta opp temaet.
Gjennom å snakke med kolleger om seksualitet får en øvelse i å ta ordene i sin munn. Det åpner også opp for diskusjoner som kan være klargjørende for hvordan en best kan møte seksuelle problemstillinger hos den enkelte. Det er viktig at det er tilgjengelig aktuell litteratur, fagtidsskrifter, brosjyrer og kontaktinformasjon til aktuelle fagpersoner en kan kontakte ved behov for kunnskap og veiledning. Denne informasjonen bør også være tilgjengelig for pasientene.
Det kunne kanskje passe nå at du legger fra deg bladet og bruker litt tid på å tenke igjennom: «Hvordan er det på min arbeidsplass?» «Hvordan forholder jeg meg til temaet seksualitet?» «Vil jeg kunne tørre å snakke om det i møte med mine pasienter?» «Og hva må eventuelt til for at jeg skal tørre det?» «Og skal jeg gjøre noe med det?»
Saken står på trykk i stiste utgave av Psykisk helse og rus 1/2016. Vil du lese flere saker innenfor ulike fagområder, finne du en oversikt over alle fagbladene på Sykepleiens hjemmesider.
Referanser:
Almås og Benestad, 2006, Sexologi i praksis
Graugaard, Møhl, Hertoft, 2006, Krop, sygdom og seksualitet
Aars Håkon, 2011, Menns seksualitet
Tidsskrift for Psykisk helsearbeid 04/10 Den Norske
seksualfolkehelsa














0 Kommentarer