Sykepleieres erfaringer før og etter implementering av ISBAR – en kartleggingsstudie
Sammendrag
Bakgrunn: Kommunikasjonssvikt er en av hovedårsakene til uønskede hendelser i helsetjenesten. Spesielt er overlevering av pasientansvar en sårbar situasjon dersom betydningsfull informasjon ikke blir overført. Verdens helseorganisasjon og Helsedirektoratet anbefaler kommunikasjonsverktøyet ISBAR (identifikasjon, situasjon, bakgrunn, aktuell status, råd) for sikker muntlig kommunikasjon ved overlevering av pasientansvar.
Hensikt: Kartlegge sykepleieres og intensivsykepleieres erfaringer med den muntlige overflyttingsrapporten, før og etter implementering av ISBAR.
Metode: Vi utførte en spørreskjemaundersøkelse på en intensivavdeling og tre medisinske avdelinger, der vi kartla sykepleiernes erfaringer med overflyttingsrapporten, før og etter at ISBAR ble implementert. Vi benyttet deskriptiv statistikk og ikke-parametriske tester i dataanalysen. Åpne spørsmål i spørreskjemaet ble bearbeidet med innholdsanalyse.
Resultat: Spørreskjemaundersøkelsen ble besvart av 89 sykepleiere (64 prosent) i pretesten og 87 (56 prosent) i posttesten. Sammenliknet med pretesten viste posttesten at overflyttingsrapportene var blitt mer like (p = 0,001) og tidseffektive (p = 0,001) etter at ISBAR ble implementert. I posttesten var 83 sykepleiere (95 prosent) enig i at ISBAR hadde forbedret pasientbehandlingen, og sykepleierne følte seg tryggere på å overta pasientansvaret (p = 0,003).
Konklusjon: ISBAR er et tidseffektivt kommunikasjonsverktøy som kan bidra til bedre kvalitet på pasientbehandlingen, bedre struktur på overflyttingsrapportene og en standardisering av hvilke pasientopplysninger som bør overleveres. Det er krevende å endre klinisk praksis, men undervisning og bruk av flere typer informasjonsmateriell var effektive tiltak da ISBAR skulle innføres på sykehuset.
Referer til artikkelen
Tangvik L, Kinn-Mikalsen M, Johnsgaard T, Reime M. Sykepleieres erfaringer før og etter implementering av ISBAR – en kartleggingsstudie. Sykepleien Forskning. 2021;16(87550):e-87550. DOI: 10.4220/Sykepleienf.2021.87550
Kommunikasjonssvikt mellom helsepersonell forårsaker over 60 prosent av uønskede hendelser på sykehus (1). Kommunikasjonssvikt oppstår spesielt ved overlevering av pasientansvar (1, 2), og siste årsrapport fra Meldeordningen avdekket 317 uønskede hendelser ved pasientoverflyttinger på norske sykehus (3).
Internasjonalt er pasientoverflyttinger blant de fem vanligste årsakene til uønskede pasienthendelser og unødvendige helseutgifter (4). Pasientsikkerheten er truet dersom betydningsfull informasjon ikke blir videreført til neste ledd, noe som kan føre til forsinket behandling, feildiagnostisering og feilbehandling (5).
En undersøkelse av reinnleggelser på intensivavdelinger fra sengeposter fant at pasienter som hadde en mangelfull skriftlig overflyttingsrapport, hadde fem ganger høyere odds for reinnleggelse (6). Det siste året har vist oss hvor sårbar intensivkapasiteten er i Norge, og tiltak som forebygger unødvendig bruk av intensivplasser, bør derfor være en prioritet.
Forskning har avdekket ustrukturerte, varierende og mangelfulle muntlige intrahospitale overflyttingsrapporter og angir et behov for en standardisering (7, 8). Vår studie har kartlagt hvordan sykepleiere på sengeposter og intensivavdelinger erfarer intrahospitale overflyttingsrapporter før og etter at kommunikasjonsverktøyet ISBAR ble tatt i bruk.
Det er tidligere dokumentert at disse to sykepleiergruppene har ulike forventninger til innholdet i overflyttingsrapportene. Intensivsykepleiere opplever et sterkt eierskap overfor intensivpasientene og har et stort behov for å gi utfyllende informasjon om pasientene (9), mens sykepleiere på sengepost ønsker færre opplysninger om intensivoppholdet og mer informasjon om nåværende status og plan for videre behandling (9, 10). Manglende felles retningslinjer for innholdet i overflyttingsrapporter kan medføre at slike forventningsforskjeller oppstår.
ISBAR
Kommunikasjonsverktøyet ISBAR hadde sin opprinnelse i den amerikanske marinen på 1980-tallet og ble først introdusert for helsevesenet i USA i 2001 som et tiltak for å redusere forekomsten av kommunikasjonssvikt mellom helsepersonell (11).
Verktøyet har siden blitt spredt internasjonalt og anbefales av Verdens helseorganisasjon (WHO) som et ledende eksempel på standardisering av kommunikasjonen ved pasientoverleveringer (12). Siden 2017 har ISBAR vært en del av pasientsikkerhetsprogrammet etter anbefalinger fra Helsedirektoratet (13) for å gi helsepersonell et verktøy for sikker muntlig kommunikasjon (14).
Forskning på bruk av ISBAR i praksisfeltet har vist at man kan oppnå 20 prosent reduksjon i antallet uønskede hendelser som er forårsaket av kommunikasjonssvikt (15), en mer effektiv struktur på innholdet i rapporten (16) og signifikant forbedret kvalitet på overflyttingsrapporten mellom spesialavdelinger (17).
En studie som undersøkte bruken av ISBAR hos masterstudenter i spesialsykepleie, fant at studentene ble mer bevisst på sin egen kommunikasjonsstruktur og fikk bedre oversikt over pasientsituasjonen. I tillegg medførte bruk av ISBAR at helsepersonellet ble mer enige om behandlingen og den videre planen for pasientene (18).
Hensikten med studien
Til tross for at det er blitt mer forskning på ISBAR, finnes det fortsatt få studier som kartlegger hvordan kommunikasjonsverktøyet påvirker intrahospitale overflyttingsrapporter mellom sykepleiere på medisinske sengeposter og spesialavdelinger. Hensikten med denne studien var derfor å få mer kunnskap på dette området. Vi stilte følgende forskningsspørsmål:
«Hvilke erfaringer har sykepleiere på medisinske avdelinger og intensivavdelinger med muntlige overflyttingsrapporter, før og etter implementering av ISBAR, når det gjelder innhold, struktur og tidsbruk?»
Metode
Studiedesign
Studien er en intervensjonsstudie med et pre–post-design der vi benyttet spørreskjema som datainnsamlingsmetode.
Rekruttering og datasamlingsprosedyre
En intensivavdeling og tre medisinske avdelinger på et lokalsykehus ble forespurt om å delta i studien. Avdelingslederne godkjente forespørselen. Vi inkluderte kun medisinske avdelinger der pasientoverflyttinger kunne gå begge veier. Dermed spurte vi ikke akuttmottak og medisinske poliklinikker om å delta i denne studien. Inklusjonskriteriet var stillingsprosent > 50 prosent for å få svar fra sykepleiere som hyppig opplevde pasientoverflytting.
Informasjon om studien ble formidlet på e-post og på sykehusets intranettside. Vi leverte ut et spørreskjema som kartla erfaringer med pasientoverflytting til avdelingslederne på de fire avdelingene i studien. Avdelingslederne distribuerte spørreskjemaet til sine ansatte.
Spørreskjemaet var i papirform og ble levert tilbake i en konvolutt etter utfylling. For å ha mulighet til å benytte parametriske tester ba vi deltakerne om å oppgi en anonymisert kode. Vi utførte pretest i februar–mars 2018 og posttest i september–november 2018.
Datasamlingsverktøy
Med tillatelse fra utviklerne oversatte vi et australsk spørreskjema om pasientoverflytting (19) til norsk i tråd med de seks trinnene i den anerkjente oversettelsesprosedyren til Beaton og medarbeidere (20). Trinnene består av fremoversettelse, syntese, tilbakeoversettelse, ekspertkomité, pretest og dokumentasjon av oversettelsesprosessen.
Vi utførte hver vår fremoversettelse, etterfulgt av en syntetisering av de ulike versjonene. Vi engasjerte to oversettere med engelsk som morsmål til å utføre tilbakeoversettelsen, én av disse hadde i tillegg helsefaglig bakgrunn. Ekspertkomiteens utkast ble innholdsvalidert av åtte nyutdannede intensivsykepleiere før endelig versjon forelå.
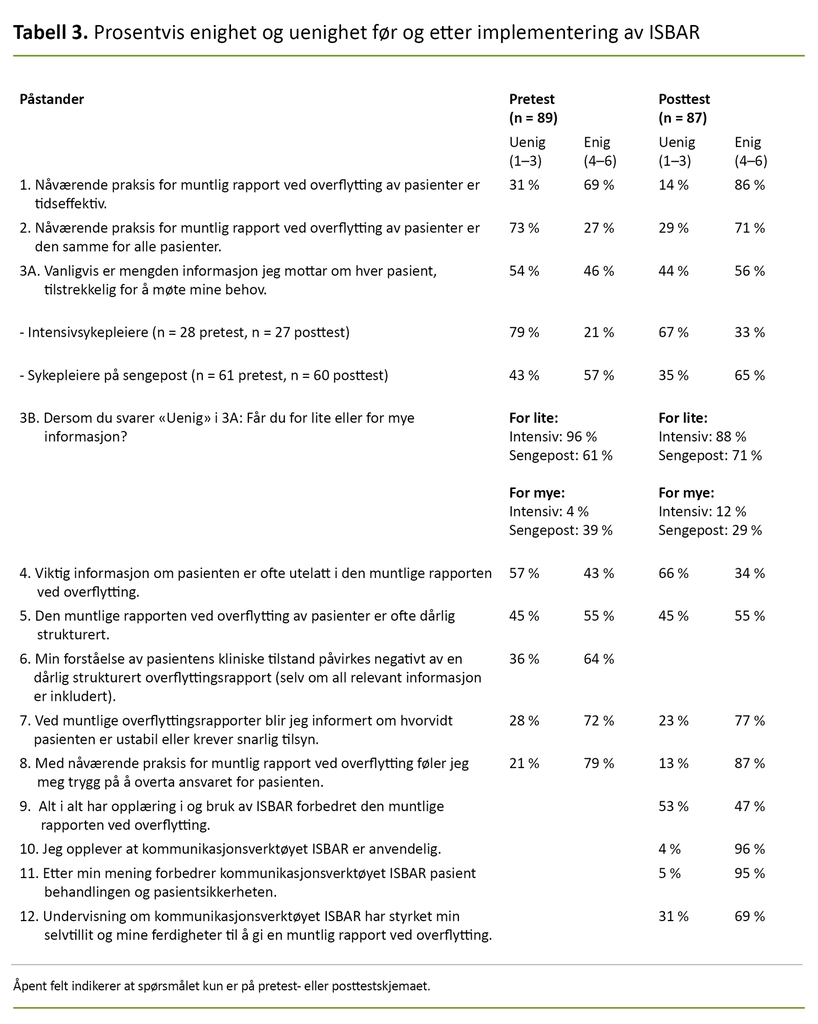
Spørsmålene i spørreskjemaet kartla tidsbruk for, innhold i og struktur på de muntlige overflyttingsrapportene, før og etter implementering av ISBAR. Spørreskjemaets pretest besto av åtte lukkede og ett åpent spørsmål, og posttesten besto av tolv lukkede og to åpne spørsmål (tabell 3).
En sekspunkts Likert-skala med svaralternativer fra «svært uenig» til «svært enig» ble benyttet i påstandene som ble fremsatt. Åpne spørsmål ble benyttet for å innhente erfaringer og synspunkter som ikke ble fanget opp av de lukkede spørsmålene.
Vi stilte følgende åpne spørsmål både i pre- og posttesten: «Ut ifra din erfaring er det andre forhold i den muntlige overflyttingsrapporten du vil påpeke, i positiv eller negativ forstand?»
I tillegg stilte vi følgende spørsmål i posttesten: «Opplever du at kommunikasjonsverktøyet ISBAR har forbedret eller forverret den muntlige overflyttingsrapporten?»
Intervensjon
Sykehuset som deltok i studien, hadde allerede besluttet at ISBAR skulle innføres på bakgrunn av Helsedirektoratets anbefalinger, og vi fikk ansvaret for implementeringsprosessen. Vi identifiserte flere mulige barrierer: en pågående omorganisering på sykehuset, et kort tidsrom for å iverksette ISBAR og en mulig motstand hos sykepleierne til å sette seg inn i nye verktøy.
Vi gjennomførte 22 undervisningsøkter à 30 minutter for 150 sykepleiere i perioden april til juni 2018. Undervisningen ble utført som internundervisninger avdelingsvis i tillegg til drop-in-undervisning for sykepleiere som ikke kunne være til stede på internundervisningen.
Det var imidlertid ikke obligatorisk å delta på undervisningen. Undervisningen inneholdt funn fra forskning på kommunikasjonssvikt i helsevesenet, historien bak innføringen av ISBAR samt resultater fra pretesten. Innholdet skulle gi sykepleierne bakgrunnsforståelse for hvorfor kommunikasjonsverktøyet ISBAR var nyttig.
Vi filmet to videoer til bruk i undervisning, som senere er gjort tilgjengelige på YouTube. Første video viser en telefonsamtale med en lege uten bruk av ISBAR, og den andre videoen demonstrerer bruken av ISBAR i en telefonsamtale med en lege.
Vi leverte ut egenproduserte lommekort som inneholdt relevante punkter i en overflyttingsrapport, til alle avdelingene. For å oppfordre sykepleierne til å bruke kommunikasjonsverktøyet lagde vi musematter og plakater med en forenklet versjon av ISBAR, som vi plasserte på vaktrommene der rapportene gis.
Vi delte også ut buttons til uniformer med teksten «Gi meg en ISBAR», og klistremerker med teksten «Ringe lege? Husk ISBAR» festet vi på alle fasttelefoner.
Analyse
Vi benyttet statistikkprogrammet IBM SPSS versjon 24 til statistisk analyse. Grunnet et datasett som ikke var normalfordelt, ble den ikke-parametriske testen Mann-Whitney U benyttet for å beregne signifikansnivået og median til å beskrive middelverdi. For å vise spredning i svarene og samtidig utelukke de mest ekstreme svarene presenterer vi 5 prosent- og 95 prosent-persentilene.
Vi ba respondentene om å oppgi en anonymisert kode (mors navn og fødselsår), men denne koden manglet på flere av spørreskjemaene. Derfor analyserte vi datasettet som to uavhengige grupper, før og etter at ISBAR var tatt i bruk. For å belyse prosentvis enighet og uenighet for de ulike påstandene som kom frem, ble Likert-skalaen dikotomert: «enig» (1–3) og «uenig» (4–6).
Svarene på de åpne spørsmålene utgjorde sju sider med datamateriale, og vi analyserte teksten etter Graneheim og Lundmans (21) metode for innholdsanalyse (tabell 4). Denne analysemodellen kondenserer meningsbærende enheter samtidig som kjernen bevares (manifest innhold). Deretter blir det kondenserte materialet gjenstand for fortolkning (latent innhold) og abstrahert til undertemaer og temaer.
Etikk
Studien er godkjent av Norsk senter for forskningsdata (NSD) (prosjektnummer 57512). Retur av spørreskjema ble ansett som samtykke til å delta i studien.
Resultater
Spørreskjemaundersøkelsen
Av 140 sykepleiere besvarte 89 (64 prosent) pretesten, og 87 av 155 (56 prosent) besvarte posttesten. Utvalget i pretesten besto av 28 sykepleiere fra intensivavdeling og 61 sykepleiere fra sengepost. I posttesten var utvalget 27 sykepleiere fra intensivavdeling og 60 fra sengepost.
Kvantitativ analyse
Resultatene viser at sykepleierne erfarte at overflyttingsrapporten var blitt mer tidseffektiv og mer lik for alle pasientene etter at de hadde tatt i bruk ISBAR. Sykepleierne følte seg også tryggere på å overta pasientansvaret etter implementeringen av ISBAR (tabell 2).
I pretesten var 21 prosent av sykepleierne på intensivavdelingen enig i at de fikk tilstrekkelig informasjon om pasientene ved overflytting sammenliknet med 57 prosent av sykepleierne på sengepost. I posttesten økte dette til 33 prosent på intensivavdelingen og 65 prosent på sengepost.
Av sykepleierne som var uenig i påstanden, svarte majoriteten av intensivsykepleierne at de fikk for lite informasjon om pasienten. Av sykepleierne på sengepost mente også flere her at de fikk for lite informasjon om pasienten, mens henholdsvis 39 prosent i pretesten og 29 prosent i posttesten oppga at de fikk for mye informasjon.
95 prosent mente at ISBAR kunne forbedre pasientsikkerheten og pasientbehandlingen.
Av alle sykepleierne svarte 96 prosent at kommunikasjonsverktøyet var anvendelig, 95 prosent mente at ISBAR kunne forbedre pasientsikkerheten og pasientbehandlingen, og 69 prosent oppga at undervisning om ISBAR hadde forbedret selvtilliten og ferdighetene til å gi en muntlig rapport. Imidlertid oppga bare 47 prosent at kommunikasjonsverktøyet hadde forbedret den muntlige overflyttingsrapporten (tabell 3).
Evaluering av implementeringstiltakene
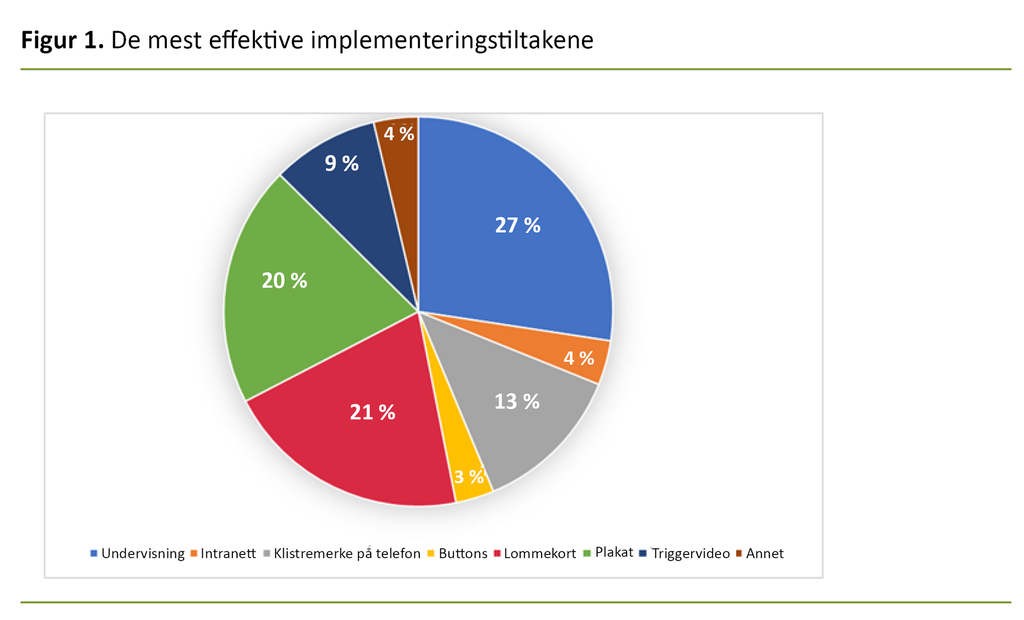
Undervisning, lommekort og plakat ble oppgitt som de mest effektive implementeringstiltakene (figur 1).
Innholdsanalyse
Det første åpne spørsmålet ble besvart av 41 (46 prosent) i baseline-undersøkelsen og 29 (33 prosent) i posttesten. I posttesten besvarte 61 sykepleiere (70 prosent) spørsmålet om ISBAR hadde forbedret eller forverret overflyttingsrapportene.
Innholdsanalysen av de åpne spørsmålene resulterte i tre hovedtemaer, som er beskrevet under.
Ingen standardisering av overflyttingsrapporten før implementering av ISBAR
Sykepleierne beskrev i pretesten at det ikke var en felles praksis for hvilken struktur overflyttingsrapporter skal ha, og at pasientinformasjonen som overleveres, varierte ut fra hvem som ga rapporten: «Ulik praksis fra avdeling til avdeling og stor forskjell i tidsforbruk og struktur» og «Det er stor forskjell på informasjon som gis, fra person til person».
Ulike forventninger til innholdet i overflyttingsrapporten mellom sengepost og intensivavdeling
Flere sykepleiere fra sengepost beskrev at de mottok for mye informasjon når de flytter over pasienter fra intensivavdelingen.
De opplevde at det var for mye oppmerksomhet på hva som hadde skjedd i intensivforløpet, og de uttrykte behov for mer informasjon om pasientens nåværende status og planen videre: «Rapportene er ofte lange og inneholder svært mye informasjon» og «Mye fokus på hva som har skjedd fremfor nåværende status […] og hva som er planen videre».
På den andre siden oppga intensivsykepleierne at de mottok for lite informasjon fra sengepost ved pasientoverflytting: «Opplever av og til at sykepleier fra sengepost ikke kjenner pasienten godt nok når vi får rapport. De leverer pasienten og går før vi har fått det vi trenger av opplysninger.»
ISBAR gir en bevisstgjøring på hva overflyttingsrapporten bør inneholde
ISBAR ga økt bevissthet om hvilken pasientinformasjon som bør overleveres i den muntlige rapporten, som følgende uttalelser viser: «Større fokus på hva som er viktig å rapportere» og «Mer bevisst på hva en rapporterer».
ISBAR oppfattes som en nyttig manual.
Forutsatt at alle punktene i skjemaet er utfyllende, kan forutsigbarheten ved å bruke ISBAR bidra til at det blir unødvendig å avbryte rapportgivingen for å stille spørsmål: «Får mer strukturert rapport fra sengepost og mindre avbrudd i rapporten, for en vet hva som kommer av informasjon.»
ISBAR oppfattes som en nyttig manual: «Hjelp som huskeliste når en har mye på ‘tapeten’» og «Syns det er lettere å strukturere rapporten jeg gir, når jeg har en ‘mal’ å gå etter». Ut fra kommentarene tolker vi det som at ISBAR gir forutsigbarhet, både for strukturen og innholdet i overflyttingsrapporten.
Diskusjon
Funn fra innholdsanalysen av de åpne spørsmålene indikerer at overflyttingsrapportene manglet struktur før ISBAR ble tatt i bruk. Disse funnene støttes også av kvantitative funn, der 55 prosent av deltakerne mente at den muntlige rapporten er dårlig strukturert. I posttesten beskrev flere sykepleiere at kommunikasjonsverktøyet ga dem en mal å rapportere etter, og at verktøyet fungerte som en nyttig huskeliste.
Vi tolker resultatet som at rapportene har fått mer likt innhold av pasientopplysninger ved at de følger en gitt struktur. På denne måten kan ISBAR bidra til at formidlingen av pasientopplysninger ikke varierer så mye. Når vi sammenlikner med originalstudien, som studerte overlevering av pasientinformasjon mellom turnusleger, ser vi at også de fant at rapportene ble mer like etter at ISBAR var tatt i bruk (19).
Andre signifikante resultater som fremkom i vår studie, var at overflyttingsrapporten ble ansett som mer tidseffektiv, og at sykepleierne følte seg tryggere på å overta pasientansvaret. Tid er en knapp ressurs i helsevesenet, og i så måte kan ISBAR bidra til at det blir frigjort tid til andre viktige sykepleieroppgaver.
Flere av sykepleierne anga imidlertid at kommunikasjonsverktøyet ikke hadde forbedret den muntlige overflyttingsrapporten. Resultatet kan være påvirket av at deltakerne manglet mengdetrening i å anvende verktøyet ISBAR grunnet kort tid fra ISBAR ble introdusert til posttesten ble utført.
Samtidig oppga mange sykepleiere at undervisningen hadde forbedret selvtilliten til og ferdighetene i å gi en muntlig rapport, noe som kan ha betydning for kvaliteten på overflyttingsrapporten. Nesten alle sykepleierne syntes kommunikasjonsverktøyet var anvendelig, noe som er viktig for at sykepleiere skal ta det i bruk.
Intensivsykepleierne hadde større behov for informasjon
Våre funn viser at selv etter at ISBAR var implementert, sa bare 33 prosent av intensivsykepleierne seg enig i at de fikk tilstrekkelig informasjon om pasienten ved overflytting. Av de som var uenig i denne påstanden, anga majoriteten at de fikk for lite informasjon.
På sengepost sa 65 prosent av sykepleierne seg enig i påstanden, men av de som var uenig i påstanden, oppga også flere her at de heller fikk for lite enn for mye informasjon. Samtidig, når vi sammenliknet de som oppga at de fikk for mye informasjon, utgjorde sykepleierne på sengepost en større prosentandel her enn intensivsykepleierne.
Intensivsykepleierne erfarte at de fikk for lite informasjon, og sykepleierne på sengepost at de fikk for mye informasjon.
Dette funnet samsvarer også med resultatene fra innholdsanalysen, der intensivsykepleierne erfarte at de fikk for lite informasjon, og sykepleierne på sengepost at de fikk for mye informasjon om pasientens sykdomsforløp. Resultatet indikerer at intensivsykepleierne hadde et større informasjonsbehov enn sykepleierne på sengepostene.
Årsaken kan være at intensivsykepleierne trenger all tilgjengelig informasjon for å være bedre rustet til å identifisere problemer og komplikasjoner som kan oppstå som følge av pasientens sykdomsforløp og kritiske tilstand. Pasienten kan dessuten være for syk til selv å gi nødvendig informasjon.
Sykepleierne på sengepost ønsket informasjon om hva de skulle gjøre videre med pasienten ettersom vedkommende på dette tidspunktet var stabilisert.
Funnene er i tråd med studien til Enger og medarbeidere (10) og en systematisk oversikt (22), som beskriver at rapportene fra intensivavdelingen inneholdt mye informasjon om selve intensivforløpet uten en klar plan for videre behandling, og at personalet følte seg overveldet av informasjonen som intensivsykepleierne ga.
Sykepleierne på intensivavdelinger og sengeposter har ulikt informasjonsbehov.
Bunkenborgs (9) studie beskriver at intensivsykepleierne føler et eierskap til intensivpasienten, som kan tenkes å oppstå fordi intensivsykepleieren kontinuerlig er til stede hos intensivpasienten i den kritiske fasen av sykdommen, og kjenner på ansvaret med å skulle ha fullstendig kontroll på pasientsituasjonen.
På bakgrunn av disse funnene kan det se ut til at sykepleierne på intensivavdelinger og sengeposter har ulikt informasjonsbehov, som medfører forskjellige forventninger til innholdet i overflyttingsrapportene. Det kan diskuteres i hvilken grad ISBAR som kommunikasjonsverktøy kan løse denne forventningsforskjellen.
Barrierer som kan hemme implementering av nye tiltak
I intervensjonsstudier vil man møte barrierer som kan hemme implementeringen av nye tiltak (23). Forskning viser at det kan være utfordrende å endre vaner og atferd, og at en vellykket implementering krever stor innsats og motivasjon fra deltakerne (24).
Når det innføres nye retningslinjer og dokumentasjonssystemer, gir det ofte merarbeid i en allerede travel arbeidshverdag, og sykepleierne kan bli «skjematrette». ISBAR er imidlertid et muntlig kommunikasjonsverktøy der ingenting må dokumenteres.
Den mest utfordrende barrieren på implementeringstidspunktet var organisatoriske endringer i sykehuset. I så måte hadde det vært hensiktsmessig om innføringen av ISBAR hadde foregått på et roligere tidspunkt, der det var obligatorisk å delta på undervisningen.
Når en implementeringsprosess er over, er det viktig å fortsette med tiltak som sørger for at endringene i praksis blir opprettholdt (24). I etterkant av denne studien har fagavdelingen ved sykehuset startet med simuleringstrening, der et av fokusområdene er sikker kommunikasjon ved å bruke ISBAR. En ny kartlegging ville derfor vært interessant for å se om simulering som intervensjon ville endret resultatene fra studien vår.
Metodediskusjon
Denne studien var en pretest–posttest-implementeringsstudie uten kontrollgruppe. Et studiedesign med kontrollgruppe ville imidlertid styrket studiens konklusjoner. Den gjennomsnittlige svarprosenten var > 50 prosent i begge undersøkelsesperiodene og regnes derfor som tilfredsstillende (25).
Det kan imidlertid tenkes at de som var mest positive til ISBAR, var de som besvarte spørreskjemaet. Derfor ville en høyere svarprosent gjort resultatet mer pålitelig (26).
Oversettelsesprosessen av spørreskjemaet ble utført etter anerkjente prosedyrer for frem- og tilbakeoversettelse. En av tilbakeoversetterne hadde helsefaglig bakgrunn, noe vi anser som en styrke for at den kulturelle tilpasningen ble ivaretatt.
Spørreskjemaet ble innholdsvalidert av åtte nyutdannede intensivsykepleiere som hadde fersk erfaring fra ulike sengeposter og ulike intensivavdelinger. Deres bakgrunn fra tilsvarende avdelinger som i studien gjorde dem godt egnet til å foreta valideringen. Studien ble kun utført ved ett sykehus, noe som kan svekke overføringsverdien.
Spørreskjemaet inneholdt flest lukkede spørsmål med faste svaralternativer. Mange avkrysninger etter hverandre kan føre til et modus der respondenten krysser av det samme alternativet for flere spørsmål på rad (25).
For å forebygge dette varierte spørreskjemaet mellom positivt og negativt ladede spørsmål. Åpne spørsmål i spørreskjemaet gir sykepleierne mulighet til å beskrive erfaringer med egne ord, som kan være et viktig supplement til lukkede spørsmål.
Vi har bare beskrevet forskjeller mellom sykepleiere på sengepost og intensivavdelinger for spørsmål 3A og 3B (tabell 3). I de resterende spørsmålene er utvalget analysert som én samlet gruppe. I ettertid ser vi at det hadde vært hensiktsmessig å differensiere mellom de to gruppene på samtlige spørsmål for å undersøke om det er forskjeller på andre punkter enn informasjonsmengden.
Det var ønskelig med parede tester i analysen, men ettersom flere koder ikke samsvarte mellom pretest og posttest, utførte vi analysen som to uavhengige grupper. Det hadde styrket resultatet dersom vi kunne fulgt samme person fra pretest til posttest.
Konklusjon
Denne kartleggingsstudien viser at overflyttingsrapportene ble mer like i struktur og innhold etter at ISBAR var implementert. I tillegg viste innholdsanalysen at sykepleierne opplevde kommunikasjonsverktøyet som en nyttig mal som bidro til økt bevisstgjøring av hvilken pasientinformasjon som bør overleveres.
Likevel fant vi at intensivavdelingen og sengepostene hadde forskjellige forventninger til mengden informasjon i overflyttingsrapporten, noe ISBAR ikke innvirket på. Sykepleierne følte seg imidlertid tryggere på å overta pasientansvaret etter at de hadde tatt i bruk ISBAR, og 95 prosent anga at kommunikasjonsverktøyet hadde forbedret pasientbehandlingen og pasientsikkerheten.
Disse faktorene kan være en god motivasjon for sykepleiere til å bruke ISBAR ved overlevering av pasientinformasjon.
Vi ønsker å takke alle sykepleierne som deltok i studien og bidro til ny kunnskap. En takk rettes også til vår arbeidsgiver, som la til rette for at det var mulig å gjennomføre studien.
Referanser
1. Müller M, Jürgens J, Redaèlli M, Klingberg K, Hautz WE, Stock S. Impact of the communication and patient hand-off tool SBAR on patient safety: a systematic review. BMJ Open. 2018;8(8):e022202. DOI: 10.1136/bmjopen-2018-022202
2. Arora V, Farnan J. Patient handoffs [internett]. Waltham, Massachusetts: UpToDate; 2016 [oppdatert 19.04.2021, hentet 15.01.2021]. Tilgjengelig fra: https://www.uptodate.com/contents/patient-handoffs.
3. Helsedirektoratet. Årsrapport 2017. Meldeordningen for uønskede hendelser i spesialisthelsetjenesten. Oslo: Helsedirektoratet; 2018. Rapport IS-2729. Tilgjengelig fra: https://www.helsedirektoratet.no/rapporter/meldeordningene-arsrapporter/%C3%85rsrapport%202017%20Meldeordningene.pdf (nedlastet 15.01.2021).
4. Reine E, Ræder J, Manser T, Småstuen MC, Rustoen T. Quality in postoperative patient handover: different perceptions of quality between transferring and receiving nurses. J Nurs Care Qual. 2019;34(1):E1–7. DOI: 10.1097/NCQ.0000000000000318
5. Foronda C, MacWilliams B, McArthur E. Interprofessional communication in healthcare: an integrative review. Nurse Educ Pract. 2016;19:36–40. DOI: 10.1016/j.nepr.2016.04.005
6. Naustdal KI, Drageset J. Pasientreinnleggelse på intensivavdelingen – en kasuskontrollstudie. Sykepleien Forskning. 2020;15(80647):(e-80647). DOI: 10.4220/Sykepleienf.2020.80647
7. Robertson ER, Morgan L, Bird S, Catchpole K, McCulloch P. Interventions employed to improve intrahospital handover: a systematic review. BMJ Qual Saf. 2014;23(7):600–7. DOI: 10.1136/bmjqs-2013-002309
8. Graan SM, Botti M, Wood B, Redley B. Nursing handover from ICU to cardiac ward: standardised tools to reduce safety risks. Aust Crit Care. 2016;29(3):165–71. DOI: 10.1016/j.aucc.2015.09.002
9. Bunkenborg G, Hansen TB, Hølge‐Hazelton B. Handing over patients from the ICU to the general ward: a focused ethnographical study of nurses' communication practice. J Adv Nurs. 2017;73(12):3090–3101. DOI: 10.1111/jan.13377
10. Enger R, Andershed B. Nurses’ experience of the transfer of ICU patients to general wards: a great responsibility and a huge challenge. J Clin Nurs. 2018;27(1–2):e186–94. DOI: 10.1111/jocn.13911
11. Finnigan MA, Marshall SD, Flanagan BT. ISBAR for clear communication: one hospital’s experience spreading the message. Aust Health Rev. 2010;34(4):400–4. DOI: 10.1071/AH09823
12. Verdens helseorganisasjon (WHO). Communication during patient hand-overs. Genève: WHO; 2007. Tilgjengelig fra: https://www.who.int/patientsafety/solutions/patientsafety/PS-Solution3.pdf (nedlastet 15.01.2021).
13. Helsedirektoratet. Tidlig oppdagelse og rask respons ved forverret somatisk tilstand – nasjonale faglige råd. Oslo: Helsedirektoratet; 2020. Tilgjengelig fra: https://www.helsedirektoratet.no/faglige-rad/tidlig-oppdagelse-og-rask-respons-ved-forverret-somatisk-tilstand (nedlastet 11.11.2021).
14. Helsedirektoratet. Pasientsikkerhetsprogrammet «I trygge hender 24-7»: ISBAR-sjekkliste. Oslo: Akershus universitetssykehus; u.å. Tilgjengelig fra: https://pasientsikkerhetsprogrammet.no/om-oss/innsatsomrader/tidlig-oppdagelse-av-forverret-tilstand/_/attachment/inline/7c89f2ae-ae0b-4ba5-9d3e-b72796924c70:ab5504c818796e771beaadce0027771c2bc11682/isbar.pdf (nedlastet 15.01.2021).
15. Randmaa M, Mårtensson G, Swenne CL, Engström M. SBAR improves communication and safety climate and decreases incident reports due to communication errors in an anaesthetic clinic: a prospective intervention study. BMJ Open. 2014;4(1). DOI: 10.1136/bmjopen-2013-004268
16. Blom L, Petersson P, Hagell P, Westergren A. The situation, background, assessment and recommendation (SBAR) model for communication between health care professionals: a clinical intervention pilot study. International Journal of Caring Sciences. 2015;8(3):530.
17. Leonardsen A-C, Moen EK, Karlsøen G, Hovland T. A quantitative study on personnel’s experiences with patient handovers between the operating room and the postoperative anesthesia care unit before and after the implementation of a structured communication tool. Nursing Reports. 2019;9(1):1–5. DOI: 10.4081/nursrep.2019.8041
18. Moi EB, Söderhamn U, Marthinsen GN, Flateland SM. Verktøyet ISBAR fører til bevisst og strukturert kommunikasjon for helsepersonell. Sykepleien Forskning. 2019;14(74699):(e-74699). DOI: 10.4220/Sykepleienf.2019.74699
19. Thompson JE, Collett LW, Langbart MJ, Purcell NJ, Boyd SM, Yuminaga Y, et al. Using the ISBAR handover tool in junior medical officer handover: a study in an Australian tertiary hospital. Postgrad Med J. 2011;87(1027):340–4. DOI: 10.1136/pgmj.2010.105569
20. Beaton DE, Bombardier C, Guillemin F, Ferraz MB. Guidelines for the process of cross-cultural adaptation of self-report measures. Spine. 2000;25(24):3186–91. DOI: 10.1097/00007632-200012150-00014
21. Graneheim UH, Lundman B. Qualitative content analysis in nursing research: concepts, procedures and measures to achieve trustworthiness. Nurse Educ Today. 2004;24(2):105–12. DOI: 10.1016/j.nedt.2003.10.001
22. Ong M-S, BiomedE M, Coiera E. A systematic review of failures in handoff communication during intrahospital transfers. The Joint Commission Journal on Quality and Patient Safety. 2011;37(6):274–84. DOI: 10.1016/s1553-7250(11)37035-3
23. Rustøen T, Lerdal A. Klinisk forskning innen helsefag. Hvordan utvikle god forskning – sentrale elementer. Bergen: Fagbokforlaget; 2021.
24. Michie S, Johnston M, Abraham C, Lawton R, Parker D, Walker A. Making psychological theory useful for implementing evidence based practice: a consensus approach. BMJ Quality & Safety. 2005;14(1):26–33. DOI: 10.1136/qshc.2004.011155
25. Jacobsen DI. Hvordan gjennomføre undersøkelser? Innføring i samfunnsvitenskapelig metode. 3. utg. Oslo: Cappelen Damm Akademisk; 2015.
26. De Vet HC, Terwee CB, Mokkink LB, Knol DL. Measurement in medicine: a practical guide. Cambridge: Cambridge University Press; 2011.



















0 Kommentarer