Pasientreinnleggelse på intensivavdelingen – en kasuskontrollstudie
Sammendrag
Bakgrunn: Internasjonale studier viser at reinnleggelse på intensivavdelingen kan føre til økt mortalitet i tillegg til redusert beredskap og økte kostnader for sykehuset. Reinnleggelsesfrekvens blir dokumentert i norske registerdata, men det er lite kjent hvilke overflyttingskarakteristikker som kjennetegner reinnlagte pasienter.
Hensikt: Studiens hensikt var å 1) beskrive hvem som reinnlegges ved en norsk intensivavdeling, og 2) sammenlikne pasienter som reinnlegges innen 72 timer med pasienter som ikke reinnlegges på ulike overflyttingskarakteristika.
Metode: Kvantitativ studie med kasuskontrolldesign. Data fra Norsk intensivregister (NIR) identifiserte alle pasienter innlagt i en intensivavdeling ved et universitetssykehus i perioden 01.01.14 til 31.12.16. Førtifem pasienter ble reinnlagt innen 72 timer. Av disse ble førtifire pasienter sammenliknet med en kontrollpasient som hadde vært innlagt ved samme intensivavdeling, men som ikke ble reinnlagt. Kasuskontrollpasientene ble matchet etter alder, innleggelsesårsak, sykdomsalvorlighetsskår, skår for pleiebehov, respirasjonsstøttende behandling og liggetid. Vi brukte logistisk regresjonsanalyse med odds ratio for å kalkulere odds for reinnleggelse for overflyttingskarakteristika.
Resultat: Av 1387 innlagte pasienter i studieperioden er 105 (7,6 %) reinnlagt i løpet av det samme sykehusoppholdet, og 45 (3,2 %) innen 72 timer. Reinnlagte pasienter er eldre, men har tilnærmet lik mortalitet sammenliknet med ikke-reinnlagte pasienter. Pasientene som reinnlegges innen 72 timer, har signifikant høyere odds for å ha mangelfull skriftlig overflyttingsrapport (odds ratio [OR] 5,12, p < 0,001).
Konklusjon: Mangelfull skriftlig overflyttingsrapport fører til signifikant høyere odds for reinnleggelse. Studier med større utvalg bør gjennomføres for bedre å kunne belyse studiens funn.
Referer til artikkelen
Naustdal K, Drageset J. Pasientreinnleggelse på intensivavdelingen – en kasuskontrollstudie. Sykepleien Forskning. 2020;15(80647):e-80647. DOI: 10.4220/Sykepleienf.2020.80647
På intensivavdelingen behandles de sykeste pasientene på sykehuset, de med ett- eller flerorgansvikt (1). Fordi behandlingen krever avansert utstyr og medisiner og kontinuerlig overvåkning, er intensivplasser en kostbar og begrenset ressurs (2).
Begrenset kapasitet kan føre til at enkelte pasienter blir overflyttet for tidlig til sengepost. Vurderingen er da ikke gjort alene på grunnlag av pasientens tilstand, men også ut fra andre pasienters behov for intensivplass.
Forskjeller på reinnleggelser internasjonalt og i Norge
Internasjonalt finnes ulike sjekklister som brukes for å vurdere innleggelse og utskrivelse fra intensivavdelingen, men det er ikke kjent om disse reduserer reinnleggelser (3). Det er også vist at selv om sjekkliste er tilgjengelig, benyttes den i liten grad (4).
Etter vår kjennskap benyttes det ikke sjekklister ved utskrivelse fra intensivavdelinger i Norge. Sykepleier og lege gjør derfor en faglig, men subjektiv vurdering i hvert enkelt tilfelle.
En del av pasientene som flyttes, kommer i retur til intensivavdelingen. Internasjonale studier viser at mellom 5,3 og 7,4 prosent av pasientene som utskrives fra intensivavdelingen, reinnlegges i løpet av samme sykehusopphold (5, 6), mellom 3 og 3,8 prosent av pasientene reinnlegges innen 72 timer etter overflytting til sengepost (7, 8).
Hva innebærer reinnleggelse?
Reinnleggelse på intensivavdelingen er et sammensatt problem på flere nivåer. For pasienten fører det til lengre sykdomsperiode og økt mortalitet (5, 6, 9). I tillegg kan beredskapen på intensivavdelingen bli redusert, og det gir økte kostnader for samfunnet (10).
Pasientene som reinnlegges, har oftest respirasjonssvikt, sirkulasjonssvikt eller sepsis (5, 9). De er ofte eldre og har økt sannsynlighet for å ha en eller flere medisinske diagnoser, fått utført akutt kirurgi i motsetning til elektiv kirurgi, har høyere sykdomsalvorlighetsskår, økt komorbiditet og lengre primæropphold på intensivavdelingen (5).
Det kan være mange årsaker til reinnleggelse. Respiratorbehandling i 24 timer eller mer, kort tid fra ekstubasjon («pusterør» fjernes fra pasientens luftveier) til overflytting, eller stort oksygenbehov ved overflytting kan være forbundet med økt risiko for reinnleggelse (11).
Ifølge Elliott og medarbeidere er det også funnet en sammenheng mellom overflytting «utenom dagtid» og risiko for reinnleggelse (5).
For pasienten kan det å bli overflyttet til sengepost oppleves som en av de mer stressende opplevelsene i forbindelse med intensivoppholdet (12, 13). Flere faktorer bidrar til dette, men både pasienter, pårørende og sykepleiere peker på kommunikasjon mellom intensivavdelingen og sengeposten som et svakt punkt (9).
Mangel på kommunikasjon eller misforståelser kan føre til alvorlige hendelser for pasienten (14). På bakgrunn av dette har Verdens helseorganisasjon (WHO) laget en anbefaling for strukturert rapportgiving (15).
Det er også utført en rekke studier som ser på effekten av å innføre ulike intervensjoner som overflyttingsskjema eller oppfølgingssykepleier (16). Resultatene er ikke entydige.
Hensikten med studien
Selv om reinnleggelse til intensivavdelingen er mye studert internasjonalt, og Norsk intensivregister (NIR) viser til høy forekomst av reinnleggelser på norske intensivavdelinger, vet vi lite om hvem dette gjelder, og om hvilke årsakssammenhenger som finnes i norske forhold.
Hensikten med denne studien er derfor å beskrive pasientene som reinnlegges ved en norsk intensivavdeling, og å undersøke om pasienter som reinnlegges innen 72 timer, har andre overflyttingskarakteristika enn pasienter som ikke reinnlegges.
Metode
Ramme for studien
Studien ble gjennomført ved et universitetssykehus som behandler cirka 800 000 pasienter årlig. Den aktuelle intensivavdelingen er en av seks intensivavdelinger på sykehuset og kan behandle elleve pasienter i alle aldre med både kirurgiske og medisinske diagnoser.
Ifølge europeisk standard klassifiseres avdelingen som nivå tre-avdeling. Det vil si at den har det høyeste nivået av kompetanse og behandlingsmuligheter (1).
Avdelingen er organisert som en «lukket» intensivavdeling, der spesialiserte intensivleger styrer pasientbehandlingen. Pasientene får døgnkontinuerlig en-til-en-sykepleie, og dekningsgraden av intensivsykepleiere er over 98 prosent.
Datasamling
Når intensivpasienten er inneliggende på avdelingen, blir data og verdier som beskriver behandling og pleie, samlet og registrert i elektronisk kurve og pasientjournal. Deler av disse dataene blir også registrert i NIR (17) via Norsk helsenett og plattformen Medisinsk registreringssystem (18).
Utvalg
Alle pasientene som var innlagt på den aktuelle intensivavdelingen i perioden fra 01.01.14 til 31.12.16, ble identifisert gjennom NIR. Ifølge NIR ble 141 pasienter reinnlagt i løpet av studieperioden. Noen av disse pasientene viste seg ikke å være reelt reinnlagt.
Disse tilfellene handlet om feil i dataplotting til NIR (24 pasienter), én planlagt reinnleggelse og elleve pasienter som ble flyttet til en annen intensivavdeling på grunn av kapasitetsproblemer. Disse 36 pasientene ble ekskludert fra studien.
De resterende 105 pasientene ble inkludert i første del av studien. Det var 45 av de inkluderte pasientene som var reinnlagt innen 72 timer etter overflytting til sengepost. En av disse hadde ikke match ifølge kriteriene og ble ekskludert.
Pasienter som hadde behandlingsbegrensninger, eller som døde innen 72 timer etter overflytting, og som dermed ikke fikk tilbud om ny innleggelse på intensivavdelingen, ble ekskludert fra kontrollgruppen. Dermed inkluderte vi 44 pasienter både i kasus- og kontrollgruppen i andre del av studien.
Med 44 kasuser og 44 kontroller og prevalenser av eksponeringer som varierer fra 10 til 50 prosent i kontrollgruppen, vil man ha 80 prosent styrke til å detektere odds ratio i størrelsesordenen 3,6–4,6 som statistisk signifikant dersom signifikansnivået blir satt til 5 prosent.
Variabler
For alle inkluderte pasientene i studien innhentet vi demografiske variabler, som alder og kjønn, og mortalitet fra NIR (19), opplysninger om tid for inn- og utskriving og årsak til innleggelse og reinnleggelse fra elektronisk kurve og pasientjournal.
Verdier for å beskrive alvorlighetsgrad av sykdom og pleiebehov i form av SAPS II (Simplified Acute Physiology Score II), SOFA (Sequential Organ Failure Assessment score) og NEMS (Nine Equivalents of Nursing Manpower Use Score) ble innhentet fra NIR og kontrollert opp mot elektronisk kurve.
For pasienter som ble reinnlagt innen 72 timer, innhentet vi i tillegg opplysninger om respirasjonsstøttende behandling og tid mellom siste behandling (invasiv behandling eller maskebehandling) og overflytting fra elektronisk kurve.
Innholdet i skriftlig overflyttingsrapport ble innhentet fra pasientjournalen. Fullstendig skriftlig overflyttingsrapport definerte vi i denne studien som skriftlig overflyttingsrapport fra sykepleier og lege inkludert føringer eller anbefalinger for videre behandling i henhold til avdelingens rutiner og anbefalinger i Retningslinjer for intensivvirksomhet i Norge (1).
Studiedesign og prosedyre
Andre del av studien ble gjennomført retrospektivt med kasuskontrolldesign. De 44 pasientene ble matchet med en kontrollpasient som hadde vært innlagt på samme intensivavdeling, men som ikke ble reinnlagt i en 1:1-ratio.
Kasus- og kontrollgruppen ble matchet på alder, SAPS II og NEMS fordi disse faktorene er signifikant forbundet med økt risiko for reinnleggelse og økt mortalitet (5). Videre matchet vi pasientene på innleggelsesårsak, respirasjonsstøttende behandling og liggetid. Alle opplysningene ble hentet fra primæroppholdet.
For hver enkelt kasus ble de aktuelle kontrollpasientene manuelt sortert i prioritert rekkefølge etter følgende: aldersbolker (±10 år), innleggelsesårsak, nærmest mulig SAPS II (±21) (20), nærmest mulig NEMS (±12) (20) og respirasjonsstøttende behandling i form av respirator eller ikke-respiratorbehandling.
Videre ble den pasienten som hadde nærmest mulig lik liggetid (±9,4 døgn) på intensivavdelingen, valgt som match.
Fire av de inkluderte pasientene hadde avvik i SAPS II over 9. Disse ble likevel inkludert da de hadde tilnærmet lik SOFA ved overflytting til sengepost (±2) (21). For tre av pasientene var det ikke match mellom respirasjonsstøttende behandling.
Derfor valgte vi å matche disse pasientene med en kontrollpasient som hadde fått kortvarig respiratorbehandling (±4,8 timer).
Hovedformålet med studien var å se om ulike overflyttingskarakteristika som kan knyttes til primæropphold på intensivavdelingen, påvirket odds for reinnleggelse. Derfor ønsket vi at gruppene skulle være mest mulig like når det gjaldt pasientspesifikke faktorer som kunne påvirke risikoen for reinnleggelse.
Etikk
Studien er vurdert av Regionale komiteer for medisinsk og helsefaglig forskningsetikk (REK) og definert som kvalitetssikringsprosjekt (referansenummer 2017/1313) (22). Studien er godkjent av avdelingsledelsen, og helseforetakets personvernombud har akseptert gjennomføringen av datasamlingen (referansenummer 2017/12493).
Studien er også godkjent av NIR, som har dispensasjon fra samtykke fra Norsk senter for forskningsdata (NSD) (referansenummer 2009/7537). Alle pasienter eller pårørende på pasientens vegne mottok skriftlig informasjon om at data fra intensivoppholdet ble samlet og lagret anonymt i en database, og at dataene senere kunne benyttes til forskning.
Det informeres også om innsyn og reservasjonsrett. Denne studien vil ikke ha noen konsekvens for de pasientene som ble inkludert, siden vi studerte sekundærdata.
Analyse
Statistikkprogrammet Stata, versjon 15 ble brukt til dataanalysen. Kontinuerlige variabler (alder, liggetider) beskrives med gjennomsnitt og standardavvik. Kategoriske variabler (kjønn, mortalitet, innleggelsesårsaker) beskrives med tall (n) og prosentandel (%).
Signifikans ble testet med to-utvalgs t-test (alder) og kjikvadrattest for kategoriske variabler (kjønn og mortalitet). Signifikansnivået ble satt til 5 prosent, tilsvarende p-verdi <0,05 (tabell 1).

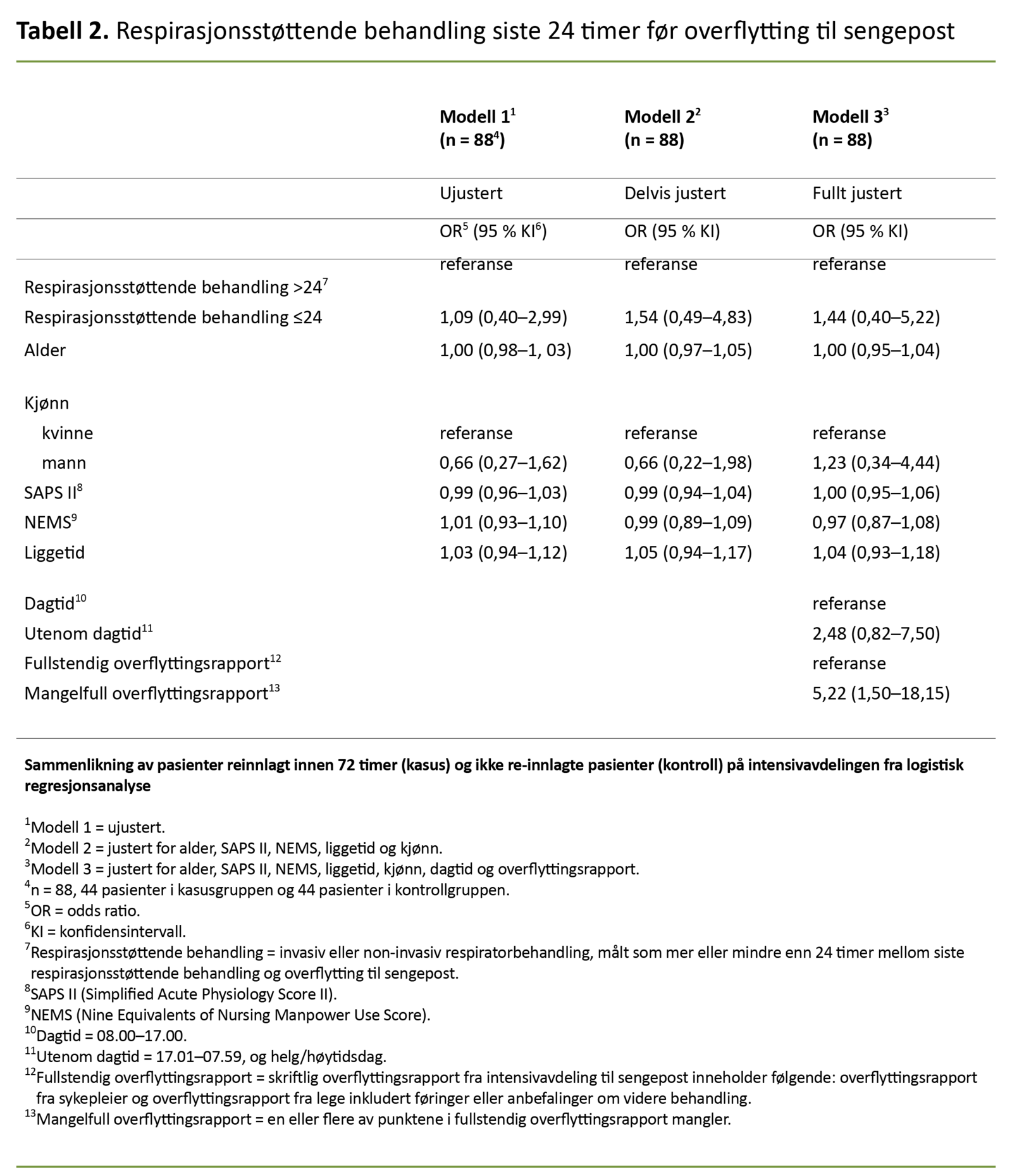
Vi benyttet ujustert (modell 1), delvis justert (modell 2) og fullt justert (modell 3) logistisk regresjonsanalyse (odds ratio [OR]) for å kalkulere odds for reinnleggelse i henhold til overflyttingskarakteristika.
I modell 2 er det også benyttet betinget logistisk regresjonsanalyse med justering for variablene det er matchet for (alder, kjønn, SAPS II, NEMS, liggetid) (23) for å vurdere om matchingen mellom kasuskontrollgruppen var tilfredsstillende, og for å se om kjønn hadde betydning for odds.
I modell 3 er det i tillegg justert for overflyttingskarakteristikaene som vi studerte. Modell 3 presenteres bare i tabell 2, da disse funnene vil være identiske i alle analysene. Den avhengige variabelen er reinnleggelse innen 72 timer.
For de justerte analysene ble variablene dikotomisert som følger: kasuskontroll: ikke-reinnlagt pasient = 0, reinnlagt pasient = 1. Kjønn: kvinne = 1, mann = 2. Respirasjonsstøttende behandling: lengre enn 24 timer mellom siste behandling og overflytting = 0, mindre enn eller lik 24 timer mellom siste behandling og overflytting = 1.
Tid for overflytting: dagtid (08.00–17.00) = 0, «utenom dagtid» (17.01–07.59) og helg/høytidsdag = 1. Overflyttingsrapport: fullstendig overflyttingsrapport (skriftlig overflyttingsrapport fra sykepleier og lege inkludert føringer eller anbefalinger om videre behandling) = 0, mangelfull overflyttingsrapport (en eller flere mangler i fullstendig overflyttingsrapport) = 1 (tabell 2, 3 og 4).
Manglende data
Det var fire av pasientene som ikke hadde SAPS II-verdier. Disse ble matchet på NEMS. En av årsakene til bortfall av SAPS II er at det ikke kalkuleres for barn under 16 år (17).
Resultater
I løpet av studieperioden ble 1387 pasienter innlagt på den aktuelle intensivavdelingen. Av disse var 105 pasienter (7,6 %) reinnlagt i løpet av sykehusoppholdet, og 45 pasienter (3,2 %) innen 72 timer etter overflytting fra intensivavdelingen.
Over 60 prosent av dem som ble reinnlagt, var menn.
Pasientene som ble reinnlagt, var mellom 0 og 83 år, med gjennomsnittsalder på 57,7 år. De som ble reinnlagt innen 72 timer, var eldre, men forskjellen var ikke statistisk signifikant (59,6 år, p = 0,054). Over 60 prosent av dem som ble reinnlagt, var menn (tabell 1).
Årsak til innleggelse og reinnleggelse
Pasientene som ble reinnlagt (n = 105), hadde følgende organsvikt ved reinnleggelse: respirasjonssvikt (63 %), nevrologisk svikt (11 %) og sirkulasjonssvikt (10 %). Videre fulgte skade eller traume, sepsis og gastroenterologisk svikt (data vises ikke i tabellene).
Pasienter som ble reinnlagt innen 72 timer, var under primæroppholdet innlagt med følgende: respirasjonssvikt (41 %), nevrologisk svikt (30 %), sirkulasjonssvikt (16 %), skade eller traume (9 %), sepsis (2 %) og gastroenterologisk svikt (2 %).
Når disse pasientene ble reinnlagt, var hovedårsaken til reinnleggelsen følgende: respirasjonssvikt (60 %), nevrologisk svikt (13 %), sirkulasjonssvikt (13 %) og gastroenterologisk svikt (7 %). Andre årsaker til reinnleggelse var sepsis, hematologisk svikt og etter ulike operasjoner (data vises ikke i tabellene).
Liggetid på intensivavdeling og sykehus
Pasientene (n = 105) som ble reinnlagt, hadde noe lengre, men ikke signifikant lengre liggetid på intensivavdelingen under primæroppholdet.
Gjennomsnittlig liggetid for de reinnlagte (n = 105), var 5,3 døgn (standardavvik [SD]: 5,6, p = 0,738) og 5,5 døgn (SD: 5,2, p = 0,697) for de som ble reinnlagt innen 72 timer (n = 45) (data vises ikke i tabellene).
Pasienter som ble reinnlagt innen 72 timer, hadde under primæroppholdet en gjennomsnittlig respiratortid på 3,2 døgn (SD: 4,1) og gjennomsnittlig SAPS II-skår på 42,6 (SD: 12,7) (data vises ikke i tabellene).
Mortalitet
Pasienter som ble reinnlagt innen 72 timer, hadde lavere 90-dagers mortalitet (15,5 %) enn de som ikke ble reinnlagt (26 %), men forskjellen er ikke signifikant (tabell 1).
Overflyttingskarakteristika
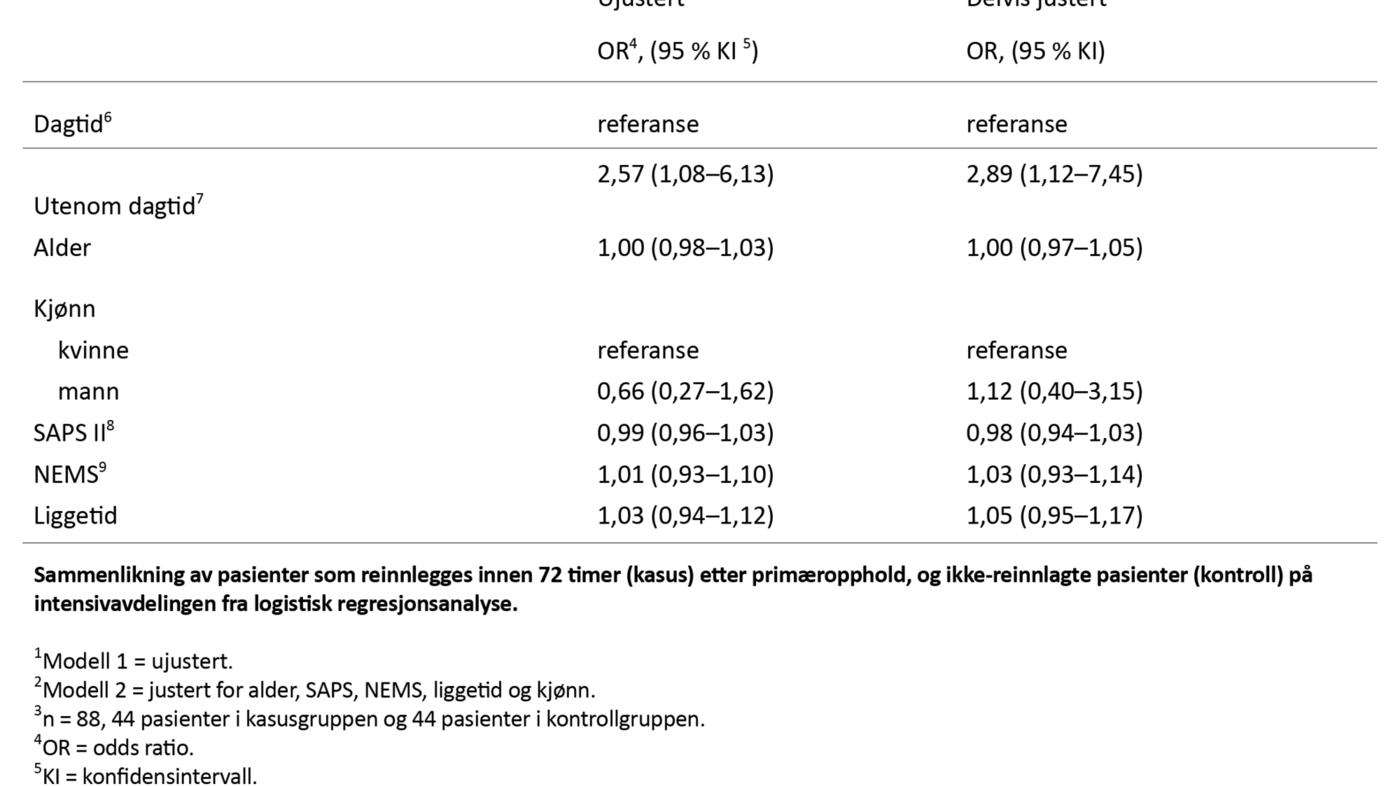
De som fikk respirasjonsstøttende behandling siste 24 timer før overflytting, hadde dobbel så høy odds (OR 1,09) for reinnleggelse (tabell 2). I ujustert analyse (tabell 3) var oddsen for å bli overflyttet «utenom dagtid» mer enn to og en halv ganger høyere sammenliknet med ikke-reinnlagte pasienter (OR 2,57).
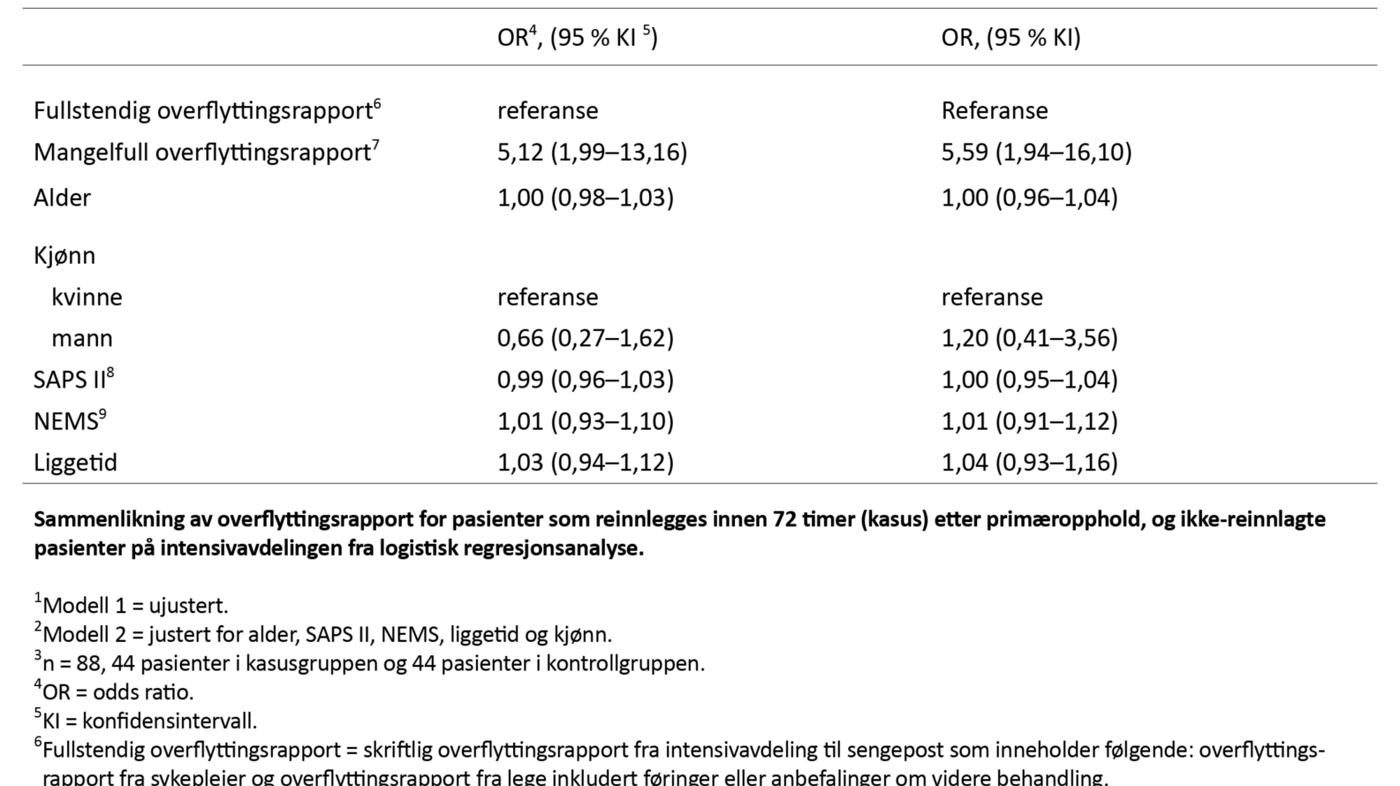
Pasienter som hadde mangelfull skriftlig overflyttingsrapportering, hadde mer enn fem ganger høyere odds for reinnleggelse.
Pasienter som hadde mangelfull skriftlig overflyttingsrapportering, hadde mer enn fem ganger høyere odds (OR 5,12) for reinnleggelse.
Sammenhengen mellom mangelfull skriftlig overflyttingsrapport og reinnleggelse fortsatte å være signifikant etter at vi justerte for alder, kjønn, SAPS II og NEMS (p < 0,001) (tabell 4). Mangler ved overflyttingsrapporten er fremstilt i egen tabell (tabell 5).

Diskusjon
I denne studien fant vi at intensivpasientene som ble reinnlagt, var noe eldre enn, men hadde tilnærmet lik mortalitet som ikke-reinnlagte intensivpasienter. De intensivpasientene som ble reinnlagt innen 72 timer, hadde over 2,5 ganger høyere odds for å være overflyttet «utenom dagtid».
Pasientene hadde også over fem ganger så høy odds for å ha mangelfull overflyttingsrapport sammenliknet med like syke pasienter som ikke ble reinnlagt.
Andel reinnlagte pasienter
Kartleggingen av de reinnlagte pasientene viser en reinnleggelse på 7,6 prosent i løpet av sykehusoppholdet og 3,2 prosent i løpet av de første 72 timene etter utskrivelsen. Dette resultatet samsvarer med tidligere funn (5–8).
Tidligere studier viser at pasientene som reinnlegges, er eldre enn de som ikke reinnlegges, at det er hovedvekt av menn, og at de fleste reinnlegges med respirasjonssvikt (5, 7, 9, 24).
Mortalitet blant de reinnlagte
I motsetning til andre studier (5, 6) viser funnene i studien vår at reinnleggelse ikke er signifikant forbundet med mortalitet. Pasientene som ble reinnlagt innen 72 timer, hadde lavere 90-dagers mortalitet (15,5 prosent) enn de som ikke ble reinnlagt (26 prosent), men forskjellen var ikke signifikant.
I motsetning til andre studier viser funnene i studien vår at reinnleggelse ikke er signifikant forbundet med mortalitet.
En mulig forklaring på dette funnet kan være studiens lave utvalg. Andre mulige forklaringer kan være at det var lavere terskel for å reinnlegge barn, og at inklusjon av barn i studien førte til at mortaliteten ble redusert. Det vil også være økt sannsynlighet for kortere overlevelse jo eldre pasientene er.
Tidligere studier viser at eldre har kortere liggetid på intensivavdelingen, høyere mortalitet, og at de oftere dør på sengepost enn på intensivavdelingen (25). Det aktuelle universitetssykehuset har flere intermediæravdelinger, og i noen tilfeller blir pasienter allokert til slike avdelinger istedenfor å reinnlegges på intensivavdelingen.
Universitetssykehusets begrensede intensivkapasitet kan medføre at de hyppig og systematisk vurderer hvilket behandlingsnivå de kan tilby pasientene, og dermed diskuterer begrensing av intensivbehandling som en del av den videre behandlingsplanen. Dermed vil terminalt syke pasienter kanskje ikke få tilbud om nytt intensivopphold.
I studien vår fant vi at pasienter hadde signifikant høyere odds for reinnleggelse hvis de ble overflyttet «utenom dagtid», noe som samsvarer med tidligere studier (5).
Overflyttingsrapport
Denne studien viser at pasienter som ble reinnlagt innen 72 timer, hadde hele fem ganger høyere odds (OR = 5,1, p < 0,001) for å ha mangelfull overflyttingsrapport sammenliknet med pasienter som ikke reinnlegges (tabell 3).
I løpet av sykehusoppholdet kan pasienter oppleve å bli flyttet mellom ulike avdelinger flere ganger. Enhver overflytting er en risikosituasjon for pasienten, der mangel på kommunikasjon eller misforståelser kan føre til alvorlige hendelser (14, 16, 26).
Fordi mangelfull kommunikasjon kan føre til redusert kontinuitet i omsorgen, feil behandling og potensiell skade på pasienten har WHO laget en anbefaling for strukturert rapportgivning (15). Ved den aktuelle intensivavdelingen har de ikke implementert et slikt verktøy.
Tidligere studier fant ikke sammenheng mellom ulike overflyttingspraksiser, blant annet skriftlig kommunikasjon og reinnleggelse eller mortalitet, men det påpekes at lokale forhold kan gi innsikt som kan forbedre overflyttingspraksisen (27).
Flere av pasientene som hadde mangelfull overflyttingsrapport, manglet skriftlig overflyttingsrapport fra sykepleier (tabell 5). Selv om overflytting mellom intensivavdelingen og sengepost er en nærmest daglig rutine, er ingen overflyttingssituasjon lik.
Funnet i studien kan tyde på at retningslinjene ikke alltid ble fulgt i forbindelse med overflytting.
Den aktuelle intensivavdelingen har egen prosedyre for overflytting av pasienter til sengepost, men funnet i studien kan tyde på at retningslinjene ikke alltid ble fulgt i forbindelse med overflytting.
En mulig forklaring kan være at intensivsykepleieren raskt må klargjøre plass for en ny pasient, og at skriftlig overflyttingsrapport dermed blir overfladisk eller glemt som følge av høyt arbeidspress.
Manglende føringer og anbefalinger for videre behandling
De fleste begrensningene ved overflyttingsrapporten i studien vår var manglende føringer eller anbefalinger for videre pleie og behandling (tabell 5). Tidligere studier påpeker at pasientene ikke alltid får nødvendig oppfølging på sengepost (11).
Mangelfull skriftlig overflyttingsrapport, der føring og anbefaling ikke er definert, kan gjøre det utfordrende for sykepleierne på sengepost å vurdere hva som bør være prioritert overvåkning og behandling.
Tidligere forskning viser at skriftlig sammendrag av pasientforløpet kan være et viktig kommunikasjonsverktøy som systematisk presenterer og prioriterer informasjon, og dermed fremhever pasientens utfordringer (28). Pasienter som overflyttes fra intensivavdelingen til sengepost, har alvorlig og ofte kompleks sykdom som krever høy kompetanse hos sykepleiere på sengepost.
Det er tidligere vist at det er manglende kunnskapsnivå hos sykepleiere på sengepost (9), noe som kan være et hinder for å skaffe seg et komplett bilde av situasjonen til disse pasientene. Dermed kan mangel på føringer og anbefalinger for videre behandling gjøre sykepleieren mindre i stand til å gi pasienten nødvendig oppfølging, noe som kan føre til flere reinnleggelser.
Også andre forhold ved overflyttingen kan virke inn på reinnleggelse. I litteraturgjennomgangen til van Sluisveld og medarbeidere (16) løftes det frem at kultur, teamsamarbeid og muntlig rapport er viktige faktorer som hindrer forsvarlig pasientoverflytting.
Disse faktorene var ikke mulig å undersøke i studien vår da vi hadde et retrospektivt design. Målet med studien var heller ikke å vurdere alle aspektene ved kommunikasjon, men å beskrive sammenhengen med reinnleggelse.
Styrker og svakheter ved metodisk gjennomføring
Det er en styrke for studien at pasientene er matchet og mest mulig like på pasientspesifikke faktorer. Dermed er det ikke alvorlighetsgraden av sykdom som fører til forskjeller mellom kasuskontrollgruppen.
Studien er liten, og dermed er det mulig at svakere assosiasjoner feilaktig kom ut som ikke-signifikante på grunn av manglende statistisk styrke.
Det er flere svakheter ved studien. Et retrospektivt design gjør at man ikke har mulighet til å undersøke hvorfor pasientene blir overflyttet, hva som er årsaker til mangelfull skriftlig overflyttingsrapport, eller hvilke andre faktorer som påvirker, som muntlig overflyttingsrapport.
Vi hadde et lite utvalg fra en enkelt avdeling på et sykehus. Funnene er dermed ikke nødvendigvis representative for andre avdelinger og i andre settinger.
Konklusjon
Studien viste at pasienter som ble reinnlagt, hadde signifikant (p < 0,001) høyere odds for å ha mangelfull skriftlig overflyttingsrapport når vi sammenliknet med pasienter som var like syke, men som ikke ble reinnlagt.
Studien viste også at det bør være større oppmerksomhet på å sikre god overflyttingsdokumentasjon, spesielt formidling av videre oppfølgingstiltak.
Det bør utføres studier med større utvalg for bedre å kunne belyse studiens funn og for å utforske tiltak som kan redusere antallet reinnleggelser.
Takk til den aktuelle intensivavdelingen. Takk til overlege dr.med. Reidar Kvåle og intensivsykepleier Britt Sjøbø for hjelp med å utforme og gjennomføre studien. Takk til senioringeniør Jannicke Igland ved Institutt for global helse og samfunnsmedisin ved Universitetet i Bergen for råd og hjelp med statistiske analyser.
Referanser
1. Norsk Anestesiologisk Forening, Norsk sykepleierforbunds landsgruppe av intensivsykepleiere. Retningslinjer for intensivvirksomhet i Norge. Oslo; 2014. Tilgjengelig fra: https://www.nsf.no/Content/2265711/Retningslinjer_for_IntensivvirksomhetNORGE_23.10.2014.pdf (nedlastet 17.10.2017).
2. Stubberud DG. Utskriving fra intensivavdeling. I: Gulbrandsen T, Stubberud DG, red. Intensivsykepleie. 3. utg. Oslo: Cappelen Damm Akademisk; 2015. s. 296–310.
3. Gajic O, Malinchoc M, Comfere TB, Harris MR, Achouiti A, Yilmaz M. The Stability and Workload Index for Transfer score predicts unplanned intensive care unit patient readmission: initial development and validation. Crit Care Med. 2008 mars;36(3):676–82.
4. Smischney NJ, Cawcutt KA, O’Horo JC, Sevilla Berrios RA, Whalen FX. Intensive care unit readmission prevention checklist: is it worth the effort? Journal of Evaluation in Clinical Practice. 2014 april;20(4):348–51.
5. Elliott M, Worrall-Carter L, Page K. Intensive care readmission: a contemporary review of the literature. Intensive Crit Care Nurs. 2014 juni;30(3):121–37.
6. Wong EG, Parker AM, Leung DG, Brigham EP, Arbaje AI. Association of severity of illness and intensive care unit readmission: a systematic review. Heart & Lung – The Journal of Acute and Critical Care. 2016 januar–februar;45(1):3–9.e2.
7. Makris N, Dulhunty J, Paratz J, Bandeshe H, Gowardman J. Unplanned early readmission to the intensive care unit: a case-control study of patient, intensive care and ward-related factors. Anaesthesia and Intensive Care. 2010 juli;38(4):609–794.
8. Wagner J, Gabler NB, Ratcliffe SJ, Brown SE, Strom BL, Halpern SD. Outcomes among patients discharged from busy intensive care units. Ann Intern Med. 2013 oktober; 159(7):447–55.
9. Russell S. Reducing readmissions to the intensive care unit. Heart & Lung – The Journal of Acute and Critical Care. 1999 september–oktober;28(5):365–72.
10. Kramer AA, Higgins TL, Zimmerman JE. The association between ICU readmission rate and patient outcomes. Crit Care Med. 2013 januar;41(1):24–33.
11. Elliott M. Readmission to intensive care: a review of the literature. Austr Crit Care. 2006 august;19(3):96–104.
12. Cypress BS. Transfer out of intensive care: an evidence-based literature review. Dimensions of Critical Care Nursing. 2013 september–oktober;32(5):244–61.
13. Chaboyer W, Kendall E, Kendall M, Foster M. Transfer out of intensive care: a qualitative exploration of patient and family perceptions. Austr Crit Care. 2005 november;18(4):138–145.
14. Wong MC, Yee KC, Turner P. Clinical handover literature review. University of Tasmania, Australia: Australian Commission on Safety and Quality in Healthcare; 2008. Tilgjengelig fra: https://www.safetyandquality.gov.au/wp-content/uploads/2008/01/Clinical-Handover-Literature-Review-for-release.pdf (nedlastet 12.01.2018).
15. Verdens helseorganisasjon (WHO). Patient safety solutions: communication during patient handovers. Genève: The Joint Commission International; 2007. Tilgjengelig fra: http://www.who.int/patientsafety/solutions/patientsafety/PS-Solution3.pdf (nedlastet 14.01.2018).
16. van Sluisveld N, Hesselink G, Hoeven J, Westert G, Wollersheim H, Zegers M. Improving clinical handover between intensive care unit and general ward professionals at intensive care unit discharge. Intensive Care Medicine. 2015 februar;41(4):589–604.
17. Helse Bergen. Data i Norsk intensivregister [internett]. Bergen; 2017 [publisert 19.05.2017; oppdatert 19.05.2017; sitert 10.05.2018]. Tilgjengelig fra: https://helse-bergen.no/norsk-intensivregister-nir/data-i-norsk-intensivregister
18. Helse Bergen. Historikk [internett]. Bergen; 2017 [publisert 19.05.2017; oppdatert 19.05.2017; sitert 10.05.2018]. Tilgjengelig fra: https://helse-bergen.no/norsk-intensivregister-nir/historikk
19. Helse Bergen. Norsk intensivregister [internett]. Bergen; u.å [oppdatert 18.02.2018; sitert 10.05.2018]. Tilgjengelig fra: http://www.intensivregister.no
20. Haagensen R, Jamtli B, Moen A, Stokland O. Virksomhetsregistrering ved intensivavdelinger. Tidsskrift for Den norske legeforening. 2001 februar;121(6):687–90.
21. Vincent JL, Moreno R, Takala J, Willatts S, De Mendonça A, Bruining H, et al. The SOFA (Sepsis-related Organ Failure Assessment) score to describe organ dysfunction/failure. Intensive Care Medicine. 1996 juli;22(7):707–10.
22. Regionale komiteer for medisinsk og helsefaglig forskningsetikk. Tilgjengelig fra: https://helseforskning.etikkom.no/ikbViewer/page/forside?_ikbLanguageCode=n (nedlastet 12.05.2018).
23. Pearce N. Analysis of matched case-control studies. The BMJ. 2016;352:i969. DOI: 10.1136/bmj.i969
24. Ho KM, Dobb GJ, Lee KY, Finn J, Knuiman M, Webb SA. The effect of comorbidities on risk of intensive care readmission during the same hospitalization: a linked data cohort study. J Crit Care. 2009 mars;24(1):101–7.
25. Andersen FH, Kvale R. Do elderly intensive care unit patients receive less intensive care treatment and have higher mortality? Acta Anaesthesiologica Scandinavica. 2012 november;56(10):1298–305.
26. Niven DJ, Bastos JF, Stelfox HT. Critical care transition programs and the risk of readmission or death after discharge from an ICU: a systematic review and meta-analysis. Crit Care Med. 2014 januar;42(1):179–87.
27. van Sluisveld N, Bakhshi-Raiez F, de Keizer N, Holman R, Wester G, Wollersheim H, et al. Variation in rates of ICU readmissions and post-ICU in-hospital mortality and their association with ICU discharge practices. BMC Health Services Research. 2017 april;17(1):281–93.
28. Stelfox HT, Lane D, Boyd JM, Taylor S, Perrier L, Straus S, et al. A scoping review of patient discharge from intensive care: opportunities and tools to improve care. Chest. 2015 februar;147(2):317–27.















2 Kommentarer
Dorota
,Hei. Jeg tror at det er en feil i teksten.
"I litteraturgjennomgangen til van Sluisveld og medarbeidere (16) løftes det frem at kultur, teamsamarbeid og muntlig rapport er viktige faktorer som HINDRER forsvarlig pasientoverflytting." Jeg gikk til primærkilden og mener at det ble gjort en feil i oversettelse fra engelsk. Et forslag for formulering: "faktorer å ta hensyn til når man snakker om uforsvarlig pasientoverflytting". Hilsen
Takk for at du gjorde oss oppmerksom på en feil i artikkelen. Feilen forekom i den engelske oversettelsen. Det er altså den norske teksten som er den korrekte. Vi har nå rettet den engelske.
Med vennlig hilsen
Signe Marie Flåt
Manusredaktør
Sykepleien Forskning