Fra sykehus til sykehjem – hva samhandlingsreformen har ført til
Sammendrag
Bakgrunn: Samhandlingsreformen ble innført i januar 2012 for å sikre bærekraftige helse- og omsorgstjenester. Overføring av behandlingsansvar fra spesialist til primærhelsetjenesten har vært en sentral del av reformen. I denne studien har vi sammenliknet situasjonen for skrøpelige gamle som blir overført fra sykehus til sykehjem før og etter at reformen var innført. Vi har sett på 1) forekomst av dødsfall og 2) alder, kjønn, liggedøgn og utskrivningsdestinasjon.
Hensikt: Undersøke mulige forskjeller i populasjonen ved overføring fra sykehus til sykehjem, før og etter innføringen av samhandlingsreformen.
Metode: Dataene ble samlet fra en korttidsavdeling ved et sykehjem med 35 senger. Drift og bemanning hadde vært uendret i perioden før og etter samhandlingsreformen. Opplysninger om pasientenes alder, kjønn, liggedøgn, utskrivningsdestinasjon og død på sykehjem ble retrospektivt innhentet fra 186 pasienter ≥70 år fra perioden før samhandlingsreformen ble innført, og fra 177 pasienter etter innføringen.
Resultat: Vi fant en dobling av antall pasienter som døde på sykehjem etter sykehusopphold (27 % versus 13 %, p <0,002) etter at samhandlingsreformen var innført. Da vi sammenliknet med før reformen, så vi at pasientene som var innlagt etter at samhandlingsreformen var innført, var eldre (median 88 år (range 73–103) versus 85 år (range 70–99), p <0,001). Færre ble overført til annet sykehjem (21 prosent mot 45 prosent, p <0,001), og flere ble utskrevet til eget hjem (47 prosent mot 36 prosent, p = 0,04).
Konklusjon: Våre resultater viser at pasienter som ble overflyttet fra sykehus til sykehjem etter at samhandlingsreformen var innført, var eldre. Dessuten døde flere på korttidsopphold ved sykehjem etter overføring fra sykehus. Det er grunn til å anta at disse resultatene har konsekvenser for kompetanse og bemanningsbehov i sykehjem.
Referer til artikkelen
Bruvik F, Drageset J, Abrahamsen J. Fra sykehus til sykehjem – hva samhandlingsreformen har ført til. Sykepleien Forskning. 2017;12(60613):e-60613. DOI: 10.4220/Sykepleienf.2017.60613
For å møte fremtidens helseutfordringer har det vært gjennomført helsereformer i mange industrialiserte land det siste tiåret (1). Utfordringene har vært beskrevet som mangelfull koordinering av helsetjenestene, liten satsing på forebygging og en forventet stor vekst i antall eldre med kronisk sykdom med hjelpebehov (1). Dette gjenspeiles i samhandlingsreformen, som ble innført i Norge i 2012 med målsettingen om å bedre folkehelsen og forbedre helse- og omsorgstjenestene på en bærekraftig måte (2).
I likhet med helsereformene i de nordiske landene har også den norske samhandlingsreformen vært opptatt av å overføre behandlingsansvaret nærmere pasientenes bosted (1). Dette innebærer at en større del av helsetjenestene ytes av kommunehelsetjenesten, slik at veksten i bruk av sykehustjenester blir mindre. Ifølge Grimsmo og Magnussen (1) utmerker den norske samhandlingsreformen seg ved at den har blitt gjennomført separat for spesialisthelsetjenesten og primærhelsetjenesten.
Et av virkemidlene i den norske samhandlingsreformen har vært å etablere samarbeidsavtaler mellom kommunen og helseforetak. Ifølge Forskningsrådets evaluering av samhandlingsreformen (3) har reformen hatt begrenset betydning for hvordan kommunehelsetjenesten opplever samhandlingen. Samarbeidet beskrives som asymmetrisk ved at sykehuslegene har definisjonsmakt i vurderingen av når en pasient er utskrivningsklar uten at den medisinske kompetansen i kommunen i særlig grad involveres i beslutningen (3).
Kortere liggetid etter reformen
Kommunenes egenbetaling for pasienter som vurderes å være utskrivningsklare fra sykehus, har også vært et sentralt virkemiddel i den norske reformen. Fra enkeltsykehus ble det rapportert opp til 96 prosent reduksjon i overliggerdøgn av utskrivningsklare pasienter det første året etter at samhandlingsreformen var innført (4). Ifølge Riksrevisjonens undersøkelse av ressursutnyttelse og kvalitet i helsetjenesten etter innføringen av samhandlingsreformen (5) ble mer enn 80 prosent av pasientene som ble registrert som utskrivningsklare på landsbasis i 2014, tatt imot av kommunen samme dag som utskrivningen ble varslet. Også liggetiden på sykehus for de eldste er redusert (3, 6).
Ved akuttgeriatrisk avdeling ved Diakonhjemmet Sykehus ble reduksjonen i liggetid etter at samhandlingsreformen var innført, satt i sammenheng med økningen i reinnleggelser i samme periode (7). Ifølge evalueringsrapporten knyttet til samhandlingsreformen er det imidlertid ikke med en økning i reinnleggelser, men en økning i innleggelser i den samme perioden som det hadde vært en reduksjon i liggetid (3). Helsedirektoratets samhandlingsstatistikk bekrefter at det er en sammenheng mellom kortere liggetid og reinnleggelse (8). Det er større risiko for reinnleggelse for pasienter som overføres til kommunen samme dag som utskrivningen ble varslet, sammenliknet med pasienter som blir på sykehus utover dette tidspunktet (8). En større svensk studie fant en sammenheng mellom kortere liggetid på sykehus og redusert overlevelse etter utskrivning hos eldre med lårhalsbrudd (9).
Svekket pasientoverføring
Fordi liggetiden på sykehus for de eldste har blitt kortere, ser vi en økning i antall pasienter som overflyttes videre til sykehjem (8). Denne økningen har i liten grad medført flere sykehjemsplasser (5). Det er imidlertid registrert større bruk av dobbeltrom og korridorpasienter (10) samt en økning i opphold av kortere varighet på bekostning av faste plasser i sykehjem (11). Når behandlingsansvaret overføres fra sykehus til kommunene, innebærer det at pasientene som overføres, har mer alvorlige, komplekse og behandlingskrevende sykdomstilstander enn hva situasjonen var før samhandlingsreformen ble innført (10, 11). Sykehjemmene har derved fått mer spesialisert pleie og behandling med påfølgende økt kompetansebehov. Kommunene har imidlertid i liten grad styrket kompetansen etter at samhandlingsreformen ble innført (5). Sykehjemmene rapporterer om et udekket kompetansebehov og økt tidspress etter samhandlingsreformen (9).
Når alvorlig syke og behandlingstrengende pasienter skal overføres til et annet helsetjenestenivå, er det svært viktig med samarbeid mellom tjenestenivåene. Det er iverksatt tiltak med samarbeidsavtaler mellom kommunene og helseforetakene for å styrke samhandlingen mellom tjenestenivåene. Likevel rapporterer kommunene at samarbeidet knyttet til pasientoverføring er svekket etter at reformen ble innført (10). Dette bekreftes i et landsomfattende tilsyn, som identifiserte mangelfull informasjon når pasienter ble overført mellom sykehus og kommuner (5).
Vi ønsket å få mer kunnskap om konsekvensene av samhandlingsreformen for skrøpelige gamle som blir overført fra sykehus til sykehjem. Derfor sammenliknet vi forekomst av dødsfall, alder, kjønn, liggedøgn og utskrivningsdestinasjon før og etter reformen.
Materiale og metode
Vi gjennomførte en retrospektiv studie ved ett av sykehjemmene i Bergen kommune ved å innhente data fra tidsrommene mai 2009 til desember 2011 og mars 2012 til mai 2014, henholdsvis før og etter at samhandlingsreformen ble innført (2). Vi gjennomførte studien på en korttidsavdeling med 35 senger. Avdelingen mottok pasienter som ikke kunne skrives ut til eget hjem etter en akutt sykehusinnleggelse. Målet med oppholdet var
- å fullføre medisinsk behandling og pleie som var igangsatt på sykehus, og
- å kartlegge omsorgsbehov og muligheten for å bli tilbakeført til eget hjem.
I løpet av denne perioden har korttidsavdelingen vært drevet på samme måte, med uendret bemanning. Da vi initierte studien på slutten av 2013, var pasientene i studien enten utskrevet fra sykehjemmet eller døde.
Pasienter
Vi inkluderte alle pasienter på ≥70 år som ble overflyttet fra Haukeland universitetssjukehus eller Haraldsplass Diakonale Sykehus til sykehjemmets korttidsavdeling i den aktuelle tidsperioden. Vi samlet inn pasientkarakteristikk, som alder, kjønn, liggedøgn, utskrivningsdestinasjon og død, retrospektivt fra kommunens pasientadministrative system.
Statistikk
Vi analyserte dataene ved å bruke deskriptiv statistikk. Data var ikke normalfordelt, og Mann-Whitney U-test ble brukt for å sammenlikne kontinuerlige data. Vi brukte kji-kvadrattest for å sammenlikne kategoriske data mellom to grupper, og vi analyserte dataene ved hjelp av statistikkprogrammet SPSS versjon 20 for Windows.
Etikk
Studien er godkjent av Regionale komiteer for medisinsk og helsefaglig forskningsetikk (REK vest), som innvilget fritak fra krav om pasientsamtykke.
Resultat
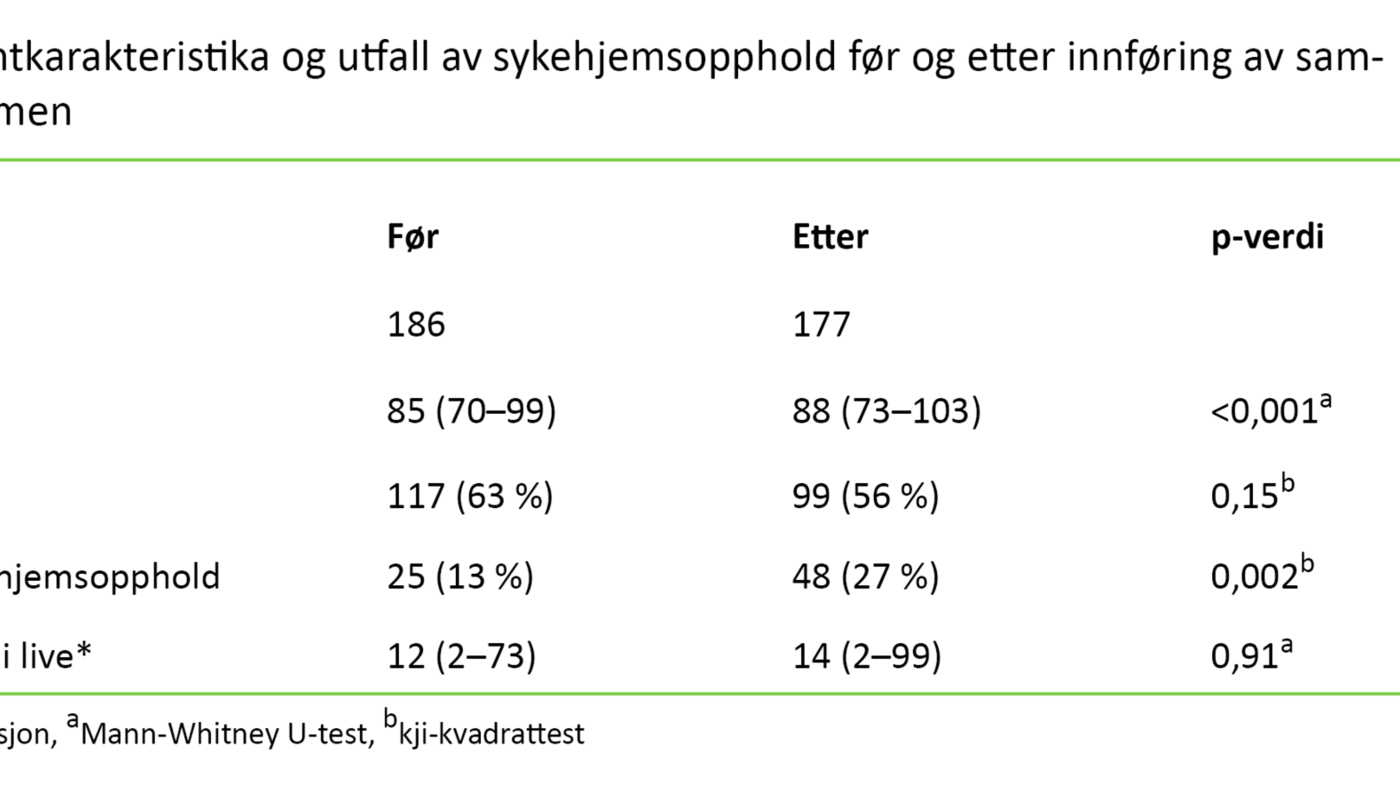
Vi inkluderte totalt 363 pasienter med median alder 86 år (variasjon mellom 70 og 103 år), hvorav 59 prosent var kvinner. Pasientene som ble innlagt etter at samhandlingsreformen var innført, var signifikant eldre (p <0,001), og over dobbelt så mange døde på sykehjemmet (p = 0,002) (tabell 1).
Mortaliteten var høyere etter at samhandlingsreformen var innført, både ved seks og tolv måneder (henholdsvis p = 0,04 og p = 0,01) (tabell 2).
Færre pasienter ble overflyttet til langtidsplass ved annet sykehjem (p <0,001), mens en høyere andel pasienter ble utskrevet til hjemmet (p = 0,04). Det var ingen signifikant forskjell (p = 0,91) på antall dager i live før og etter samhandlingsreformen (tabell 1).

Diskusjon
Denne studien viser at pasienter som ble overflyttet fra sykehus til sykehjem etter at samhandlingsreformen var innført, var eldre. I tillegg døde en høyere andel av pasientene på sykehjemmet (tabell 1 og 2). Så langt vi kjenner til, er denne studien den første som også har innhentet informasjon om alder og død for denne pasientpopulasjonen.
Vi har dessverre ingen variabler som kan forklare den økte dødeligheten vi finner. Til tross for en økning i overlevelse på sykehus fra 2010 til 2014 (12) har vi begrenset informasjon om sammenhengen mellom endring i forekomst av død på sykehus og på sykehjem. Den mest nærliggende forklaringen, som også er fremhevet i tidligere studier (10, 11), er at pasientene som ble overført til sykehjem etter samhandlingsreformen, hadde mer alvorlige, komplekse og behandlingskrevende sykdomstilstander enn det som var tilfelle med dem som ble innlagt før reformen. I tillegg var pasientene etter reformen eldre. Antall diagnoser har vist seg å bidra til økt dødelighet blant sykehjemsbeboere (13, 14).
Svekking av tjenestenivåer
Vi fant en dobling av pasienter som døde på sykehjem etter at samhandlingsreformen ble innført (fra 13 prosent til 27 prosent, p = 0,002). Pleie, omsorg og behandling av svært syke og døende pasienter er spesielt utfordrende, både faglig og ressursmessig. Ifølge Nasjonalt handlingsprogram med retningslinjer for palliasjon i kreftomsorgen (15) kjennetegnes det palliative forløpet ved et komplekst sykdomsbilde med akutte tilstander av komplikasjoner, sviktende organfunksjoner og økende pleiebehov. De som følger opp denne pasientgruppen, vektlegger tett oppfølging med god informasjon til pasient og pårørende (15). Studier viser at god tid og god kompetanse, både når det gjelder lindrende behandling og pasient–pårørendekommunikasjon, er svært viktig for å kunne gi god omsorg ved livets slutt (16–19).
For at alvorlig syke og døende pasienter skal få god oppfølging og behandling, er det sentralt å planlegge overføringen av behandlingsansvaret til et annet tjenestenivå. Det er derfor bekymringsfullt når sykepleiere i kommunehelsetjenesten opplever at samarbeidet mellom tjenestenivåene er svekket når det gjelder utskrivningsplanlegging fra spesialisthelsetjenesten etter at samhandlingsreformen ble innført (10). Det er videre problematisk at den medisinske kompetansen i kommunen sjelden involveres i vurderinger av og beslutninger om å få overført behandlingsansvaret fra spesialisthelsetjenesten (3).
Svakheter ved studien
En begrensning ved vår studie er at vi ikke har data om eventuelle forskjeller i terminal pleie på sykehjem og sykehus. Vi har heller ikke data om hvordan pasient eller pårørende opplever det å bli overført til sykehjem i denne fasen av livet. Vi kan derfor ikke konkludere med hvor terminal pleie best ivaretas for denne pasientgruppen. Når man skal ta avskjed med livet eller med en av sine nærmeste, er det viktig med trygghet, forutsigbarhet og opplevelse av støtte og kompetanse. Hvorvidt dette ivaretas best nær pasientens bosted eller der spesialkompetansen er størst, avhenger av flere faktorer som ikke belyses i denne studien. Videre forskning bør fokusere på behandlingsbehov for pasienter innlagt på sykehjem etter samhandlingsreformen. Det er behov for kunnskap om hvordan pasienter og pårørende opplever en overføring fra sykehus til sykehjem i denne fasen av livet. Brukererfaringene er et sentralt element for å optimalisere tjenestetilbud.
Våre resultater kommer fra en liten retrospektiv studie fra kun ett sykehjem, og vi har ikke opplysninger om sykelighet. Dette er en svakhet ved studien. Det ville derfor vært interessant å sammenlikne våre tall med tilsvarende tall fra andre korttidsavdelinger fra samme tidsperiode og område. Imidlertid foreligger det ikke et slikt tallgrunnlag.
Forverring for eldre skrøpelige
Resultatene viste at færre ble overført til langtidsplass ved annet sykehjem, og at en høyere andel av pasientene ble utskrevet til hjemmet (tabell 3). Andre kartlegginger konkluderer også med at flere gamle skrøpelige blir overført fra sykehus til sykehjem. Denne overføringen medfører en økning i korttid og rehabiliteringsplass på bekostning av fast plass i sykehjem (10).

Det er grunn til å anta at eldre skrøpelige pasienter som blir skrevet ut fra sykehjem til eget hjem, er en høyrisikogruppe for gjentatte sykehusinnleggelser. Denne påstanden begrunner vi på bakgrunn av en generell økning i reinnleggelser etter at samhandlingsreformen ble innført (8), og da spesifikt i den akuttgeriatriske populasjonen (7). Etter samhandlingsreformen har det vært en liten økning i reinnleggelser fra sykehjem til sykehus.
Det gjenstår å se hvilken betydning etablering av kommunale akutte døgnplasser (KAD-senger) vil ha for denne pasientpopulasjonen. Ordningen ble innført i perioden fra 2012 til 2016. Bergen kommune etablerte ordningen i 2016, etter at gjeldende studie var gjennomført. Så langt tyder det imidlertid på at veldig få pasienter legges inn fra sykehjem, mens nærmere 18 prosent av pasientene som er innom øyeblikkelig hjelp-senger i kommunene, overføres til sykehjem etter få dager (21).
Konklusjon
Resultatene våre viser at pasienter som overflyttes fra sykehus til sykehjem etter samhandlingsreformen, er eldre og har kortere overlevelse sammenliknet med situasjonen før reformen ble innført. For sykehjemmene medfører dette større pasientgjennomstrømming og mer uavklart status for pasientene, både når det gjelder aktiv behandling og terminal pleie. Sykehjemmene kan dermed få høyere gjennomstrømming av pasienter og utfordringer knyttet til mer uavklarte pasientforhold når det gjelder aktiv behandling kontra terminal pleie.
Det er grunn til å anta at disse momentene har konsekvenser for kompetanse og bemanningsbehov i sykehjem for å ivareta samhandlingsreformens målsetting om å gjøre folkehelsen og helse- og omsorgstjenester bedre på en bærekraftig måte. For å møte den nye situasjonen for sykehjemmene etter at samhandlingsreformen ble innført, bør bemanningen ved sykehjemmene vurderes ut ifra oppgaver og kompetansebehov. Videre forskning bør fokusere på behandlingsbehov for pasienter som er innlagt på sykehjem etter samhandlingsreformen.
LES OGSÅ: Er sykepleierne fortsatt engler?
Referanser
1. Grimsmo A, Magnussen J. Norsk samhandlingsreform i et internasjonalt perspektiv. 2015.
2. Helse- og omsorgsdepartementet. Samhandlingsreformen: Rett behandling – på rett sted – til rett tid. Oslo. 2009.
3. Norges forskningsråd. Evaluering av samhandlingsreformen. Sluttrapport fra styringsgruppen for forskningsbasert følgeevaluering av samhandlingsreformen (EVASAM). 2016.
4. Otterstad HK, Birkestrand T. Samhandlingsreformen. Færre overliggere i sykehus. Sykepleien 2014;102(2):49–51. Tilgjengelig fra: https://sykepleien.no/forskning/2014/02/faerre-overliggere-i-sykehus. (Nedlastet 06.02.2017).
5. Riksrevisjonen. Riksrevisjonens undersøkelse av ressursutnyttelse og kvalitet i helsetjenesten etter innføringen av samhandlingsreformen. Dokument 3:5 (2015–2016). Oslo: Helse- og omsorgsdepartementet. 2016.
6. Hermansen Å, Grødem AS. Reformeffekt: Redusert liggetid blant de eldste. Sykepleien Forskning 2015;10(1):24–32. Tilgjengelig fra: https://sykepleien.no/forskning/2015/02/redusert-liggetid-blant-de-eldste. (Nedlastet 06.02.2017).
7. Ranhoff A, Alaburic S, Engstad T, Mensen L, Svendsen T. Readmissions after discharge from an acute geriatric unit; an analysis of probable causes. European Geriatric Medicine (EUGMS) September 2014; Rotterdam, Nederland, 2014. p. S207 – S8. Tilgjengelig fra: http://www.em-consulte.com/en/article/927637. (Nedlastet 12.02.2017).
8. Helsedirektoratet. Samhandlingsstatistikk 2013–14. Oslo. 2015.
9. Nordström P, Gustafson Y, Michaëlsson K, Nordström A. Length of hospital stay after hipp fracture and short term risk of death after discharge: a total cohort study in Sweden. BMJ 2015.
10. Gautun H, Syse A. Samhandlingsreformen. Hvordan tar de kommunale helse -og omsorgstjenestene i mot det økte antallet pasienter som skrives ut fra sykehusene? NOVA. 2013.
11. Abelsen B, Gaski M, Nødland SI, Stephansen A. Samhandlingsreformens konsekvenser for det kommunale pleie- og omsorgstilbudet. International Research Institute of Stavanger. 2014. Tilgjengelig fra http://www.ks.no/globalassets/vedlegg-til-hvert-fagomrader/helse-og-velferd/samhandlingsreformen/forskning-og-evaluering/iris-2014-382-samhandlingsreformens-konsekvenser.pdf. (Nedlastet 12.02.2017).
12. Lindman AS, Kristoffersen DT, Hansen TM, Tomic O, Helgeland J. Kvalitetsindikatoren 30-dagers overlevelse etter innleggelse i norske sykehus – resultater for året 2014. Oslo: Kunnskapssenteret for helsetjenesten i Folkehelseinstituttet. 2015.
13. Drageset J, Eide GE, Ranhoff AH. Mortality in nursing home residents without cognitive impairment and its relation to self-reported health-related quality of life, sociodemographic factors, illness variables and cancer diagnosis: a 5-year follow-up study. Quality of life research : an international journal of quality of life aspects of treatment, care and rehabilitation. 2012.
14. Barca ML, Engedal K, Laks J, Selbaek G. A 12 months follow-up study of depression among nursing-home patients in Norway. Journal of Affective Disorders 2010;120(1–3):141–8.
15. Helsedirektoratet. Nasjonalt handlingsprogram med retningslinjer for palliasjon i kreftomsorgen. Oslo. 2010.
16. Dreyer A, Forde R, Nortvedt P. Autonomy at the end of life: life-prolonging treatment in nursing homes—relatives’ role in the decision-making process. Journal of Medical Ethics 2009;35(11):672–7.
17. Davies E, Higginson I. Better palliative care for older people. WHO. 2004.
18. Wille I-L, Nyrønning S. Omsorg og behandling ved livets slutt i sykehjem. Geriatrisk Sykepleie 2012;3.
19. Husebø B, Husebø S. Sykehjemmene som arena for terminal omsorg – hvordan gjør vi det i praksis? Tidsskr Nor Lægeforen 2005;125(1352):4.
20. Lovdata. Lov om kommunale helse- og omsorgstjenester m.m. 24.06.2011 [helse- og omsorgstjenesteloven]. Tilgjengelig fra: https://lovdata.no/dokument/NL/lov/2011-06-24-30. (Nedlastet 06.02.2017).
21. Skinner MS. Øyeblikkelig hjelp døgnopphold. Oppsummering av kunnskap og erfaringer fra de første fire årene med kommunalt øyeblikkelig hjelp døgnopphold. Rapportserie nr. 13. Gjøvik: Senter for Omsorgsforskning. 2015. Tilgjengelig fra: https://brage.bibsys.no/xmlui/bitstream/id/398536/rapport_13_2015_web.pdf. (Nedlastet 06.02.2017).












Kommentarer