Organiseringa av 22 pasientforløp i Helse Vest
Sammendrag
Bakgrunn: Det er mange utfordringar når det gjeld organisering gjennom utgreiings-, behandlings- og oppfølgingsfasane i den norske helsetenesta. Innføringa av «pakkeforløp» på kreftområdet har auka merksemda rundt korleis systematisk betring av prosessane kan vere eit verkemiddel for å betre kvaliteten på tenesta. Men kor godt organiserte er eigentleg pasientforløpa i norske helseføretak i dag?
Føremål: Å undersøke korleis personalet vurderer organiseringa av pasientforløp i den norske spesialisthelsetenesta.
Metode: Spørjeskjemaet Care Process Self-Evaluation Tool (CPSET) måler grad av organisering på områda «Organisasjonens pasientfokus, «Koordinering av pasientforløpet», «Kommunikasjon med pasient og familie», «Samarbeid med primærhelsetjenesten» og «Oppfølging av pasientforløpet». Tilsette (N = 503) i 27 utvalde pasientforløp i Helse Vest blei bedne om å fylle ut CPSET. Analysane er baserte på svar frå 239 (48 prosent) tilsette i 22 gyldige pasientforløp.
Resultat: CPSET-gjennomsnittsskår på 6,9 (standardavvik 1,80) i utvalet var høgare enn tilsvarande tal frå utlandet. Men norsk helsepersonell opplevde den systematiske oppfølginga av pasientforløpa og samarbeidet med primærhelsetenesta som dårlegare enn andre organiseringsområde. Pasientforløp med skriftlege kliniske prosedyrar var betre organiserte enn pasientforløp utan slik standardisering.
Konklusjon: Spesialisthelsetenesta bør betre arbeidet med å sette i verk og følge opp pasientforløp systematisk og betre samarbeidet med primærhelsetenesta.
Referer til artikkelen
Biringer E, Størkson S, Hartveit M, Aßmus J, Vanhaecht K. Organiseringa av 22 pasientforløp i Helse Vest. Sykepleien Forskning. 2017;12(62067):e-62067. DOI: 10.4220/Sykepleienf.2017.62067
I den norske helsetenesta er det diverre mange utfordringar som gjeld koordinering, informasjonsoverføring og uønskt variasjon (1). Kvalitetssvikt og uønskte hendingar fører til skadar eller tidleg død (2). Utfordringane som gjeld organiseringa av pasientgangen gjennom helsesystemet (3), ligg til grunn for behovet for meir kunnskap om kvalitet og tryggleik.
Innføringa av 28 pakkeforløp innanfor kreftbehandlinga (4) har på nytt vekt merksemd rundt standardisering av pasientforløp som verkemiddel for å betre kvaliteten på helsetenesta. Internasjonalt er standardiserte pasientforløp i aukande grad brukt som verktøy for å betre kvaliteten på gjennomføringa av diagnostikk, behandling og oppfølging av pasientane i sjukehus (5).
Forvirrande terminologi
Diverre er terminologien forvirrande når det gjeld standardiserte pasientforløp. «Behandlingsline» og «strukturert/standardisert pasientforløp» er brukt på norsk, medan engelske synonym kan vere «care pathways», «clinical pathways» eller «critical pathways» (6–8). Prinsipielt er det viktig å skilje mellom når «pasientforløp» blir brukt som intervensjon, altså «standardisering», for å betre kvaliteten på arbeidsprosessane, til forskjell frå «pasientgangen» frå tiltak til tiltak, eining til eining, eller mellom nivå i helsetenesta. På engelsk kan ein kalle dette siste «care trajectory». Standardisering av pasientforløp har som mål å betre kvaliteten på behandlingsprosessane i pasientforløpet (8–11).
European Pathway Association (E-P-A) definerer standardisering av pasientforløp som «ein metode for å betre kvaliteten av behandlinga for ei definert pasientgruppe gjennom ein definert tidsperiode» (12; forfattarens omsetting). Ved bruk av metoden må ein definere mål og kva tiltak som skal inngå i behandlinga. Tiltaka som inngår i behandlinga, skal avspegle evidens, beste praksis og forventningane hos pasienten. Helsepersonellet må legge til rette for og koordinere kommunikasjon, roller og rekkefølge av arbeidsoppgåvene i det tverrfaglege teamet. I tillegg er det viktig å dokumentere og følge opp forbetringsarbeidet systematisk. I definisjonen av eit standardisert pasientforløp frå E-P-A er brukar- og pårørandeperspektiva sentrale.
Mot eit standardisert pasientforløp
Eit naudsynt første skritt i standardiseringa av ein behandlingsprosess er å utvikle ein skriftleg prosedyre eller skriftlege retningsliner (10). Men betring av tenesta er avhengig av at dei tilsette som arbeider med den aktuelle pasientgruppa, følgjer desse skriftlege skildringane. I arbeidet med å standardisere eit pasientforløp nyttar det tverrfaglege teamet (13) metodikk frå kvalitetsforbetringsfaget målretta og systematisk for å betre arbeidsprosessane kring pasientane (10, 11, 14, 15). Det er vist at denne måten å betre organiseringa av prosessane på fører til betre pasientutfall, lågare risiko for uønskte hendingar, betre dokumentasjon (11, 16–19), betre arbeidsmiljø og lågare risiko for utbrenning (20, 21).
Men metodikken har også vore kritisert for å ikkje gi målbar nytte for alle pasientgrupper, og det kan diskuterast i kva grad kostnaden ved å utvikle standardiserte pasientforløp rettferdiggjer nytten av dei (19, 22). I Noreg er det framleis behov for forsking på standardiseringa av pasientforløp. Tidlegare studiar her til lands har vist at personalet opplever at slike intervensjonar endrar praksis, at samarbeidet mellom aktørane blir betre (23), at behandlingstida går ned (24), at talet på utførte operasjonar aukar (25), og at resultata for pasientane blir betre (26, 27).
Målsetjinga med studien
Ved hjelp av Care Process Self-Evaluation Tool (CPSET) spurde vi tverrfaglege team i spesialisthelsetenesta om korleis dei opplevde organiseringa av behandlinga av spesifikke pasientgrupper. Målet med denne delstudien var å kartlegge korleis dei tilsette oppfatta pasientfokuset til organisasjonen, kor godt behandlinga kring pasientgruppene var koordinert, korleis kommunikasjonen med pasient og familie fungerte, korleis samarbeidet med primærhelsetenesta var, og kor godt standardiseringa av pasientforløp vart følgd opp. Vidare var målet å sjå om tilsette vurderte organiseringa som betre i pasientforløp som var standardiserte ved hjelp av ein skriftleg klinisk prosedyre, enn i forløp utan slike prosedyrar.
Metode
Design og deltakarar
I denne studien bidrog tilsette ved i alt seks somatiske sjukehus og seks einingar innanfor psykisk helse i tre av dei fire helseføretaka i Helse Vest: Helse Førde, Helse Bergen og Helse Fonna. Dei utvalde einingane varierte i storleik, og både urbane og meir landlege institusjonar var med. Inklusjonen av deltakarane skjedde på pasientforløps-, team- og individnivå. Målet var å inkludere pasientforløp innanfor eit breitt spekter av tilstandar. Pasientforløpa vart valde ved at høgare leiarar i helseføretaka vart spurde om einingar i deira organisasjon kunne bidra med data frå spesifikke pasientforløp. I samråd med forskarar og fagpersonar valde leiarane ut aktuelle pasientforløp og peikte ut kontaktperson for kvart av dei.
Pasientforløpa vart definerte på grunnlag av pasientgruppa og var baserte på diagnose eller klinisk bilete. Kvart enkelt pasientforløp burde vere typisk for og representere ein større del av pasientane i eininga, slik som til dømes «tonsillektomi» i ei øyre-nase-hals-eining. Kontaktpersonane kjende både pasientgruppa og dei tilsette som var involverte i behandlinga av henne. Desse kontaktpersonane gav namnelister over tilsette som var del av det tverrfaglege teamet som var ansvarleg for behandlinga av pasientane i det valde pasientforløpet. For inklusjon av medlemmer i teamet vart desse kriteria brukte:
- Alle yrkesgrupper som var involverte i behandlinga av pasientgruppa.
- Respondentane skulle ha dagleg kontakt med den aktuelle pasientgruppa.
Vi sende deretter informasjon om prosjektet og lenke til spørjeskjema i Corporater Surveyor v.3.3 (Corporater Inc.) i e-post til 503 utpeikte fagfolk i 27 team i 2012 og 2013.
I byrjinga av spørjeskjemaet vart pasientane instruerte om kva pasientgruppe dei skulle svare om. Til dømes vart respondentane på eininga der kolsforløpet skulle evaluerast, bedne om å svare på CPSET-spørsmåla ut frå korleis dei opplevde organiseringa av behandlinga for pasientar med kols i eininga si. Ei purring vart sendt ut til dei som var inviterte. Svara som kom inn, vart avidentifiserte. For å sikre anonymiteten til respondentane vart «nøkkelen» som kopla identiteten til respondenten til analysefila lagra etter forskriftene hos Helse Vest IKT. Prosjektet var godkjent av Norsk samfunnsvitskapleg datateneste (NSD), nå kalla Norsk senter for forskningsdata. Tabell 1 viser deltakande pasientforløp:
CPSET-spørjeskjemaet
CPSET er eit spørjeskjema som er utvikla av forskarar ved Cathotlic University of Leuven (KU Leuven) i Belgia og validert i Belgian–Dutch Clinical Pathway Network i samarbeid med European Pathway Association (28–30). Både pasientar, helseleiarar og ei rekke fagfolk deltok i utviklinga av instrumentet (29). Spørjeskjemaet kan nyttast både til å kartlegge organiseringa av spesifikke arbeidsprosessar i eit teamperspektiv, til å evaluere arbeid for å betre kvaliteten på prosessane i sjukehus og ved forsking.
Skjemaet er brukt i fleire europeiske land (30, 31) og blir no prøvd ut i Frankrike, Italia, Irland og Tyskland. CPSET måler kor godt arbeidsprosessane som blir utførte av tverrfaglege team for spesifikke pasientgrupper i sjukehus, er organiserte ved hjelp av 29 delspørsmål på fem konseptuelle område (29, 30). Områda er representerte ved desse delskalaene:
- «Organisasjonens pasientfokus» (delspørsmål P01–PO6)
- «Koordinering av pasientforløpet» (COR1–COR7)
- «Kommunikasjon med pasient og familie» (COM1–COM4)
- «Samarbeid med primærhelsetjenesten» (SE1–SE3)
- «Oppfølging av pasientforløpet» (OP1–OP9)
Helsearbeidaren skårar kvart delspørsmål på ein ordinal skala frå 1 til 10, der 1 betyr «heilt ueinig» og 10 «heilt einig».
Eit autorisert omsetjingsbyrå omsette CPSET frå original flamsk versjon til norsk. Som pilot prøvde vi først ut den omsette versjonen ved hjelp av ti fagfolk i spesialisthelsetenesta (32). Desse kom frå ulike fagområde ved eit mellomstort sjukehus i Helse Vest. Tilbakemeldingane frå fagfolka tydde på at forståinga av sentrale omgrep som «behandlingsprosess», «behandlingsline», «behandlingsforløp» og «pasientforløp» varierte mykje, medan «skriftleg klinisk prosedyre for pasientforløpet» jamt over vart godt forstått.
Vi valde difor å omsetje «care pathway», i tydinga intervensjon for å standardisere behandlingsprosessen, med «skriftleg klinisk prosedyre for pasientforløpet». I studien bad vi respondentane svare på desse spørsmåla: «Benyttes det en skriftlig klinisk prosedyre for pasientforløpet i den daglige pasientbehandlingen?» og «Dersom den er under utvikling eller i bruk, hvor mange måneder har prosedyrebeskrivelsen/pasientforløpet vært under utvikling eller i bruk?».
Statistisk tilnærming
Då vi hadde data frå mange pasientforløp, valde vi å vise CPSET-skårane innanfor kvart pasientforløp deskriptivt ved å vise gjennomsnitt med øvre og nedre grenser for 95 prosent konfidensintervall (KI). Slik såg vi på mønsteret i CPSET-skårane, men unngjekk å gjennomføre statistiske testar med mange samanlikningar. Vi ville teste forskjellar i CPSET del- og totalskalaer mellom gruppene som svara anten «ja», «under utvikling», eller «nei» på spørsmålet om ei skriftleg klinisk prosedyre var teken i bruk i det aktuelle pasientforløpet. Til dette brukte vi Kruskal-Wallis-testen med oppfølgingstestar mellom to og to grupper. Testane vart gjorde i SPSS versjon 20, og dei var to-hala med p -nivå 0,05.
Resultat
Svar-rate og gyldige pasientforløp
Av dei 503 teammedlemmene som vart spurde om å fylle ut CPSET-skjemaet, svarte 293 (58 prosent). Desse representerte 27 pasientforløp for 17 ulike tilstandar fordelt på ni kliniske område (tabell 1). 19 pasientforløp/team arbeidde innanfor somatikk og åtte innanfor psykisk helsevern. Vi ekskluderte spørjeskjema som mangla svar på meir enn 3 av dei 29 delspørsmåla i CPSET. For respondentar som hadde fylt ut 27 eller fleire delsvar, erstatta vi dei manglande delsvara med gjennomsnittet av skårane på dei resterande delsvara.
Vi ekskluderte fem pasientforløp som kvar hadde færre enn fem respondentar med gyldige svar og/eller ein svar-rate som var lågare enn 40 prosent. Den endelege analysefila (N = 239) inkluderte dermed 22 pasientforløp. Av desse gjaldt 17 somatikk og 5 psykisk helsevern. Gjennomsnittleg gyldig svar-rate i dei inkluderte pasientforløpa var 56 prosent. Deskriptiv statistikk for bakgrunnsvariablane i det gyldige utvalet er vist i tabell 2.
Helsepersonell sine opplevingar av organiseringa i dei utvalde pasientforløpa
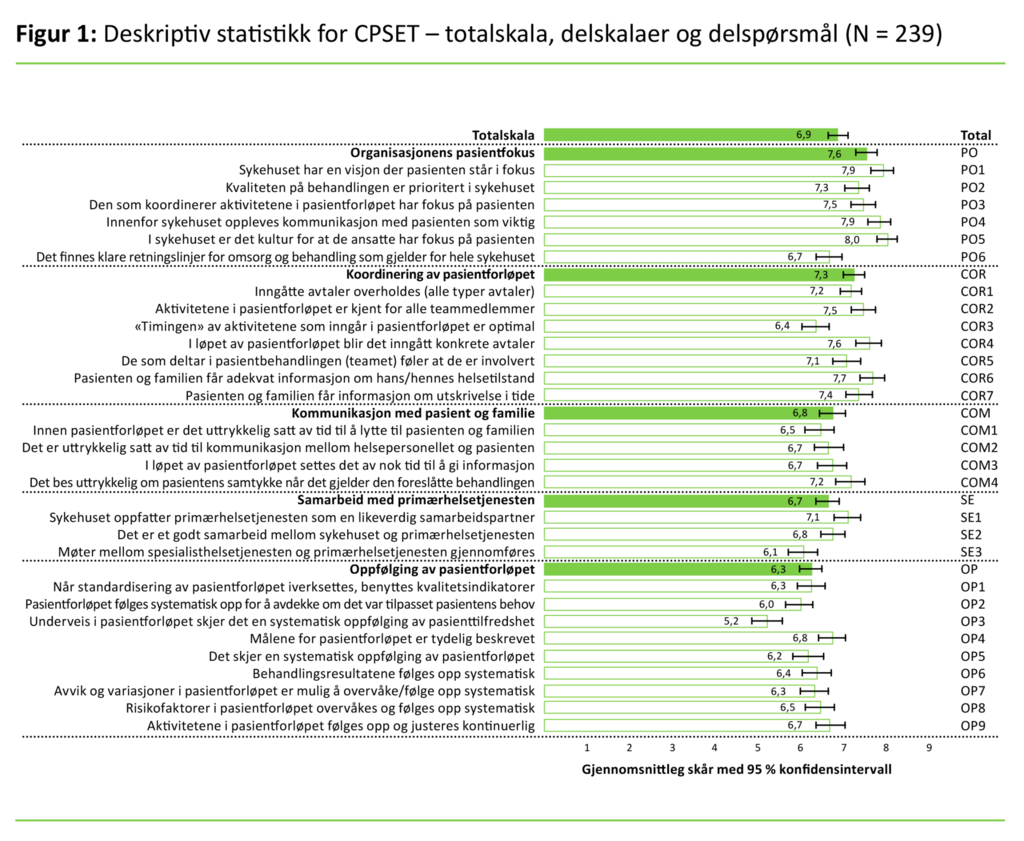
Figur 1 viser gjennomsnitt og 95 prosent KI for dei 29 CPSET-delspørsmåla, dei fem delskalaene og totalskala i det gyldige utvalet (N = 239).
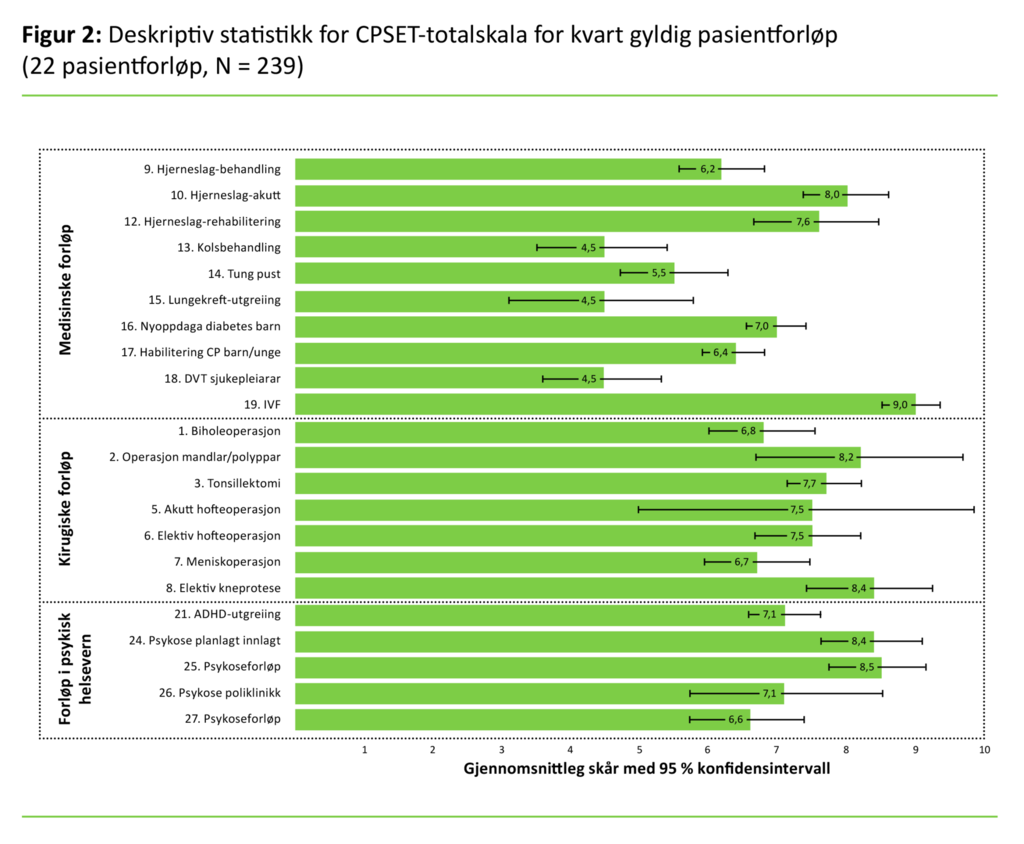
Figur 2 viser gjennomsnitt og 95 prosent KI for CPSET-totalskår per gyldig pasientforløp innanfor fagområda kirurgi, medisin og psykiatri. Av alle dei 22 inkluderte pasientforløpa gav helsepersonell innanfor pasientforløpet «In-vitro-fertilisering (IVF)» høgast CPSET-totalskår (9,0). Vidare gransking av gjennomsnitt og 95 prosent KI i figur 2 viser at helsepersonell i dei tre lungemedisinske pasientforløpa gav signifikant dårlegare totalskårar på CPSET enn dei fleste andre medisinske pasientforløp.
Tilsette i pasientforløpa innanfor hjerneslag gav signifikant høgare CPSET-totalskår enn tilsette i dei andre medisinske pasientforløpa. Innanfor kirurgiske fag skilde ingen pasientforløp seg ut med særleg høge eller låge skårar. I psykisk helsevern hadde to pasientforløp for pasientar med psykose signifikant høgare CPSET-totalskår enn to av dei andre forløpa i psykisk helsevern.
CPSET-skår per organiseringsområde
Ser ein på grensene for 95 prosent KI på dei fem delskalaene av CPSET (figur 1), gav dei tilsette signifikant betre skårar på delskalaene «Organisasjonens pasientfokus» (PO) og «Koordinering av pasientforløpet» (COR) enn på «Samarbeid med primærhelsetjenesten» (SE) og «Oppfølging av pasientforløpet» (OP).
Betre organisering med skriftleg klinisk prosedyre?
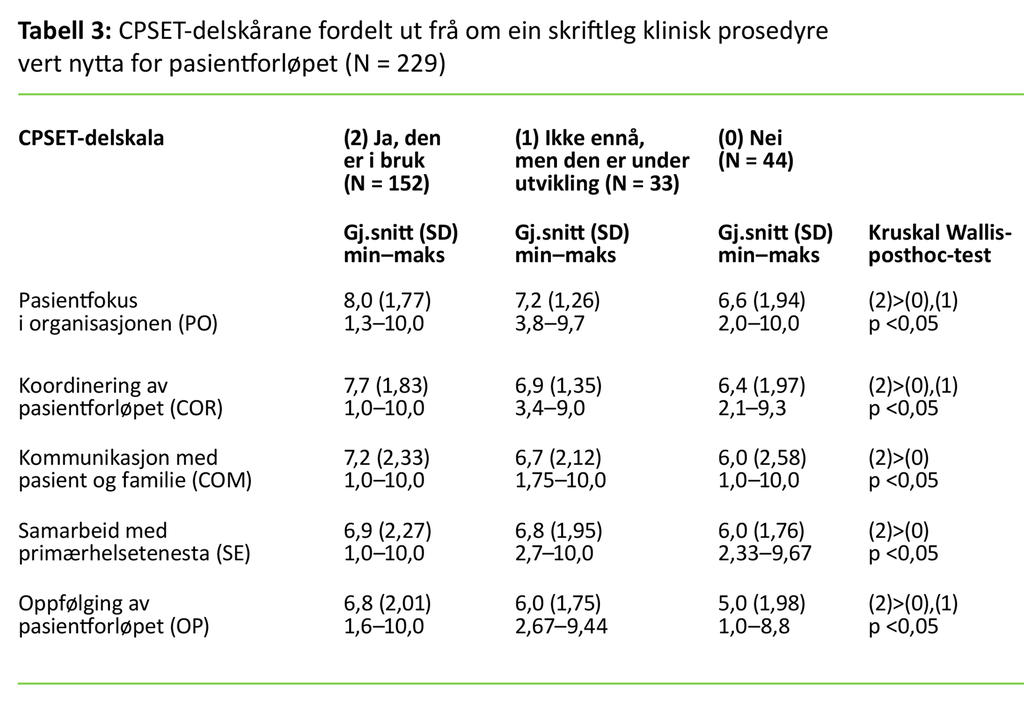
Tabell 2 viser talet på tilsette i dei gyldige forløpa som svara at dei hadde ein skriftleg klinisk prosedyre i dagleg bruk i pasientforløpet. CPSET total- og delskårane blant tilsette i pasientforløp med ein skriftleg klinisk prosedyre i dagleg bruk var signifikant høgare enn i dei andre to gruppene utan skriftleg klinisk prosedyre i dagleg bruk (tabell 3).
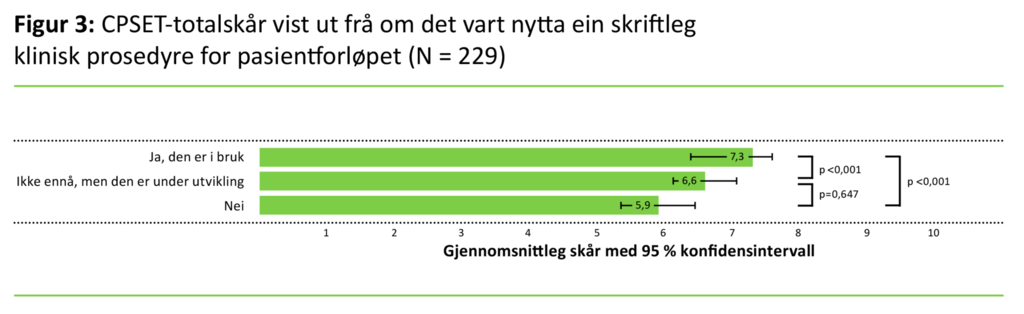
Figur 3 viser at CPSET-delskårane går frå dei lågaste skårane i pasientforløp der det ikkje fanst ein skriftleg klinisk prosedyre i dagleg bruk, til dei høgaste skårane i forløp med skriftleg klinisk prosedyre i dagleg bruk.
Diskusjon
Vi fann at det varierer korleis helsepersonell vurderer organiseringa av pasientforløpa i Helse Vest, men i snitt rapporterte dei kvaliteten på organiseringa som eitt poeng høgare på CPSET-totalskalaen enn det belgisk og nederlandsk helsepersonell gjorde i 2013 (30). Men hos dei norske helsearbeidarane vart delskalaene «Oppfølging av pasientforløpet» og «Samarbeid med primærhelsetjenesten» skåra under gjennomsnittet i forhold til dei belgiske og nederlandske tala (30).
Dette funnet, og det at utvalet i vår studie vurderte delskalaene «Oppfølging av pasientforløpet» og «Samarbeid med primærhelsetjenesten» som dårlegare enn «Organisasjonens pasientfokus» og «Koordinering av pasientforløpet», peiker på at det er behov for å betre den systematiske oppfølginga av innførte pasientforløp og samarbeidet med primærhelsetenesta i Noreg.
Kliniske prosedyrar gir høgare skår
Mange studiar har vist at det å standardisere pasientforløp gir god effekt på teamarbeid og prosessutfallsmål i helsetenesta (11, 16–21). Til liks med Vanhaecht et al. (2009) (17) fann vi at helsepersonell vurderte organiseringa av pasientforløpa med ein skriftleg klinisk prosedyre som betre enn pasientforløpa som ikkje hadde ein slik prosedyre. I vår studie var det skriftlege kliniske prosedyrar i bruk i pasientforløpa som hadde dei høgaste gjennomsnittsskårane på CPSET. Personalet i dei høgast skårande pasientforløpa hadde drive systematisk arbeid for å betre kvaliteten på behandlinga og oppfølginga av pasientane i forløpa dei siste åra. Pasientforløpa som kom dårlegast ut, hadde anten ikkje teke i bruk ein skriftleg klinisk prosedyre, eller respondentane var usikre på om det fanst slike skriftlege prosedyrar for forløpet.
Kvalitet, effektivitet og sikring av heilskaplege og koordinerte pasientforløp er viktige element i oppdragsdokumenta til dei regionale helseføretaka og i den nye nasjonale forskingsstrategien HelseOmsorg21 (33). Dei siste 20 åra har det vore ei lang rekke initiativ for å betre kvaliteten på helsetenesta i landet vårt. Ulike gjennombrotsprosjekt som Pasientsikkerhetsprogrammet med bruk av Global Trigger Tool (34) og innføring av sjekklister (35) er døme på slike initiativ.
Dette høge fokuset på kvalitet og samhandling i den norske helsetenesta dei siste åra kan vere ei alternativ forklaring på at tilsette i enkelte pasientforløp skåra forløpet sitt dårleg på CPSET. Kanskje helsepersonellet som er knytt til desse pasientforløpa, gav låg skår nettopp på grunn av at dei stiller høge krav til seg sjølve og eininga si når det gjeld organiseringa av forløpet?
Varierande oppfatningar av omgrepet «pasientforløp»
Under piloteringa av CPSET kom det fram at omgrepa «behandlingsline» og «pasientforløp» hadde mange ulike tolkingar blant fagfolka i spesialisthelsetenesta. Eit skriftleg dokument som skildrar naudsynte behandlingstiltak i ei sekvensiell rekkefølge, er sentralt innanfor dei fleste måtar å standardisere pasientforløp på. Men vi kjenner ikkje til norske omgrep for ei heilskapleg skriftleggjering på den måten som «the pathway document» står for (10).
For at respondentane betre skulle forstå kva vi var ute etter, nytta vi difor omgrepet «skriftleg klinisk prosedyre i pasientforløpet» i spørjeskjemaet. Vi veit ikkje i kva grad respondentane oppfatta dette omgrepet som eintydig, og det å nytte «skriftleg klinisk prosedyre i pasientforløpet» i staden for «standardisert pasientforløp» kan ha gjort funna mindre gyldige.
Nokre pasientforløp, der tilsette og leiarar i høg grad var opptekne av kvalitetsforbetring, kan ha blitt hyppigare inkluderte enn andre forløp, sidan leiarane vart bedne om å velje ut pasientforløp. Men ein kan også tenke seg det motsette, nemleg at leiarar som såg behov for å betre kvaliteten på koordineringa av behandlinga av pasientgrupper i si eining, nettopp ønskte at tilsette som var ansvarlege for denne pasientgruppa, skulle svare på CPSET-spørsmåla.
Ei anna feilkjelde er at dei involverte partane kan ha hatt varierande oppfatningar av omgrepet «pasientforløp», og dersom omgrepet vart mindre gyldig, kan det ha gjort funna mindre treffsikre. På den andre sida kan ein hevde at det at einingane sjølve definerte «pasientforløp» ut frå korleis dette omgrepet blir oppfatta av tilsette i norsk spesialisthelseteneste i dag, gjer at resultata har høg grad av økologisk validitet.
Ikkje alle faggrupper var med
Det at mange ulike fagområde, yrkesgrupper og einingar var representerte, meiner vi gjer at funna kan generaliserast meir enn dersom berre nokre få yrke, fagområde og pasientforløp hadde vore med. Men diverre lét nokre viktige faggrupper vere å svare på CPSET. Til dømes er radiologar og radiografar, som er svært sentrale fagfolk i hjerneslagsforløpa, ikkje representerte, og legane var generelt underrepresenterte som respondentar. Legar set ofte i gang behandlingstiltak, og dermed kan dei gjerne oppfatte organiseringa som betre enn andre yrkesgrupper.
I pasientforløpet djup venetrombose (DVT) var berre sjukepleiarar spurde om å delta, trass i at CPSET er utvikla for å måle organiseringa i eit tverrfagleg teamperspektiv. Generelt har sjukepleiarar nær kontakt med pasienten, og dei kan ha ei sentral rolle i koordineringa mellom ulike faggrupper og einingar, men både i dette og i andre pasientforløp kan over- eller underrepresentasjon av yrkesgrupper føre til at resultatet blir noko skeivt.
Nyleg har vi vist at den norske versjonen av CPSET har akseptable psykometriske eigenskapar (konvergent validitet, reliabilitet) (32). Andre oversette instrument som måler koordinering og kommunikasjon, er Relational Coordination Survey (RCS) (36, 37) og Nijmegen Continuity Questionnaire (38).
Viser eit viktig tidsbilete
Trass i dei svakheitene ved studien som er nemnde ovanfor, meiner vi at resultata våre gir eit viktig tidsbilete av pasientforløp i norsk kontekst. Sjølv om det er utført kartlegging og forsking på pasientforløp her i landet (23–27, 39–45), kjenner vi ikkje til andre storskalastudiar som er utførte med validerte måleinstrument og mange «stikkprøvar» frå eit breitt utval av einingar i den norske helsetenesta. Difor tenker vi at kunnskapen studien gir om organiseringa av pasientforløp, er nyttig for helsepersonell og leiarar som er opptekne av kvalitetsforbetring og pasienttryggleik.
Framtidig forsking bør knytte systematisk kvalitetsarbeid for å betre arbeidsprosessane til relevante utfallsmål på system- og pasientnivå. Døme på dette kan vere komplikasjonar, tilfriskning og ressursbruk. Særskilt viktig vil det vere å ta med brukarperspektivet i kommande studiar. Slik kan ein svare på om, og eventuelt korleis, standardiseringa av pasientforløp påverkar måten tenestebrukaren opplever å bli møtt og behandla på, og om han opplever rom for å ta viktige avgjerder som gjeld eiga behandling og helse innanfor dei rammene standardisering gir (46).
Konklusjon
Gjennomsnittleg CPSET-totalskår var over tilsvarande internasjonale målingar. Personale i spesialisthelsetenesta som var knytte til pasientforløp der det fanst ein skriftleg klinisk prosedyre, rapporterte om betre koordinering av behandlingsprosessen enn personale i pasientforløp der ei slik skriftleg standardisering ikkje var innført.
Spesialisthelsetenesta bør betre det systematiske og målretta kvalitetsarbeidet med å standardisere og følgje opp pasientforløpa, og samarbeidet med primærhelsetenesta bør styrkast. I dette arbeidet meiner vi det er særskilt viktig å ivareta brukarperspektivet, både når det gjeld opplevinga av og resultata av behandlinga.
Takk til alle tilsette i Helse Vest som deltok i spørjeundersøkinga. Takk også til Sissel Hauge ved Stord sjukehus for språkhjelp. Prosjektet er finansiert av Samarbeidsorganet i Helse Vest, via Nettverk for forsking på behandlingsliner og samhandling i Helse Fonna HF.
Referansar
1. Helse- og omsorgsdepartementet. Nasjonal helse- og sykehusplan (2016–2019). Oslo. 2015.
2. Helse- og omsorgsdepartementet. Meld. St. 11 (2014–2015) Kvalitet og pasientsikkerhet 2013. Oslo. Helse- og omsorgsdepartementet.
3. Helse- og omsorgsdepartementet. Meld. St. 10 (2012–2013) God kvalitet – trygge tjenester – Kvalitet og pasientsikkerhet i helse- og omsorgstjenesten. Oslo. 2012.
4. Helse-og omsorgsdepartementet. Sammen – mot kreft. Nasjonal kreftstrategi 2013–2017. Oslo. 2013.
5. Vanhaecht K, Bollmann M, Bower K, Gallagher C, Gardini A, Guezo J, et al. Prevalence and use of clinical pathways in 23 countries – an international survey by the European Pathway Association. J Integr Care Pathways. 2006;10:28.
6. De Bleser L, Depreitere R, De Waele K, Vanhaecht K, Vlayen J, Sermeus W. Defining pathways. J Nurs Manag. 2006;14:553–63.
7. Panella M, Vanhaecht K. Is there still need for confusion about pathways? Int J Care Pathw. 2010;14:1–3.
8. Eggen R. Veileder, retningslinje, behandlingslinje, pasientforløp – hva er forskjellen? Tilgjengeleg frå: http://www.helsebiblioteket.no/psykisk-helse/aktuelt/veileder-retningslinje-behandlingslinje-pasientforlop-hva-er-forskjellen (nedlasta 20.02.16).
9. Vanhaecht K. Care Pathways are defined as complex interventions. BMC Medicine. 2010;8(31).
10. Vanhaecht K, Van Gerven E, Deneckere S, Lodewijckx C, Janssen I, van Zelm R, et al. The 7-phase method to design, implement and evaluate care pathways. International Journal of Person Centered Medicine. 2012;2:341–51.
11. Biringer E, Klausen OG, Lærum BN, Hartveit M, Vanhaecht K. Betre kvalitet med behandlingsliner. Sykepleien. 2013:62–4. Tilgjengeleg frå: https://sykepleien.no/forskning/2013/02/betre-kvalitet-med-behandlingsliner (nedlasta 19.05.2017).
12. Vanhaecht K, De Witte K, Sermeus W. The impact of clinical pathways on the organisation of care processes. Leuven: ACCO. 2007.
13. Nelson E, Godfrey M, Batalden P, Berry S, Bothe A, McKinley K, et al. Clinical microsystems, part 1. The building blocks of health systems. J Comm J Qual Pat Safety. 2008;34:367–78.
14. Vanhaecht K, Sermeus W. The Leuven Clinical Pathway Compass. Journal of Integrated Care Pathways. 2003;7:2-7.
15. Vanhaecht K, Van Zelm R, Van Gerven E, Sermeus W, Bower K, Panella M, et al. The 3-blackboard method as consensus-development exercise for building care pathways. Int J Care Pathways. 2010;15(3):49–52.
16. Van Herck P, Vanhaecht K, Sermeus W. Effects of clinical pathways: do they work? J Integr Care Pathways. 2004;8:95–104.
17. Vanhaecht K, De Witte K, Panella M, Sermeus W. Do pathways lead to better organized care processes? J Eval Clin Pract. 2009;15(5):782–8.
18. Reinar L. Behandlingslinjer reduserer komplikasjoner for pasienter i sykehus. Sykepleien. 2010:91-2. Tilgjengeleg frå: https://sykepleien.no/forskning/2010/06/behandlingslinjer-reduserer-komplikasjoner-pasienter-i-sykehus (nedlasta 19.05.2017).
19. Rotter T, Kinsman L, James E, Machotta A, Gothe H, Willis J, et al. Clinical pathways: effects on professional practice, patient outcomes, length of stay and hospital costs (Review). The Cochrane Library. 2010.
20. Deneckere S, Euwema M, Lodewijckx C, Panella M, Mutsvari T, Sermeus W, et al. Better interprofessional teamwork, higher level of organized care, and lower risk of burnout in acute health care teams using care pathways: a cluster randomized controlled trial. Med Care. 2013;51:99–107.
21. Deneckere S, Euwema M, Van Herck P, Lodewijckx C, Panella M, Sermeus W, et al. Care pathways lead to better teamwork: Results of a systematic review. Soc Sci Med. 2012;75:264–8.
22. Allen D, Gillen E, Rixson L. Systematic review of the effectiveness of integrated care pathways: what works, for whom, in which circumstances? Int J Evid Based Healthc. 2009;7:61–4.
23. Iversen G, Haugen D. Liverpool Care Pathway: Personalets erfaringer i to norske sykehus. Sykepleien. 2015;10:144–51. Tilgjengeleg frå: https://sykepleien.no/forskning/2015/05/personalets-erfaringer-i-norske-sykehus (nedlasta 19.05.2017).
24. Aasebo U, Strom HH, Postmyr M. The Lean method as a clinical pathway facilitator in patients with lung cancer. Clin Resp J. 2012;6:169–74.
25. Hovlid E, Bukve O, Haug K, Aslaksen AB, von Plessen C. A new pathway for elective surgery to reduce cancellation rates. BMC Health Serv Res. 2012;12:154.
26. Saltvedt I, Prestmo A, Einarsen E, Johnsen LG, Helbostad JL, Sletvold O. Development and delivery of patient treatment in the Trondheim Hip Fracture Trial. A new geriatric in-hospital pathway for elderly patients with hip fracture. BMC Res Notes. 2012;5:355.
27. Prestmo A, Hagen G, Sletvold O, Helbostad JL, Thingstad P, Taraldsen K, et al. Comprehensive geriatric care for patients with hip fractures: a prospective, randomised, controlled trial. Lancet. 2015;385:1623–33.
28. Care Process Self-Evaluation Tool (CSPET). Tilgjengeleg frå: https://helse-fonna.no/seksjon-avdeling/Documents/Forsking%20og%20innovasjon/Verktøy%20og%20instrument/CPSET-norsk.pdf (nedlasta 19.05.2017).
29. Vanhaecht K, De Witte K, Depreitere R, Van Zelm R, De Bleser L, Proost K, et al. Development and validation of a care process self-evaluation tool. Health Serv Manag Res. 2007;20:189.
30. Seys D, Deneckere S, Sermeus W, Van Gerven E, Panella M, Bruyneel L, et al. The Care Process Self-Evaluation Tool: a valid and reliable instrument for measuring care process organization of health care teams. BMC Health Serv Res. 2013;13:325.
31. Camacho-Bejarano R, Mariscal-Crespo M, Sermeus W, Vanhaecht K, Merino-Navarro D. Validation of the Spanish version of the care process self-evaluation tool. Int J Care Pathways. 2012;16:35.
32. Størkson S, Biringer E, Hartveit M, Aßmus J, Vanhaecht K. Psychometric properties of the Norwegian version of the Care Process Self-Evaluation Tool (CPSET). J Interprof Care 2016; 30:804-11.
33. Helse- og omsorgsdepartementet. HelseOmsorg21. Et kunnskapssystem for bedre folkehelse Nasjonal forsknings- og innovasjonsstrategi for helse og omsorg. Oslo. 2014.
34. Deilkås E. Sluttrapport for pasientsikkerhetskampanjen I trygge hender 24–7 (2011–2013). Oslo. Kunnskapssenteret. 2014.
35. Thomassen O, Espeland A, Softeland E, Lossius HM, Heltne JK, Brattebo G. Implementation of checklists in health care; learning from high-reliability organisations. Scand J Trauma Resusc Emerg Med. 2011;19:53.
36. Gittell JH, Fairfield KM, Bierbaum B, Head W, Jackson R, Kelly M, et al. Impact of Relational Coordination on Quality of Care, Postoperative Pain and Functioning, and Length of Stay: A Nine-Hospital Study of Surgical Patients. Med Care. 2000;38:807–19.
37. Gittell JH, Godfrey M, Thistlethwaite J. Interprofessional collaborative practice and relational coordination: Improving healthcare through relationships. J Interprof Care. 2013;27:210–3.
38. Uijen A, Schers H, Schellevis F, Mokkink H, van Weel C, van den Bosch W. Measuring continuity of care: psychometric properties of the Nijmegen Continuity Questionnaire. Br J Gen Practice. 2012;62:e949–57.
39. Johannessen AK, Luras H, Steihaug S. The role of an intermediate unit in a clinical pathway. Int J Integr Care. 2013;13:e012.
40. Hermansen O, Salthaug E. Prosessledelse og standardiserte pasientforløp En kvalitativ casestudie av to norske sykehus. (Masteroppgåve). Bergen. Norges handelshøyskole. 2014.
41. Neverdal M, Rystad K. Å samhandle om samhandling Etablering av et standardisert pasientforløp på tvers av spesialist- og kommunehelsetjenesten. (Masteroppgåve). Trondheim. NTNU. 2014.
42. Hermansen O, Salthaug E. Care pathways and business process management (BPM). E-P-A Newsletter. 2015;(18):1–2.
43. Rosstad T, Garasen H, Steinsbekk A, Haland E, Kristoffersen L, Grimsmo A. Implementing a care pathway for elderly patients, a comparative qualitative process evaluation in primary care. BMC Health Serv Res. 2015;15:86.
44. Desserud KF, Veen T, Soreide K. Emergency general surgery in the geriatric patient. Br J Surg. 2016 Jan;103(2):e52–61.
45. Haland E, Rosstad T, Osmundsen TC. Care pathways as boundary objects between primary and secondary care: Experiences from Norwegian home care services. Health. 2015;19:635–51.
46. Biringer E, Hartveit M. Ja til ei betre teneste. Dagens medisin. Kronikk og debatt. 21/2015.
















0 Kommentarer