Tannhelse og livskvalitet hos personer etter hjerneslag
Sammendrag
Bakgrunn: Mennesker som har erfart hjerneslag antas oppleve økte orale problemer som følge av lammelser i ansikt, munn, tunge, og redusert førlighet til å betjene spisebestikk og tannbørste. Det er mangelfullt med forskning på tannhelse, oralfunksjon og livskvalitet hos eldre slagrammete.
Hensikt: Hensikten med studien er å kartlegge selvopplevd tannhelse, oral funksjon, generell og oral livskvalitet hos eldre slagrammete, samt å se på mulige sammenhenger mellom oral funksjon, generell livskvalitet og oral helserelatert livskvalitet.
Metode: En kvantitativ tverrsnittsstudie ble gjennomført ved en spørreundersøkelse blant medlemmer av Norsk forening for slagrammete. Svarprosent 46 prosent (N=293). Studien omfattet sosiodemografiske variabler, generell livskvalitet (HUNT-5), tannhelserelatert livskvalitet (OIDP) og selvopplevd tannhelse, munntørrhet, matkonsistens, samt tidsbruk og trygghet i spisesituasjonen. Data ble analysert med SPSS.
Resultater: Resultatene viser at kun 5 prosent av de slagrammete ble informert om tannstell i rehabiliteringsperioden etter hjerneslag. En tredjedel opplever redusert tannhelse etter slaget. Slagrammete med færre enn 19 tenner og/eller brukere av tannprotese hadde signifikant dårligere oral helserelatert livskvalitet sammenliknet med de uten tannprotese og med flere enn 20 egne tenner. Den enkeltfaktoren som påvirker opplevelsen av livskvalitet mest, er graden av munntørrhet.
Konklusjon: Informasjon om tannstell og munnhygiene må fokuseres sterkere i rehabiliteringen etter hjerneslag. Tannhelsepersonell må inngå i oppfølgingen av slagpasienters tannhelse på et tidlig stadium for å redusere muligheten for dårligere tannhelse og forringelse av livskvalitet.
Referer til artikkelen
Myhrer T, Haugen H, Willumsen T, Bergland A. Tannhelse og livskvalitet hos personer etter hjerneslag. Sykepleien Forskning. 2014;9(2):114-122. DOI: 10.4220/sykepleienf.2014.0085
Introduksjon
Hjerneslag er en av våre vanligste folkesykdommer. I Norge får om lag 15.000 friske mennesker hjerneslag hvert år (1). Det betyr at cirka 40 personer får hjerneslag hver dag. Å bli rammet av hjerneslag er en dramatisk opplevelse som kan gi alvorlige fysiske, kognitive og sosiale begrensninger. En svensk studie (2) viste at det kan ta lang tid før den slagrammete klarer å håndtere sin nye livssituasjon og gjenvinne trygghet i hverdagen. Det å utføre daglige gjøremål som å innta måltider kan være vanskelig. Hvilken behandling og oppfølging slagrammete får i løpet av de første seks månedene etter at slaget inntreffer er helt vesentlig for en vellykket rehabilitering, ifølge dette studiet (2). Begrepet tannhelse brukes ofte for å beskrive munnhulens tilstand og er knyttet til helsetilstanden i tennene (karies) eller tennenes festeapparat (gingivitt/periodontitt). Begrepet oral helse omfatter tilstanden i hele munnhulen og inkluderer dermed andre munnhulelidelser som tannskader, slimhinnelidelser, munnhulekreft og så videre.(3)
Tannhelsen er blitt betydelig bedre i Norge (4). I 2004 fant Birgitte Moesgard Henriksen (5) at friske eldre mennesker i dagens samfunn har god oral helse. Stadig færre eldre mennesker blir helt tannløse, og flere i befolkningen beholder sine egne tenner livet ut (5). Sykdom kan føre til dårligere tannhelse hos eldre mennesker (6). Få studier har sett på tannhelse og livskvalitet etter hjerneslag. McGrath mfl. (7) fant i en studie sammenheng mellom generell livskvalitet og oral helserelatert livskvalitet både i akuttfasen og etter seks måneder. Data i sist nevnte studie indikerte at oral helserelatert livskvalitet var svekket i den akutte fasen, men økte noe etter seks måneder avhengig av fysisk funksjon. I akuttfasen etter hjerneslag ble pasientens opplevelse av oral helserelatert livskvalitet undervurdert av pasientens nærmeste (7). Så vidt vi kjenner til er tannhelse og oral helserelatert livskvalitet etter hjerneslag ikke utforsket i Norge tidligere.
En rapport fra helsedirektoratet (1) vektlegger betydningen av at man i rehabilitering etter hjerneslag skal fokusere på å fremme god livskvalitet, sosial deltakelse og funksjon hos dem som deltar i rehabilitering. Det økende antall eldre i befolkningen synes å ha ført til en stigende interesse, både politisk og forskningsmessig, for å bedre eldre menneskers muligheter til å leve et meningsfullt og selvstendig liv med god livskvalitet (8). Med bakgrunn i dette er vår hypotese for denne studien at slagrammete opplever økte orale problemer og at de som har dårligst tannhelse har dårligst oral helserelatert og generell livskvalitet etter hjerneslaget.
Hensikten med studien er å:
- kartlegge selvopplevd tannhelse, oral funksjon, generell livskvalitet og oral helserelatert livskvalitet hos hjerneslagrammete
- beskrive sammenhenger mellom oral funksjon, generell livskvalitet og oral helserelatert livskvalitet hos hjerneslagrammete
Design
En tverrsnittsstudie ble gjennomført med data fra en spørreundersøkelse der alle 638 medlemmer av Norsk forening for slagrammete i perioden august–oktober 2011 ble invitert til å delta ved selvrapportering. Kun de som selv hadde opplevd slag ble inkludert i undersøkelsen. Et spørreskjema med spørsmål om sosiodemografiske variabler, tannhelse, oralfunksjon, munntørrhet og livskvalitet ble sendt ut per post med anonyme svarkonvolutter. Undersøkelsen ble purret en gang gjennom medlemsbladet Hjernecella. Prosjektet er godkjent av regional komité for medisinsk og helsefaglig forskningsetikk Sør-Øst.
Utvalg
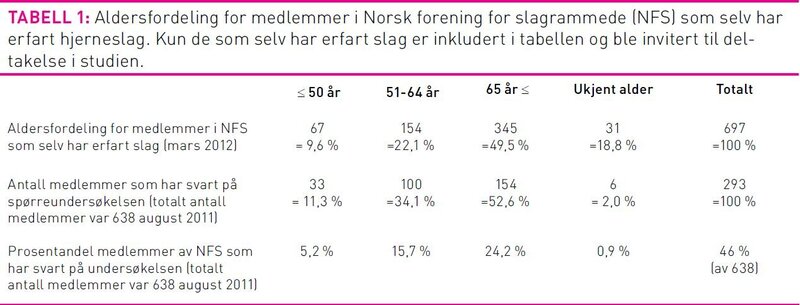
Tabell 1 gir et bilde av representativiteten av innsamlet data. Antall hjerneslagrammete registrert i foreningen i mars 2012 var 697 personer. Ved utsending av spørreundersøkelsen var antall medlemmer som selv har erfart hjerneslag 638. Tabellen viser at 49,5 prosent av alle medlemmene som selv har opplevd et hjerneslag er over 65 år. 154 informanter (52,6 prosent) av deltakerne i vår undersøkelse var over 65 år ved innsending av spørre-skjemaet.
Sosiodemografiske variabler
Informasjon om kjønn (kvinne/ mann), sivil status (gift/samboende/enslig), utdanningsnivå (høyskole/universitet, gymnas/yrkesskole, folkeskole/ungdomsskole, annet), geografisk tilhørighet (nord-, midt-, vest-, sør, øst), og antall hjerneslag (ett, to, tre eller flere) ble registrert. Videre ble det registrert om den hjerneslagrammete mottok informasjon om tannhygiene og tannbehandling i rehabiliteringsfasen de første seks månedene etter hjerneslaget (ja/nei).
Måling av tannhelse, oralfunksjon og munntørrhet
Selvrapportert oralfunksjon ble rapportert gjennom avkryssing der det var mulighet for å krysse av for flere alternativer inndelt i tre områder:
I: Trygghet i forhold til hvilken konsistens maten har ble vurdert ut fra spørsmålet «Hvilken type mat/matkonsistens gir opplevelsen av, trygghet i spisesituasjoner?» der de kunne krysse av på flere av følgende alternativer: 1) «suppe, grøt og mykt brød», 2) «fisk», 3) «kjøtt», 4) «epler, nøtter og knekkebrød» og 5) «jeg kan spise alle typer mat uten problemer». Hvert spørsmål ble behandlet som en dummy variabel hvis avkrysset = 1, 0 ellers.
II: Forhold under selve spisesituasjonen knyttet til funksjon med hensyn til 1) «håndtering av maten på tallerken», 2) «tygge», 3) «elte», 4) «svelge», 5) «jeg føler meg alltid utrygg i spise-situasjonen». Hvert spørsmål ble behandlet som en dummy vari-abel hvis avkrysset = 1, 0 ellers.
III: Tid brukt til måltidene ble registrert ved spørsmålet: «Opplever du at du trenger lengre tid til måltidene nå enn før hjerneslaget?» (Ja/nei). Dette spørsmålet hadde seks oppfølg-ingsspørsmål der mulige grunner til at måltidet tar lengre tid etter hjerneslaget kunne krysses av: 1) «problemer med henholdsvis å gape og bite av maten», 2) «tungen fungerer dårligere», 3) «vanskeligere å tygge», 4) «vanskeligere å svelge», 5) «tannprotesen passer dårligere enn før», 6) «avhengig av hjelp fra andre til måltidene». Oppfølgingsspørsmålene ble behandlet som en dummy variabel hvis problemer = 1, 0 ellers.
Tannhelse ble rapportert ved egenregistrering av antall tenner (20 egne tenner eller flere versus mindre enn 20 egne tenner). Antall tenner registrert på samme måte i levekårsunder-søkelser i Norge (SSB). En studie gjort av Trovik og Berge (9) konkluderer med at tannlege og pasient kommer til samme resultat ved telling av tenner (98 prosent sammenfallende resultat for overkjeven og 88,2 prosent for underkjeven). Tannlegebesøk i løpet av de siste to år (ja/nei) og om tannstatus har blitt dårligere etter hjerneslag (ja/nei/vet ikke/vanskelig å bedømme fordi jeg ikke har vært hos tannlege etter hjerneslaget) ble registrert. Personer som svarte ja på spørsmålet om redusert tannhelse etter slaget ble deretter bedt om å krysse påstander av for en eller flere av følgende: «Jeg får lettere karies/hull i tennene på høyre side i munnen», «Jeg får lettere karies/hull i tennene på venstre side i munnen», «Jeg har mistet/trukket flere tenner på høyre side i munnen», «Jeg har mistet/trukket flere tenner på venstre side i munnen», «Tannstatus er blitt generelt dårligere i hele munnen».
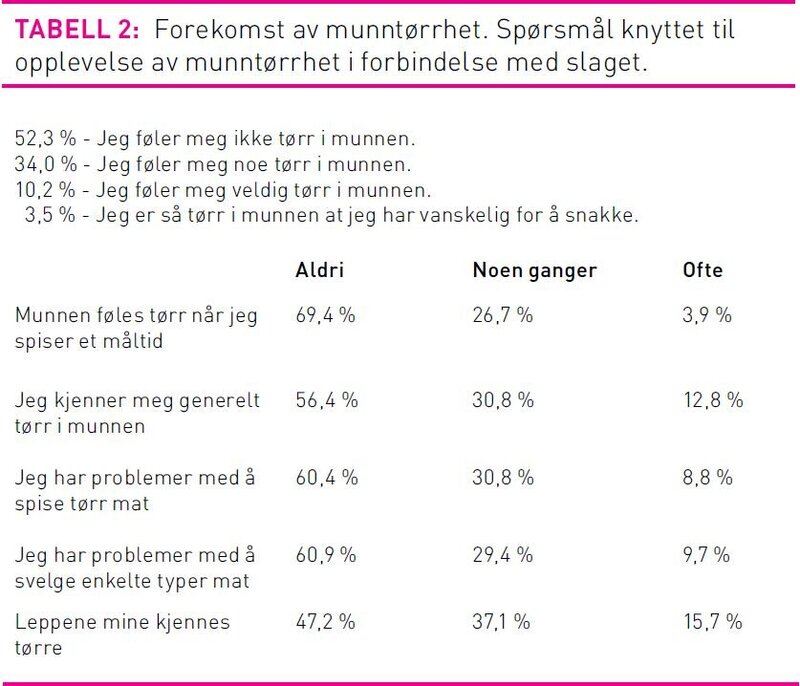
Munntørrhet (xerostomi) ble rapportert gradert som: 0=«Jeg føler meg ikke tørr i munnen», 1=«Jeg føler meg noe tørr i munnen», 2=«Jeg føler meg veldig tørr i munnen», og 3=«Jeg er så tørr i munnen at jeg har vanskelig for å snakke» basert på Xerostomia Inventory (10). Tilstanden ble i tillegg utforsket med fem påstander med graderte svaralternativer: «Munnen føles tørr når jeg spiser et måltid», «Jeg kjenner meg generelt tørr i munnen», «Jeg har problemer med å spise tørr mat», «Jeg har problemer med å svelge enkelte typer mat» og «Leppene mine kjennes tørre»). Svaralternativer var: 0=Aldri, 1=Noen ganger, 2=Ofte. Jo lavere score jo mindre munntørrhet. Sumskår ble registrert som sum av alle seks spørsmål med mulig variasjon 0–14.
Måling av livskvalitet
Generell livskvalitet ble vurdert ved et 5-items spørreskjema HUNT-5, helseundersøkelsen i Nord-Trøndelag (11,12) og validert av Bergland og Wyller (13) i forhold til de 20 spørsmålene i det internasjonalt anerkjente skjemaet GHQ-20 (General Health Questionnare-20) (14). Bergland og Wyller (13) fant at HUNT-5 var en god erstatning for GHQ-20. Jo lavere skår jo bedre livskvalitet. Sumskår ble registrert som sum av alle fem spørsmål med mulig variasjon 5–29.
Oral helserelatert livskvalitet ble målt ved OIDP (Oral Impacts on Daily Performance). OIDP er basert på OHIP (Oral Health Impact Profile) (15). OIDP er benyttet i ulike forsk-ningsprosjekter (4,16–18). OIDP-indeksen kartlegger om problemer fra tenner, munnhule og/eller proteser har hatt betydning for åtte ulike daglige aktiviteter. Det handler om å snakke og uttrykke ord, spise og nyte maten, munnhygiene, slappe av og sove, smile og le, indre ro, sosial omgang med andre og det å nyte samvær med andre (4). Jo lavere skår jo bedre livskvalitet. Sumskår ble registrert som sum av alle åtte spørsmål med mulig variasjon 0–40.
Statistiske analyser
Dataene er analysert med SPSS versjon 20. Resultatene er rapportert som gjennomsnitt, standardavvik, median, minimums- og maksimumsverdier. Forskjeller mellom grupper ble testet med T-test for kontinuerlige og normalfordelte variabler. Korrelasjonsanalyse og kjikvadrattest ble brukt for å påvise sammenhenger mellom to variabler. Enkel lineær regresjonsanalyse, ble utført for å utforske om det var signifikante sammenhenger mellom henholdsvis OIDP sum og Hunt sum som effektvariabler og de øvrige variablene som uavhengige variabler. Variablene med p-verdi
Resultater
Totalt 293 informanter (svarprosent 46) i alderen 35 til 88 år (gjennomsnittsalder 64,6, SD=11,1 år) svarte på undersøkelsen. Informantene var fra Østlandet, Midt-Norge, Sørlandet, Vestlandet og Nord-Norge. 35,4 prosent (102 personer) hadde høyskole eller universitetsutdanning.
208 av informantene (71 prosent) har hatt ett hjerneslag, de resterende har hatt to eller flere hjerneslag. 71,2 prosent var samboende eller gift og 37,1 prosent var kvinner. Menn brukte signifikant lengre tid til måltider (Pearson kjikvadrat = 5,4, p= 0,02), ellers var det ingen signifikante forskjeller med hensyn til kjønn og registrerte variabler.
Mer enn halvparten (60,4 prosent) hadde fått lammelser i ansikt, munn og/eller tunge som følge av slaget. Lammelsene varte fra bare noen få timer til varige lammelser. Etter slaget brukte 54,6 prosent lengre tid på måltider sammenliknet med før slaget.
Kun 15 (5 prosent) av 293 deltakere i studien, hadde fått informasjon om stell av tennene sine i rehabiliteringsperioden 0–6 måneder etter at slaget inntraff. 266 deltakere (90,8 prosent) hadde vært hos tannlege i løpet av de siste to årene.
36,4 prosent svarer ja på at deres tannhelse har blitt dårligere etter slaget, 56,8 prosent har ikke opplevd forandring og 6,8 prosent svarer at de ikke vet siden de ikke har vært hos tannlege etter slaget. 26,6 prosent av deltakerne (78 stk.) oppgir å ha 19 eller færre egne tenner igjen i munnen. Av disse har 16,3 prosent tannproteser.
Henholdsvis 32,3 prosent; 37,9 prosent; 27,3 prosent; og 18,8 prosent svarte ja på at de opplever trygghet ved å spise henholdsvis 1) suppe, grøt og mykt brød, 2) fisk, 3) kjøtt,
4) epler, nøtter og knekkebrød. I tillegg oppgir 61,4 prosent at de kan spise alle typer mat uten problemer.
Vedrørende trygghet under selve måltidet svarte henholdsvis 52,6 prosent; 52,9 prosent; 32,8 prosent; og 44 prosent at de følte seg trygge ved å håndtere mat på tallerken, tygge, elte, og svelge, mens 23,0 prosent svarte at de alltid var utrygge i spise-situasjonen.
I alt svarte 57,1 prosent at de brukte lengre tid på måltidene nå enn før slaget. Av disse svarte 19,9 prosent; 8,2 prosent; 10,9 prosent; 18,1 prosent; 3,4 prosent; 11,3 prosent; at de hadde problemer med henholdsvis å gape og bite av maten, tungen fungerte dårligere, vanskeligere å tygge, vanskeligere å svelge, tannprotesen passer dårligere enn før, og avhengig av andres hjelp til måltidene.
Resultatene viser at det er en signifikant sammenheng mellom generell livskvalitet (HUNT) og oral helserelatertrelatert livskvalitet (OIDP) (Pearson korrelasjonskoeffisient =0,4, p=0,01).
Tabell 2 viser en oppsummering av resultatene for munntørrhet vist i prosent av N=293. Tabellen viser at 47,7 prosent av alle slagrammete i denne studien opplever middels til sterk grad av munntørrhet etter slaget.
Tabell 3 viser resultatene fra de enkle og multiple lineære regresjonsanalysene. Resultatene fra de enkle regresjonsanalysene viser at de som kun hadde erfart et slag, eller ikke hadde tannprotese, eller ikke opplevde at tannhelsen var blir dårligere, og hadde 20 eller flere egne tenner i behold hadde bedre score i OIDP sum og Hunt sum enn de som hadde mindre gunstige skår på de nevnte variablene. I tillegg scoret de med høyskole/universitetsutdanning bedre på OIDP enn de med lavere utdanning. Den univariate analysen viste at det var bedre generell og oral helserelatert livskvalitet blant dem som svarte ja på spørsmål om hvorvidt konsistensen av suppe, grøt og mykt brød gjør spisesituasjonen trygg i forhold til de som ikke valgte dette alternativet. Det var en signifikant sammenheng mellom det å trenge lengre tid til måltidene etter slaget og dårlig livskvalitet. Tabell 3 viser at de som var trygge ved elting av mat i munnen, ved svelging av mat eller alltid trygge i spisesituasjoner scoret bedre på OIDP enn de som ikke hadde krysset av for disse alternativene.
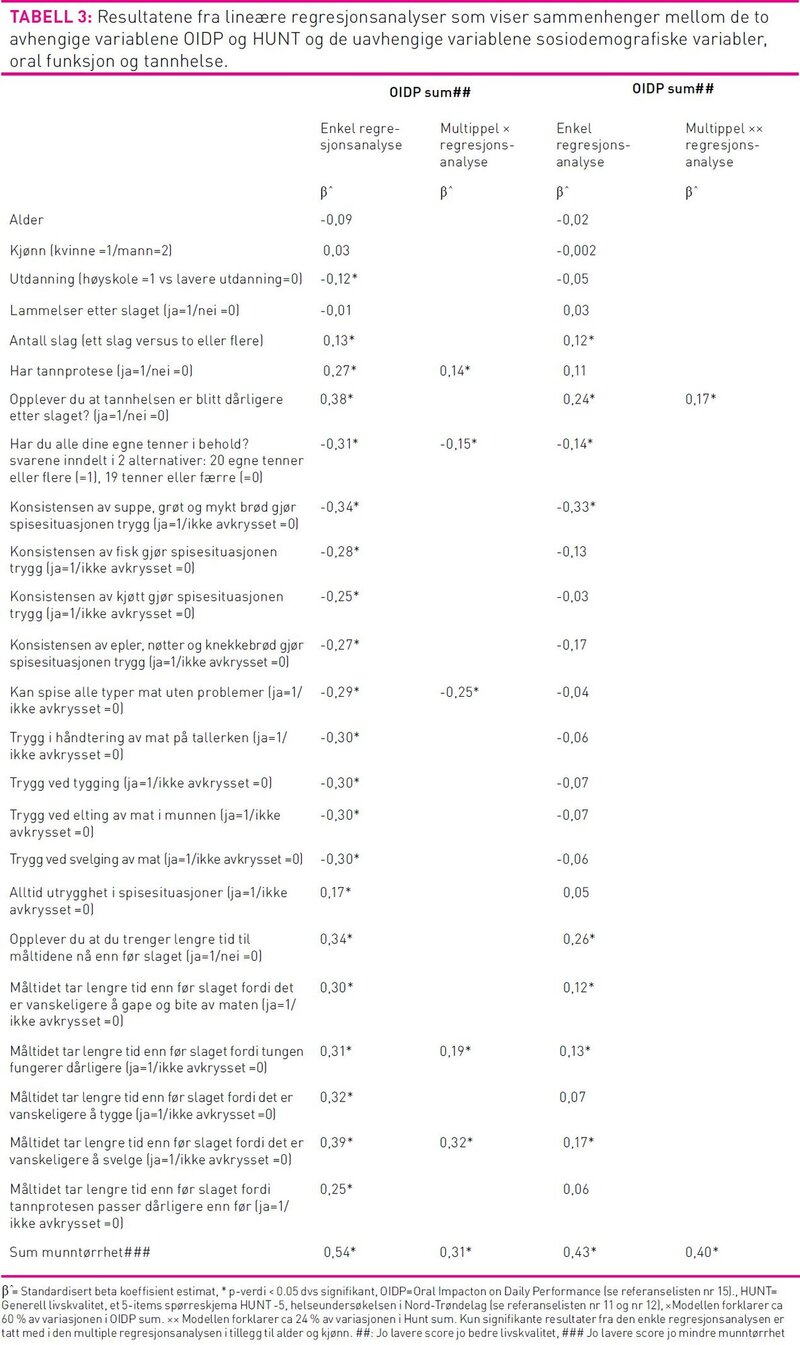
Variablene som viste signifikante sammenhenger i den enkle lineære analysen (tabell 3) inngikk i den multiple lineære regresjonsanalysen som viste at munntørrhet er den variabelen som hadde sterkest sammenheng med generell livskvalitet (Hunt). For oral helserelatert livskvalitet hadde variabelen måltidet tar lengre tid på grunn av svelgevansker signifikant størst sammenheng, uavhengig av øvrige variabler (se tabell 3).
Diskusjon
Et mål med studien var å kartlegge selvopplevd tannhelse og oral funksjon hos slagrammete. Tre fjerdedeler av deltakerne i studien hadde minst 20 egne tenner, noe som gjenspeiler den høye andelen eldre mennesker i Norge med egne tenner (5, 9,17,18). Ifølge Verdens helseorganisasjon (WHO) er det et mål at alle mennesker skal ha minimum 20 egne tenner eller flere. Dette regnes som avgjørende for å opprettholde tilstrekkelig tyggefunksjon og en normal livskvalitet. Med mange egne tenner blir også munnstell og profesjonell tannpleie spesielt viktig for å bevare tenner gjennom sykdomsperioder.
Hovedfunnene i studien viser at kun 5 prosent ble informert om tannstell i rehabiliteringsperioden etter hjerneslag. Samtidig opplever en tredjedel å ha fått dårligere tannhelse etter slaget. Opplevelsen av munntørrhet var den variabelen som, både ut ifra den enkle og den multiple regresjonsanalysen, hadde størst sammenheng med oral helserelatert- og generell livskvalitet. De som i liten grad erfarte munntørrhet hadde bedre livskvalitet. I studien hevder cirka halvparten av informantene å være plaget av munntørrhet. Årsaken til munntørrhet har ikke denne studien kartlagt, men selvrapportering i forhold hvordan utvalget opplever munntørrhet er registrert. Opplevelsen av munntørrhet spenner fra å føle seg noe tørr i munnen (34,0 prosent) til å være så tørr i munnen at det er vanskelig å snakke (3,5 prosent). Tørre lepper og generelt tørr i munnen, problemer med å spise tørr mat og svelge enkelte typer mat er tilstander som er rapportert knyttet til munntørrhet. Vi vet at god spyttsekresjon hjelper til med å rense munnhulen for matrester. Munntørrhet vil derfor redusere evne til å rense munnhulen. Dårligere tannhelse kan bli resultatet. En tredjedel av utvalget hevder å ha fått dårligere tannhelse etter slaget, og økt munntørrhet kan være en årsak.
Cirka 60 prosent av informantene i studien oppga å ha fått lammelser i ansikt, munn og/eller tunge som følge av slaget. Lammelsene varte fra kun noen få timer til varige lammelser. Halvsidig lammelse (hemiplegi) av ansiktet og munnhulen er vanlige følger av hjerneslag (20). Personer med slike lammelser kan ha vanskeligheter med å lukke munnen, svelge og bruke tungen og muskulaturen i munnhulen (20). Nedsatt oral funksjon bidrar til at den naturlige prosessen med å rense munnen etter måltidene forsinkes og det blir lengre tid med matrester og syrepåvirkning på tennene. Dette gir en kraftig økt risiko for utvikling av karies. I tillegg vil nedsatt førlighet og kraft i armen kunne påvirke kvaliteten på tannpussingen.
Faktorene munntørrhet, lammelser i ansikt og munnhule og nedsatt førlighet i armen kan hver for seg eller sammen utgjøre klare risikofaktorer for oral patologi. Dette kan være noe av årsaken til at så mange som en tredjedel av informantene oppga at de har fått dårligere tannhelse etter hjerneslaget eller -slagene.
De som hadde alle egne tenner i behold, de som ikke brukte tannprotese, og de som kunne spise alle typer mat uten problemer hadde bedre oral helserelatert livskvalitet sammenliknet med dem som hadde få tenner igjen, brukte tannprotese eller ikke kunne spise alle typer mat. Lammelser i ansikt og munn påvirker ikke i seg selv livskvaliteten, men studien viser at de som bruker tannprotese og de som har få egne tenner igjen i munnen har dårligere opplevelse av tannhelserelatert livskvalitet. Deres orale funksjon påvirker dem negativt i daglige gjøremål.
Det er oppsiktsvekkende og bekymringsfullt at kun 5 prosent av deltakerne hadde fått informasjon om stell av tennene sine i rehabiliteringsperioden 0–6 måneder etter at slaget inntraff. Ifølge et svensk doktorgradsstudium viser leger og sykepleiere mindre interesse for munnhulen enn for andre deler av kroppen til pasienter som behandles for kreft (21). Dette til tross for kunnskap om at tidlig informasjon og riktig tannpleie og tannhygiene er viktig for å bevare pasientenes tannhelse på sikt. Det er ingen grunn til å tro at leger og sykepleiere som behandler slagrammete opptrer annerledes. Stortingsmelding nr. 35 (22) sier at det skal forefinnes et likeverdig og tilgjengelig tannhelsetilbud for alle, uavhengig av bakgrunn og sosioøkonomisk situasjon. Pasientene kan ha krav på ytelser fra den offentlige tannhelsetjenesten eller Helseøkonomiforvaltningen (HELFO) og bør også få opplysninger om dette.
Slagrammete og/eller deres pårørende bør gis informasjon om tannhelse og tannbehandlingstilbud av helsepersonell i rehabiliteringsperioden. Ifølge Grytten og Holst (23) har eldre mennesker flere tannsykdommer og dårligere tilgang til tannhelsetjenester enn resten av befolkningen. Studien konkluderer blant annet med at organisering av tannhelsetjenester ikke er optimal når pasienter er nødt til å oppsøke private tannleger. Private tannleger er ikke pålagt samme samfunnsansvar som offentlig tilsatte tannleger, og sjansen er til stede for at pasienter med fysiske, kognitive eller mentale handikap ikke får nødvendig behandling. En type fasttannlegeordning anbefales (23).
Alder hadde liten innvirkning på opplevelsen av livskvalitet i vår studie. En del andre studier viser at høy alder virker negativt inn på livskvaliteten (24, 25), men ikke all forskning viser signifikant sammenheng mellom høy alder og livskvalitet (18). Vår studie viser at høyskole- og universitetsutdannete hadde signifikant bedre oral helserelatert livskvalitet (OIDP) gjennomsnittsverdi i den univariate analysen, enn de som har lavere utdanning. Resultatet kan bety at personer med høyskole- eller universitetsutdanning har bedre forståelse for sammenhengen mellom livskvalitet og betydningen av velfungerende tenner. Dette samsvarer med levekårsundersøkelser i Norge (SSB) og epidemiologiske studier ellers i verden hvor det blant annet er påvist sammenheng mellom tannløshet og lav sosioøkonomisk status (18, 26). En studie fra 2006 gjennomført i den norske befolkning (18) viste at voksne med lavest registrert inntekt var de som fikk lavest skår på oral helserelatert livskvalitet.
Det er ifølge Muldoon (27) enighet blant forskere om at livskvalitet er multidimensjonal, subjektiv og varierer over tid (27). Våre resultater må ses i lys av det og det fremgår av forklart varians knyttet til variablene som ble inkludert i regresjonsanalysene. De viste henholdsvis 0,60 og 0,24 for OIDP og HUNT (se tabell 3).
Halvparten av deltakerne rapporterer at de bruker lengre tid til måltider nå en før slaget. Grunnene til dette knytter seg til vansker med å svelge, gape og bite av maten, tygge, at tungen fungerer dårligere, og at tannprotesen passer dårligere enn før. Dette samsvarer med funn fra en svensk studie fra 2000 (28) som konkluderte med at de mest alminnelige spiseproblemene for personer med hjerneslag knytter seg til tre forhold; det å håndtere maten når den ligger på tallerkenen, det å håndtere maten i munnen (tygge, elte, og så videre) og det å svelge. I tillegg opplevde pasientene frykt, usikkerhet, skam og isolasjon i spise-/måltidssituasjoner. Studien konkluderer blant annet med at tiden som brukes til måltidene ikke er tilstrekkelig til at pasientene kunne delta i sosiale måltider, altså sammen med andre i normale sosiale settinger (28). Ifølge en annen svensk studie ble det avdekket at det sosiale nettverket og relasjoner til venner og bekjente var vanskelig å opprettholde etter et slag (2). Det er i denne sammenheng interessant at cirka 65 prosent av deltakerne i vår studie oppgir å få mer besøk enn de ønsker seg, mens cirka 33 prosent synes de ser for lite til slekt og venner. Av de som oppgir å bruke lengre tid til måltider, viser vår studie en signifikant sammenheng med kjønn. Menn får i større grad enn kvinner hjelp av andre til å gjennomføre selve måltidet. Av utvalget var cirka 70 prosent samboende eller gift. Det er naturlig å tenke seg at den slagrammete som bor hjemme mottar hjelp til måltidet av sin samboer eller ektefelle. Dette synes å være i tråd med en svensk studie fra 2008 der det ble gjennomført 15 intervjuer av slagrammetes omsorgspersoner i hjemmet (2). Ifølge denne studien går mye av hverdagen til hjemmeboende slagpasienter med til inntak av måltider og planlegging av disse i samarbeid med sine nærmeste.
I vår studie ser vi at trygghet under måltidene også kan ha sammenheng med hvilken konsistens maten har. Mat som suppe, grøt og mykt brød er den de fleste informanter over 65 år opplever som trygg, deretter følger
matkonsistens tilsvarende fisk. Hvis konsistensen på matvarene blir avgjørende for hva eldre mennesker spiser kan dette selvsagt medføre at sammensetning av mat med god kvalitet og næringsinnhold kommer i bakre rekke. I Statens Helsetilsyns veileder for rehabilitering av slagrammete (29) hevdes det at hjerneslag kan føre til uttørring og underernæring som følge av spisebesvær og vansker med å utløse svelgerefleksen. Tannhelse, tannstatus, og det å ha et velfungerende muskel- og skjelettsystem er sentralt for å opprettholde et uavhengig liv og hindre institusjonalisering (29). Nettopp problemer med å svelge vises som den variabelen som hadde størst sammenheng med oral helserelatert livskvalitet i vår studie. Munntørrhet utløser også svelgeproblemer for mange slagrammete i undersøkelsen og denne variabelen forringe opp-levelsen av både oral helserelatert livskvalitet og generell livskvalitet.
Våre funn underbygger behovet for å etablere faste samarbeidsrutiner mellom lege, hjemmesykepleie og den offentlige tannhelsetjenesten. Statens helsetilsyn (3) viser til forskrift om kvalitet i pleie- og omsorgstjenesten da de hevder at organisatoriske forhold ikke må være til hinder for et strukturert tverrfaglig samarbeid og nødvendig informasjonsflyt mellom faggrupper. Samhandlingsreformen (30) åpner for mer samarbeid på tvers av profesjoner for å utnytte en bredere faglig kompetanse til beste for pasienten
Det kan diskuteres om medlemmer av en interesseorganisasjon er representativ i forhold til gjennomsnittet av slagrammete i Norge. Det er en klar svakhet ved denne studien at de som har svart på spørreskjemaet mest sannsynlig er de friskeste hjemmeboende slagrammete i Norge. Kravet om selvrapportering forsterker dette. Svarprosenten er relativt lav og det er grunn til å anta at det er de «friskeste» slagrammete som velger å svare på undersøkelsen siden den er basert på selvrapportering. De som har lammelser og er hjelpetrengende kan ha begrensete svarmuligheter. Resultater fra en undersøkelse gjennomført av McGrath mfl. (7) bekrefter at nedsatt fysisk og kognitiv tilstand etter slag gjør selvrapportering av livskvalitet vanskelig. Å kommunisere effektivt og forstå spørsmålene som stilles kan være utfordrende (7). Dette kan ha hatt betydning for våre resultater. Selv om svarprosenten var noe lav (46 prosent) så er utvalget på 293 personer som selv har opplevd et hjerneslag likevel et antall som bør gi relativt generaliserbare resultater. Det er nærliggende å tro at man ved en høyere svarprosent, eller hvis man hadde hatt mulighet til å rekruttere andre med selvopplevd hjerneslag enn bare medlemmer av Norsk forening for slagrammete, hadde funnet at problemet er større enn det artikkelen viser. Det foreligger trolig en underrapportering.
Til tross for at utvalget er selektert anses det å være representativt når det gjelder tannhelserelaterte spørsmål. Ifølge Statistisk sentralbyrås (SSB) levekårsundersøkelse fra 1995; 1.2 «Andel personer 16 år og over med 20 eller flere egne tenner og andel helt uten egne tenner, etter alder, kjønn, husholdningstype, sosioøkonomisk status, høyeste utdanning og inntekt i husholdningen, samt landsdel». Resul-
tatene på dette punktet viser at 76 prosent av de i alderen 44–66 år hadde 20 egne tenner eller flere i 1995 (menn og kvinner samlet). Voksne mennesker i Norge mister ikke tenner i vesentlig grad. Disse personene er i dag i aldersgruppen 65–86 år. Vi mener derfor at vårt utvalg er representativt og viser at 73 prosent har flere enn 20 egne tenner.
Gjennomsnittsalderen på informantene i studien er 64,6 år. Dette er noe lavere enn gjennomsnittsalderen for slagrammete generelt i Norge som er cirka 70 år. Det er positivt at utvalget omfatter informanter fra hele Norge og at halvparten av informantene er 65 år og eldre (tabell 1). Kun 2,5 prosent av respondentene var ikke etnisk norske, så disse kan være underrepresentert i studien.
En annen svakhet ved vår studie er at den baseres på et tverrsnittdesign og sier derfor ikke noe om kausalitet (årsak–virkning). Når undersøkelsen likevel avdekker et så klart signal om at informasjon om tannstell er svært mangelfull, og at behov for informasjon om tannhygiene og rettigheter til tannhelserelaterte tjenester i rehabiliteringsfasen etter slaget er stort, så må det tas på alvor.
Konklusjon
Studien viser at kun 5 prosent ble informert om tannstell i rehabiliteringsperioden etter hjerneslag. En tredjedel opplever å ha fått dårligere tannhelse etter slaget. Munntørrhet, lammelser og dårligere oral funksjon kan hver for seg eller sammen være medvirkende årsaker til dette. Stor grad av munntørrhet var den variabelen som hadde sterkest sammenheng med dårligere oral helserelatert livskvalitet og generell livskvalitet. Bruk eller ikke bruk av tannprotese, en forverret tannhelse etter slaget og problemer knyttet til spisesituasjoner hadde en klar sammenheng med redusert oral helserelatert livskvalitet.
Orale problemer har signifikant sammenheng med redusert svelge- og tungefunksjon. Slagrammete bruker generelt lengre tid til måltidene nå i forhold til før slaget. Mest trygghet i spisesituasjoner oppnås med en matkonsistens tilsvarende suppe, grøt og mykt brød.
Informasjon om tannstell og munnhygiene bør rutinemessig inngå i prosedyrene ved pleie- og rehabiliteringsinstitusjoner for hjerneslagpasienter. Tannhelsepersonell bør inngå i det tverrfagligee teamet knyttet til rehabilitering etter slag. Tannhelsepersonell kan i større grad bidra med informasjon, veiledning, vedlikehold av gjenstående tenner og eventuelle tannproteser, og oppfølging av tannhelsen tidlig i slagpasienters rehabiliteringsprogram.
Referanser
1. Helsedirektoratet. Nasjonal retningslinje for behandling og rehabilitering ved hjerneslag. (red. Indredavik B mfl). IS-1688. Utgitt: 04/2010.
2. Berglund A-L, Johansson I. Anhörigas vardag vid vård och omsorg av närståande i hemmet med stöd av kommunens avlastning. Kap 6 i rapporten Regional utveckling- om produktion, livskvalitet och inflyande (red. Berger S). Karlstad University Press, Universitetstryckeriet Karlstad 2008.
3. Statens Helsetilsyn. Tenner for livet – Helsefremmende og forebyggende arbeid. IK-2659. 1999.
4. Holst D, Dahl KE. Påvirker oral helse livskvaliteten? – En representativ, deskriptiv befolkningsundersøkelse. Artikkel i Norsk Tannlegeforenings Tidende 2008; 118:212–8.
5. Henriksen BM. Oral health among the elderly in Norway - A descriptive epidemiological study. (Doktorgradsavhandling), det Odontologiske Fakultet, Universitetet i Oslo. 2004.
6. Graven AR. Nå råtner tennene hjemme. Artikkel i Forskning.no, utgitt 05.02.2013. Intervju med professor Gunhild V. Strand, Institutt for klinisk odontologi, Universitet i Bergen 2013. Tilgjengelig fra: http://www.forskning.no/artikler/2012/februar/347534
7. McGrath C, McMillan AS, Zhu HW, Li LSW. Agreement between patients and proxy assessments of oral health-related quality of life after stroke: and observational longitudinal study. Journal of Oral Rehabilitation. 2009-36;264–70. Blackwell Publishing Ltd. 2009.
8. Helse og omsorgsdepartementet. Nasjonal strategi for spesialisthelsetjenesten for eldre. publikasjonskode: I-1137 B, Trykk: Departementenes servicesenter 11/2008. 2008.
9. Trovik TA, Berge TY. Do tooth gaps matter? Evaluation of self-assessments: a pilot study. Blackwell Publishing Ltd. Journal of Oral Rehabilitation 2007;34:814-20.
10. Lynge Pedersen AM, Weirsøe Dynesen A, Beier Jensen S. Udredning af xerostomi og nedsat spytsekretion. Oversiktsartikel 347 Videnskab & Klinik. Tandlægebladet 2011–115-nr.5.
11. Holmen J, Midthjell K, Bjartveit K, Hjort PF, Lund-Larsen PG, Moum T, Naess S, Waaler HT. The Nord-Trøndelag Health Survey 1984–86: Purpose, Background and Methods. Participation, Non-participation and Frequency Distributions. Report. No 4-90. Verdal, Norway: National Institute of Public Health. 1990.
12. Hofoss D, Nord E. Norwegian physicians - affluent and reputed, but not particularly happy. Tidsskrift for Den Norske Legeforening 1997; 117: 3476–81.
13. Bergland A, Wyller TB. Construct and criterion validity of a Norwegian instrument for health related quality of life among elderly women living at home. Forskningsprosjekt med blant annet en validering av måleinstrumentet HUNT-5 som er basert på en helseundersøkelse i Nord-Trøndelag. Social Indicators Research 2006;77:479–97.
14. Goldberg DP. The detection of psychiatric illness by questionnaire. Mandsley Monogram #21. London: Oxford University Press. 1972.
15. Slade GD. Derivation and validation of a short-term oral health impact profile (OHIP-14). Community Dentistry and Oral Epidemiology. University of north Carolina, USA, 1997.
16. Åstrøm AN, Okullo I. Validity and reliability of the Oral Impacts on Daily Performances (OIDP) frequency scale: a cross-section study of adolescents in Uganda. BMC Oral Health 2003; 3:5.
17. Åstrøm AN, Haugjorden O, Skaret E, Trovik TA, Klock KS. Oral Impacts on daily performance in Norwegian adults: validity, reliability and prevalence estimates. Eur J Oral Sci 2005; 113:289–96.
18. Åstrøm AN, Haugjorden O, Skaret E, Trovik TA, Klock KS. Oral Impacts on daily performance in Norwegian adults: the influence of age, number of missing teeth, sosio-demographic factors. Eur J Oral Sci 2006; 114:115–21.
19. Altman DG. Practical statistics for medical research, Publisher; London; New York: Chapman and Hall 1991.
20. Christensen D. Apopleksi i hverdagen - håndbog for Social- og sundhedshjælpere og andre hjælpere i hjemmet. Munksgaard, København 1994.
21. Öhrn K. Oral health and experience of oral care among patients during radio- or chemotherapy. (Doktoravhandling Uppsala): University of Uppsala 2001.
22. Stortingsmelding 35. Tilgjengelighet, kompetanse og sosial utjevning- Framtidas tannhelsetjenester. Helse og omsorgsdepartementet 2006–2007.
23. Grytten JI, Holst D. (2012). Perspectives on providing good access to dental services for elderly people. Patient selection and dentists’ responsibility. ISSN 0734-0664. 2012. Tilgjengelig fra: http://www.blackwellpublishing.com/journal.asp?ref=0734-0664.
24. Steele JG, Sanders A, Slade GD, Allen PF, Lathy S, Nuttal N, Spencer AJ. How do age and tooth loss affect oral impacts and quality of life? A study comparing to national samples. Community Dent Oral Epidemiol 2004;32:107–14.
25. John MT, Koepsell TD, Hujoell P, Miglioretti DL, Leresche L, Micheelis W. Demographicfactors, denture status and oral health-related quality of life. Community Dent Oral Epidemiol 2004;32:125–32.
26. Petersen PE, Yamamoto T. Improving the oral health of older people: the approach of the WHO Global Oral Health Programme. Blackwell Munksgaard. Community Dent Oral Epidemiol 2005;33:81–92.
27. Muldoon MF, Barger SD, Flory JD, Manuck SB. What are quality of life measurements measuring? BMJ, 1998;316: 542–5.
28. Jacobsen C. Eating training after stroke and it cost-effectiveness. Umeå University Medical Dissertation. New Series No 688 – ISSN 0346-6612. 2000.
29. Statens Helsetilsyn. Veileder i rehabilitering av slagrammede. Veiledningsserie 4-96, IK-2542. 1996.
30. Helse og omsorgsdepartementet. Stortingsmelding nr 47 (Samhandlingsreformen). Rett behandling – på rett sted – til rett tid. 2008–2009.
Måleinstrumenter:
HUNT-5 (Helseundersøkelse Nord-Trøndelag), vurdert av Bergland A og Wyller TB (2006).
OIDP (Oral Impact on Daily Performance), vurdert av Åstrøm AN og Okullo I (2003).













0 Kommentarer