En kartlegging av helsepersonells erfaring med Pediatrisk tidlig varslingsskår (PEVS)
Sammendrag
Bakgrunn: Pediatrisk tidlig varslingsskår (PEVS) er et skåringsverktøy som ble utviklet tidlig på 2000-tallet i England og modifisert til norske forhold i 2011. Verktøyet tallfester alvorlighetsgraden av barns kliniske tilstand, uavhengig av diagnose, og identifiserer barn mellom 0 og 18 år som er i fare for klinisk forverring. PEVS anses som et nyttig hjelpemiddel for å gjenkjenne risikopasienter, men det foreligger lite forskning om brukererfaringer med PEVS.
Hensikt: Å beskrive sykepleiere og legers erfaring med PEVS. Vi fremstiller erfaringene på bakgrunn av hvorvidt verktøyet bidrar til systematikk og bedret kommunikasjon, samt hvorvidt verktøyet er anvendelig for brukeren. I tillegg undersøker vi hvorvidt PEVS brukes etter oppsatte rutiner, og hvorvidt forskjellige sykehus eller yrkesgrupper har ulike erfaringer.
Metode: Vi benyttet kvantitativ metode med deskriptivt tverrsnittsdesign. Vi brukte et egenutviklet spørreskjema til å kartlegge brukererfaringene til 172 helsepersonellansatte fra tre sykehus i Norge. Vi foretok deskriptive analyser kombinert med ikke-parametriske rangsumtester: Kruskal-Wallis og Mann-Whitney-Wilcoxon.
Resultat: Det er gjennomgående enighet blant helsepersonellet om at PEVS bidrar til systematikk og bedret kommunikasjon, og at PEVS er et brukervennlig verktøy. Helsepersonell fra ett sykehus var signifikant oftere enige i at de bruker PEVS i samsvar med rutinene, sammenliknet med de andre sykehusene.
Konklusjon: Helsepersonell rapporterer om positive erfaringer med PEVS, men studien viser at de bruker rutiner svært forskjellig.
Referer til artikkelen
Sønning K, Nyrud C, Ravn I. En kartlegging av helsepersonells erfaring med Pediatrisk tidlig varslingsskår (PEVS). Sykepleien Forskning. 2017;12(64605):e-64605. DOI: 10.4220/Sykepleienf.2017.64605
Barnesykepleiere skal «bedømme akutte situasjoner, prioritere og iverksette tiltak som bidrar til å opprettholde eller gjenopprette livsviktige funksjoner» (1). Det krever en systematisk overvåkning av barn som er innlagt på sykehus. For å forebygge akutte situasjoner må sykepleiere kvalitetssikre overvåkningen av syke barn, slik at en forverring av barnets kliniske tilstand identifiseres tidlig.
Pediatrisk tidlig varslingsskår (PEVS)
Pediatrisk tidlig varslingsskår (PEVS) er et skåringsverktøy som tallfester alvorlighetsgraden av barns kliniske tilstand uavhengig av diagnose. Monaghans versjon av PEVS, som ble utviklet tidlig på 2000-tallet i England, ble oversatt til norsk, modifisert og validert i 2011 ved Akershus universitetssykehus.
Et økende antall barneavdelinger i Norge har implementert verktøyet, og det pågår et felles initiativ for nasjonal implementering. Verktøyet baseres på normalverdier i henhold til barnets alder (0–18 år) innenfor tre kategorier: respirasjon (AB), sirkulasjon (C) og atferd (D). Ved økende avvik fra normalverdier for alder øker skåren. En totalskår indikerer pasientens risiko for klinisk forverring (2).
Det er gjennomført flere valideringsstudier på PEVS (3–10). Enkeltstudier er oppsummert i oversiktsartikler (11, 12), og rapporter diskuterer implementeringen av PEVS og evaluerer verktøyet (4, 13, 14). Forskningen viser at PEVS i ulik grad gjør helsepersonell, på tvers av profesjoner, bedre i stand til å identifisere tidlig klinisk forverring av syke barn.
En kartlegging av ansattes erfaringer etter at PEVS var implementert (13) og en samling av sykepleieres tilbakemeldinger om bruk av PEVS viser at PEVS gir mer selvtillit i møte med syke barn. Samtidig er de usikre på om egne vurderingsferdigheter er mer effektive enn verktøyet (14).
Forskning etterspør mer kunnskap om brukernes erfaringer med verktøyets anvendelighet. Hvis helsepersonell skal forebygge og identifisere klinisk forverring og bedre utfall av behandlingen ved hjelp av PEVS, må helsepersonellgruppen fokusere på å opprettholde bruken av verktøyet (15).
Hensikten med studien
Det er viktig å evaluere verktøyet for å vite om PEVS identifiserer symptomer på klinisk forverring av barnets tilstand og virker etter hensikten. En del av evalueringen vil også være å få frem helsepersonells erfaringer samt identifisere områder som eventuelt bør forbedres (16). Imidlertid har vi ikke funnet studier som har undersøkt dette i Norge.
Hensikten med studien vår er derfor å beskrive helsepersonells erfaringer med PEVS på tre sykehus i Norge.
Vi utformet tre forskningsspørsmål:
- Bidrar PEVS til systematikk i overvåkningen av syke barn?
- Bidrar PEVS til bedret kommunikasjon?
- Hvordan erfarer brukerne anvendeligheten til PEVS?
- Brukes verktøyet etter oppsatte rutiner?
Vi uformet også følgende underspørsmål:
- Er det forskjeller i besvarelsene mellom sykehusene eller yrkene?
Metode
Design
Vi benyttet kvantitativ metode med deskriptivt design og gjennomførte en tverrsnittsstudie på barneavdelinger ved tre sykehus i Norge.
Spørreskjema
Det forelå ikke et validert spørreskjema som kartlegger brukernes erfaringer med PEVS. Derfor utviklet vi et spørreskjema. Spørreskjemaet inneholder påstander om PEVS inndelt i fire hovedtemaer som vi vurderte som særlig viktige for en kvalitetssikret overvåkning av syke barn: systematikk, kommunikasjon, anvendelighet og rutiner.
Påstandene bygger på funn fra forskning (3–5, 9, 10, 13, 14) og relevant faglitteratur. Spørreskjemaet ble bearbeidet etter en pilotstudie høsten 2015 ved to sykehusavdelinger som nylig hadde innført PEVS. Vi utformet det også etter tilbakemeldinger fra initiativtakerne til innføringen av PEVS i Norge.
Spørreskjemaet innleder med tre demografiske spørsmål. Deretter følger 37 ulike påstander om PEVS inndelt i de ovennevnte hovedtemaene. Svaralternativene er en Likert-skala med følgende alternativer: «helt uenig», «litt uenig», «verken enig eller uenig», «litt enig» og «helt enig». Respondentene ble bedt om å gradere sine oppfatninger av påstandene ut ifra deres erfaring med PEVS.
Utvalget
Utvalget er et ikke-sannsynlighetsutvalg rekruttert etter gitte kriterier (17, 18). Ønsket var å rekruttere sykepleiere, leger, hjelpepleiere og barnepleiere som jobber på barneavdelinger og bruker PEVS. For å unngå å rekruttere i en implementeringsfase og for å sikre at respondentene har klinisk erfaring med barn på sykehus og PEVS, var inklusjonskriteriene som følger:
- Implementert PEVS for minst to år siden
- Helsepersonell med minimum tre måneders klinisk erfaring
Vi kontaktet tre sykehus fra ulike fylker, som samtykket til å delta. Ett var universitetssykehus og to var regionsykehus. Ved de tre sykehusene er det fire medisinske og kirurgiske sengeposter for barn samt ett barnemottak. Vi omtaler hele utvalget som helsepersonell. Av personvernhensyn slo vi sammen ni barnepleiere og hjelpepleiere med sykepleiergruppen i analysen.
Datainnsamling
Datainnsamlingen ble gjennomført våren 2016 over en periode på tre uker. Vi sendte ut informasjon til ledelsen i forkant, og vi møtte opp personlig ved de ulike avdelingene. Vi informerte grundig om prosjektet og etablerte et samarbeid med kontaktpersonene, som fikk et særlig ansvar for rekrutteringen og datainnsamlingen.
Spørreskjemaene ble delt ut i papirform til sykepleierne i vaktskiftet og på fellesmøter for legene. Alle som oppfylte inklusjonskriteriene på dette tidspunktet, fikk invitasjon til å delta. Respondentene samtykket ved at de besvarte skjemaet. For å sikre frivillig deltakelse mottok alle spørreskjemaet sammen med en konvolutt, slik at de også kunne velge å levere tomt skjema tilbake.
Totalt 177 av 220 potensielle respondenter returnerte utfylt spørreskjema. Det gir en total svarprosent på 80 prosent. Svarprosenten på sykehus A er 86 prosent, på sykehus B 92 prosent og på sykehus C 70 prosent. Fem spørreskjemaer ble i etterkant trukket fra analysen fordi respondenten ikke oppfylte inklusjonskriteriene.
Analyse
Vi gjennomførte deskriptive analyser av dataene. Vi brukte ikke-parametriske rangsumtester, Kruskal-Wallis og Mann-Whitney-Wilcoxon for å sammenlikne sykehusene og yrkesgruppene.
For å forenkle fremstillingen av dataene slo vi sammen verdiene «litt uenig / helt uenig» og «litt enig / helt enig» til henholdsvis «uenig» og «enig». Vi benyttet IBM SPSS, versjon 23 til de statistiske analysene, og signifikansnivået ble satt til 5 prosent, tilsvarende p-verdi < 0,05.
Manglende data
Under demografiske data var det tre (2 prosent) som ikke oppga yrke, sju (4 prosent) som ikke oppga erfaring med barn og elleve (6 prosent) som ikke oppga erfaring med PEVS. På resterende spørsmål i spørreskjemaet var det maksimalt 8 prosent som ikke svarte.
Godkjenninger
Studien er godkjent av interne forskningsansvarlige ved sykehusene og personvernombudet for forskning, Norsk senter for forskningsdata (NSD). Dataene er behandlet konfidensielt. Vi vurderte det ikke som relevant å søke godkjennelse av Regionale komiteer for medisinsk og helsefaglig forskningsetikk (REK) (19).
Resultat
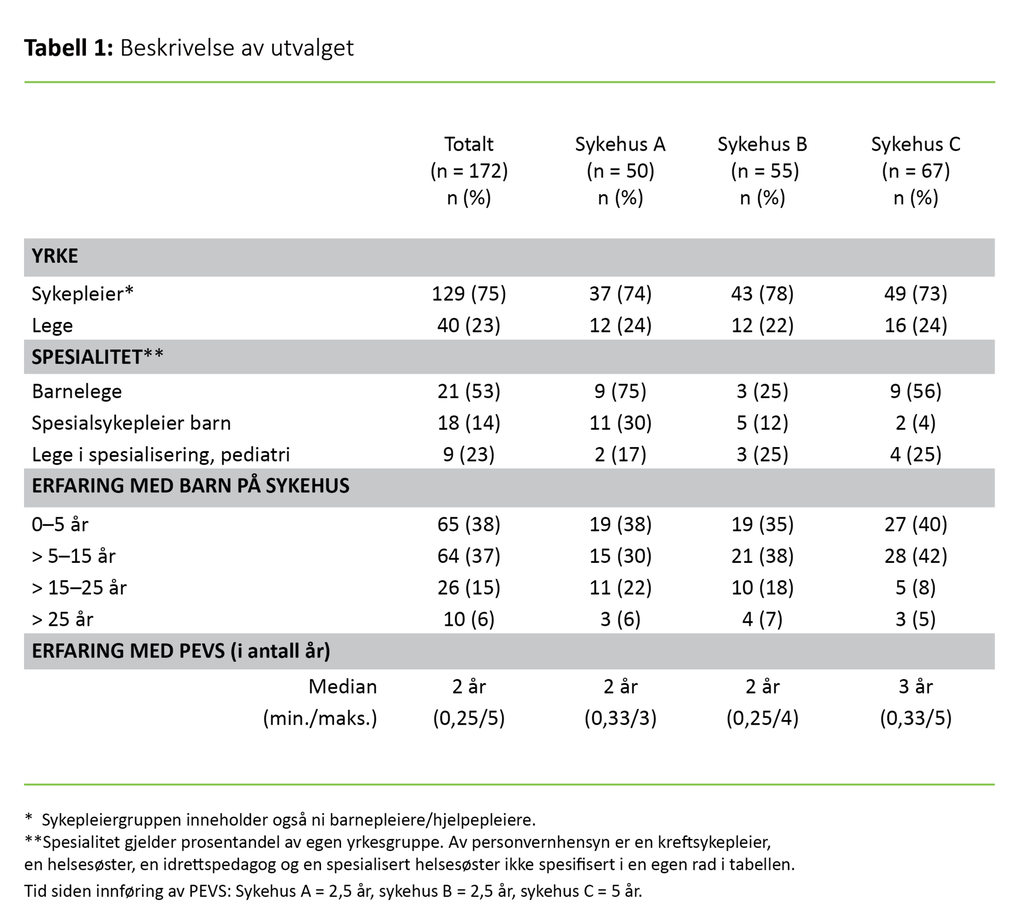
Fordelingen av sykepleiere og leger er relativt lik ved de tre sykehusene. Totalt er 75 prosent sykepleiere, og resten er leger (tabell 1). Over halvparten av utvalget har mer enn fem års erfaring med barn på sykehus. På sykehus A og B har over en fjerdedel av respondentene mer enn 15 års erfaring. Kun 12 prosent av det totale utvalget har mindre enn ett års erfaring med PEVS.
Systematikk
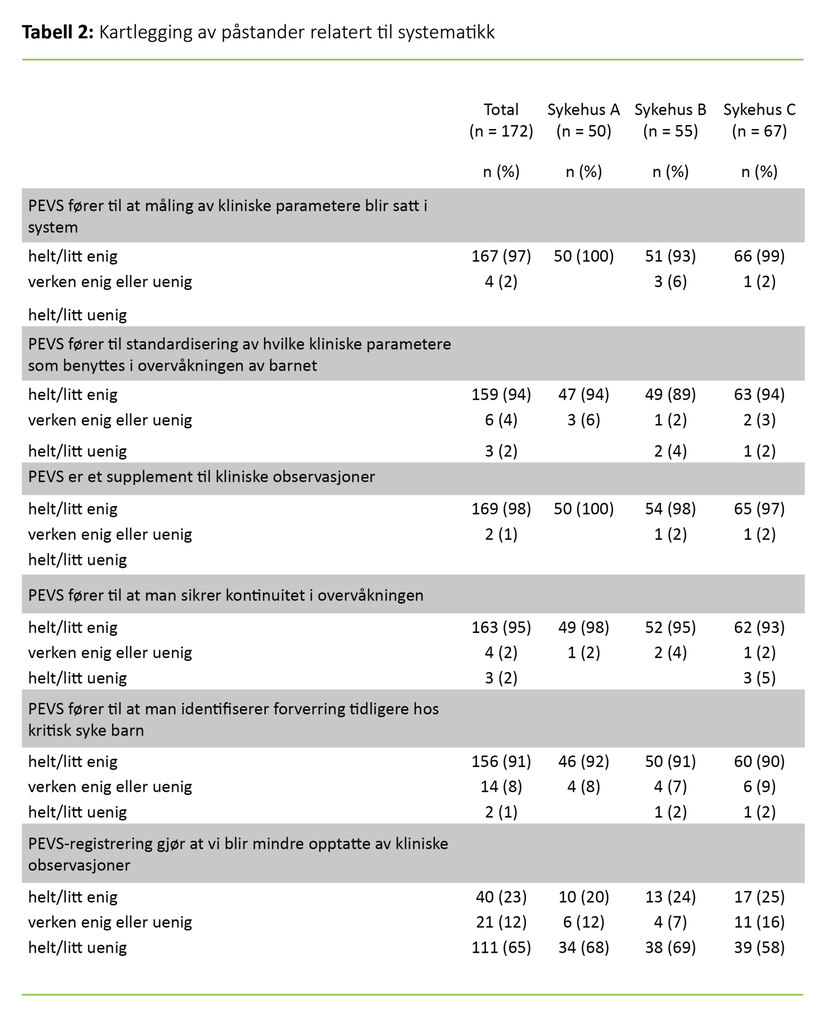
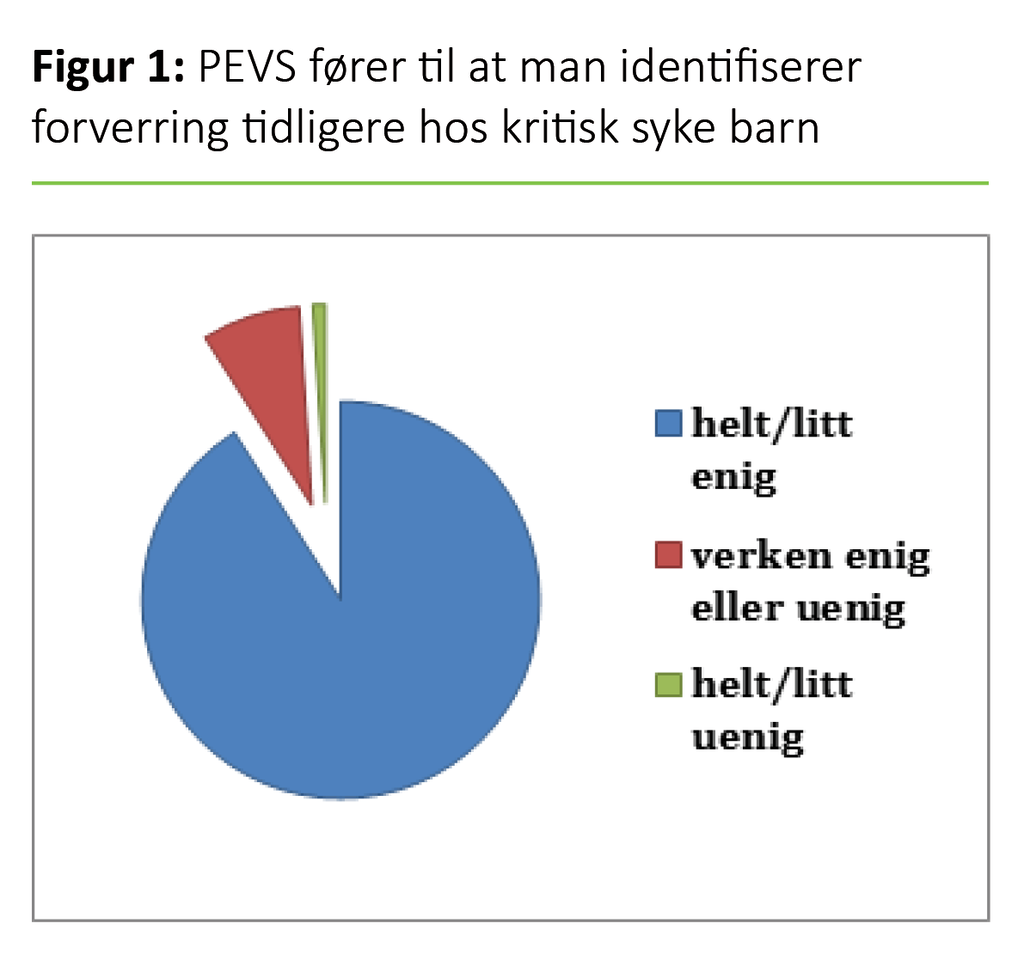
På alle tre sykehusene er generelt over 90 prosent enige i de fleste påstandene om at PEVS bidrar til systematikk i overvåkningen av syke barn (tabell 2). Hele 91 prosent er enige i at PEVS fører til tidligere identifisering av klinisk forverring (figur 1). Resultatene viser ingen signifikante forskjeller mellom sykehusene eller blant yrkesgruppene under systematikk.
Kommunikasjon
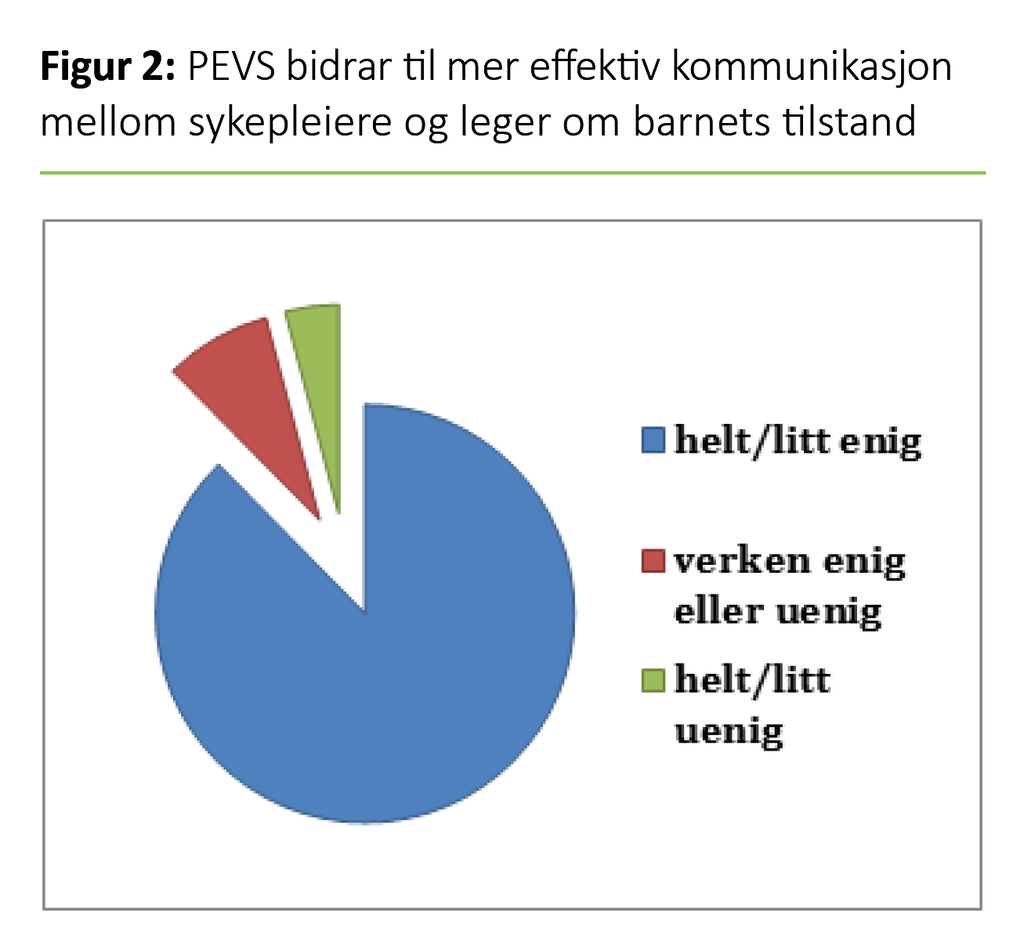
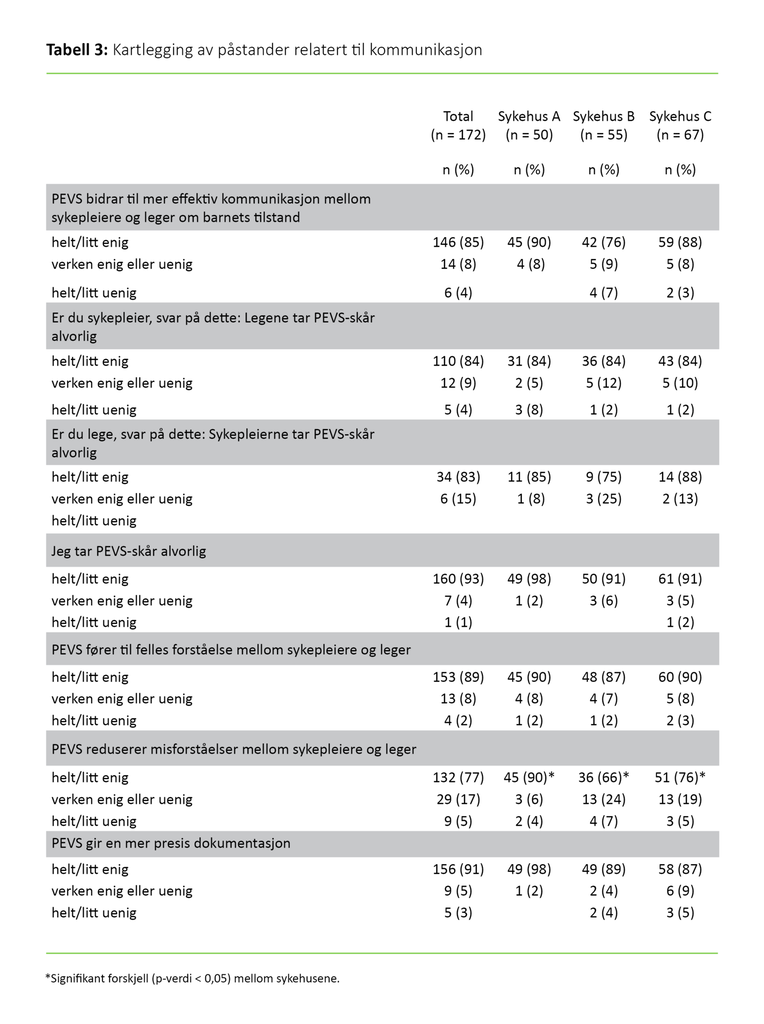
Det er 85–90 prosent enighet i utvalget om at PEVS gir mer effektiv kommunikasjon (figur 2) og mer felles forståelse mellom helsepersonell (tabell 3). Det er en signifikant forskjell mellom sykehus A og B (p = 0,01) og sykehus A og C (p = 0,047) på hvor enige respondentene er om at PEVS reduserer misforståelser mellom helsepersonell. Helsepersonell ved sykehus A er mer enige i påstanden.
Anvendelighet
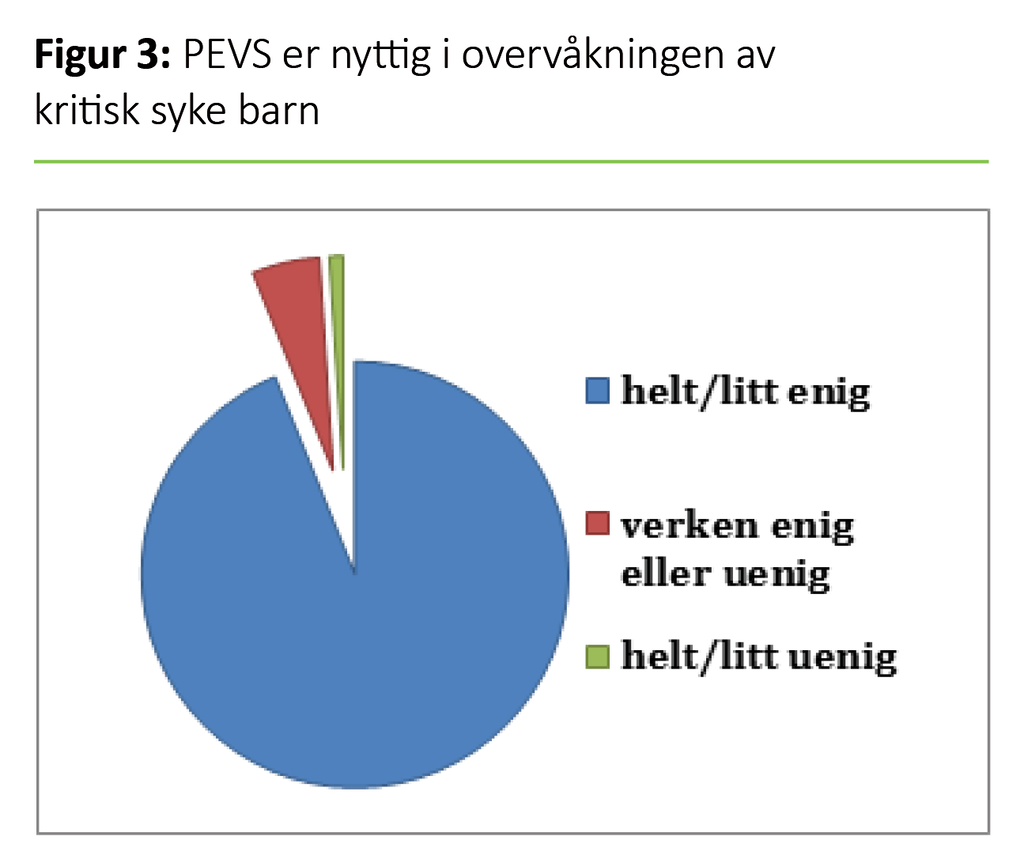
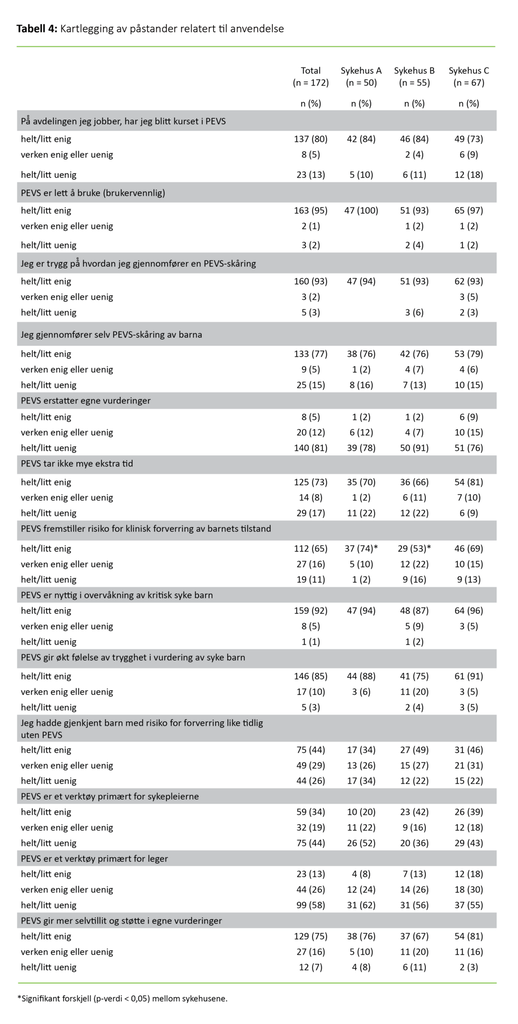
Av respondentene er 92 prosent enige i at PEVS er nyttig (figur 3). Totalt oppgir 80 prosent at de er blitt kurset i PEVS, herunder færre leger enn sykepleiere ved alle sykehusene (A: p = 0,01, B: p = 0,04, C: p = 0,03) (tabell 4). Samtidig oppgir totalt 93 prosent at de er trygge på skåringen.
Færre leger enn sykepleiere oppgir at de gjennomfører PEVS-skåring (p < 0,001). Flere av respondentene ved sykehus A sammenliknet med sykehus B (p = 0,01) er enige i at PEVS måler hvorvidt det er risiko for klinisk forverring av barnets tilstand.
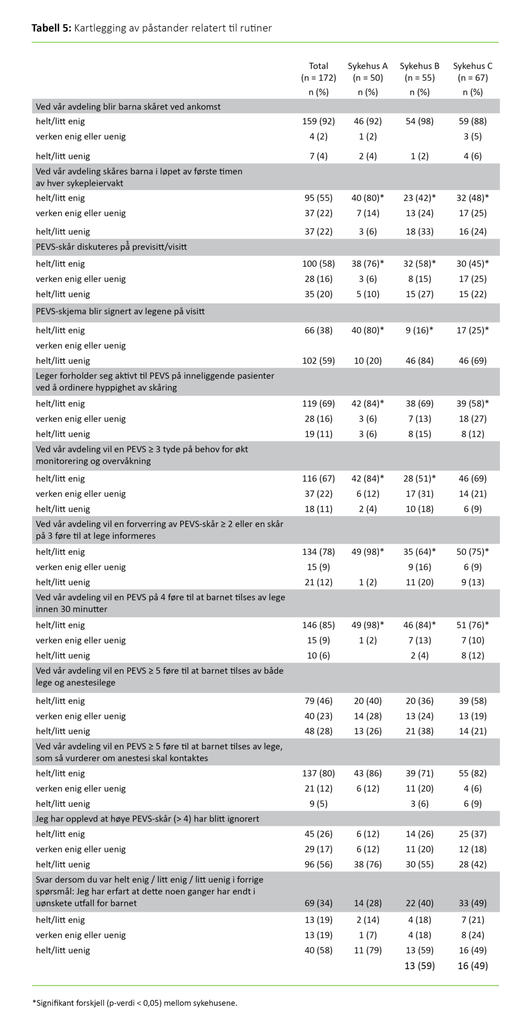
Rutiner
Svarene er generelt fordelt mellom svaralternativene (tabell 5). Ved sykehus A er flere av respondentene enige i at barna skåres i løpet av den første timen, enn ved sykehus B og C (A og B: p = 0,01, A og C: p = 0,01). Ved sykehus A er de også enige i at PEVS-skjemaet blir signert av lege på visitt (A og B: p < 0,001. A og C: p < 0,001).
På spørsmålet om hvorvidt legene forholder seg aktive til PEVS på inneliggende pasienter og ordinerer hyppighet av skåring, er flere av respondentene ved sykehus A enn ved sykehus C enige i dette (p = 0,01).
Det er flere ved sykehus A enn B som er enige i at PEVS-skår ≥ 3 fører til økt monitorering (p = 0,01). Det er også flere som er enige ved sykehus A enn ved sykehusene B og C i at en forverring av PEVS med ≥ 2 eller en skår på 3 fører til at de informerer lege (A og B: p < 0,001, A og C: p = 0,01).
Diskusjon
Det er positivt at nesten samtlige respondenter opplyser at PEVS fører til tidligere identifisering av klinisk forverring hos syke barn, og at verktøyet er lett å bruke. Disse funnene samsvarer med tidligere studier (3–5, 9, 10, 13). Dersom det å bruke et systematisk verktøy bidrar til at symptomer hos alvorlig syke barn gjenkjennes tidligere, er dette et viktig forbedringstiltak for å kvalitetssikre overvåkningen (20).
Systematikk
Nesten alle respondentene var enige i at PEVS fører til at kliniske parametere måles systematisk. De var også enige i at PEVS fører til en standardisering av hvilke parametere som benyttes, samt at verktøyet sikrer kontinuitet i overvåkningen. Ved å bruke PEVS bidrar systematiske observasjoner til å tydeliggjøre endringer i pasientens kliniske tilstand.
En systematisk tilnærming til endringer i barnets vitale tegn er viktig for å bedømme hvor sykt barnet er (21). Erfaring tilsier at observasjoner og vurderinger ofte kan være usystematiske og avhenge av den enkeltes erfaring og kunnskap.
Forskning har antydet at rutineobservasjoner på sykehusinnlagte barn ble utført usystematisk og var avhengig av sykepleierens opplevelse, legens preferanse og deres kliniske spesialitet. De konkluderer med at den manglende konsistensen i å observere og registrere vitale tegn må bedres, fordi syke barn krever at et grundig sett observasjoner registreres (22). Derfor er det nyttig med et verktøy som systematiserer overvåkningen.
Nesten samtlige respondenter var enige i at PEVS er et supplement i hverdagen som sikrer et minimum av hvilke kliniske observasjoner man foretar, men at PEVS ikke erstatter egne faglige vurderinger. Disse funnene viser at PEVS ikke erstatter verken den faglige kunnskapen eller erfaringene som legges til grunn for hvordan man observerer det syke barnet, men at de vurderer PEVS som et nyttig hjelpemiddel (2).
Kommunikasjon
I likhet med tidligere forskning (3, 4) er helsepersonell fra sykehusene i stor grad enige i at PEVS bidrar til mer effektiv kommunikasjon og en felles forståelse mellom yrkesgruppene, som er spesielt viktig i møte med syke barn, og særlig i akuttsituasjoner (23, 24). Det er en styrke at mange av respondentene bekrefter at PEVS bidrar til dette, og annen forskning nevner også bedre samarbeid og kommunikasjon som positive årsaker til å bruke PEVS (2, 10).
Det er noe sprikende erfaringer med hvorvidt PEVS reduserer misforståelser mellom helsepersonellansatte. Det er en signifikant høyere andel helsepersonellansatte ved sykehus A som er enige i denne påstanden, sammenliknet med sykehus B og C. Det er flere fra sykehus B og C som har svart «verken enig eller uenig», og vi kan følgelig ikke anta at de er uenige. Det kan være at spørsmålet er uklart formulert og ikke skiller mellom «om de har erfaring med det» eller «om de ikke forstår spørsmålet».
At tre fjerdedeler av hele utvalget likevel er enige i at PEVS reduserer misforståelser, er særlig viktig med tanke på overvåkning av barnet. Andre studier antyder også at misforståelser rundt pasientens tilstand reduseres når de bruker PEVS (10).
Anvendelighet
Respondentene bekrefter at PEVS er lett å bruke. Mange oppgir at de er kurset i å bruke PEVS, men det er en svakhet i implementeringen at ikke alle som bruker PEVS, er blitt kurset. Færre leger enn sykepleiere er blitt kurset, og betydelig færre leger enn sykepleiere gjennomfører selv skåring. Forklaringen på dette kan være at skåringen er gjennomført når legene kommer for å se til barnet, og følgelig er det unødvendig å gjenta skåringen.
Det er en styrke at de fleste oppgir at de er trygge på hvordan de gjennomfører skåringen. Vi antar at flere av legene også hadde gjort dette selv dersom det var nødvendig. Samtidig er det en svakhet at få av legene er kurset.
Tidligere forskning antyder at helsepersonell bekymret seg over at PEVS kunne bli tidkrevende og gi økt papirarbeid (13). I studien vår mener under en femtedel at PEVS tar mye ekstra tid. Imidlertid undrer vi oss over at såpass mange likevel mener at det tar mer tid. Vi oppfatter at observasjonene som inkluderes i verktøyet, ikke skiller seg fra daglige observasjoner som bør registreres.
Fordelen med PEVS er at ved å systematisere, får man en bedre mulighet til å følge pasientens kliniske utvikling over tid. Det er viktig å ta med seg i videre forbedringsarbeid hva som gjør at PEVS, som kan forenkle hverdagen og skal kvalitetssikre overvåkning av syke barn, oppleves som tidkrevende.
Mange av respondentene er enige i at PEVS er nyttig, gir mer følelse av trygghet i vurderingen av syke barn og mer selvtillit og støtte i egne faglige vurderinger. Samtidig er relativt få enige i at PEVS viser graden av risiko for klinisk forverring, og nesten halvparten er enige i at de hadde gjenkjent risikoen like tidlig uten PEVS.
Disse funnene kan forklares med at spørsmålene er vanskelig formulert, ikke minst fordi flere har svart «verken enig eller uenig». Samtidig behøver ikke det være hele forklaringen ettersom PEVS har fått ulike tilbakemeldinger fra helsepersonell da skåringsverktøyet ble innført i andre land.
Mange mente også at de uavhengig av verktøyet var i stand til å gjenkjenne pasienters risiko for klinisk forverring (14). Likevel ser vi både i denne studien og i tidligere forskning at det fremheves som positivt å anvende verktøyet, og at fordelen med PEVS er at det gir helsepersonell større trygghet, mer selvtillit og bedre støtte når de skal vurdere syke barn (2–4, 10, 13).
Rutiner
Funnene viser at sykehusene har forskjellige erfaringer med de oppsatte rutinene for å bruke PEVS. Tidligere forskning presiserer at det er viktig å ha en kultur som støtter bruk av PEVS for at verktøyet skal tjene sin hensikt (15). Det er en svakhet at det ikke er større enighet blant helsepersonellet om at de oppsatte rutinene følges.
Når det gjelder spørsmål om rutinene, er det en gjennomgående signifikant høyere andel enighet blant respondentene ved sykehus A enn ved de andre sykehusene. En mulig forklaring på forskjellene kan være hvor lenge de har brukt PEVS i praksis. Den antakelsen henger imidlertid ikke sammen med funnene fra studien vår hvor sykehus A og B begge har brukt PEVS i to og et halvt år, mens sykehus C har brukt PEVS i fem år.
Det er en høyere andel barnesykepleiere og barneleger ved sykehus A enn ved de andre sykehusene, og det kan ikke utelukkes at kompetanse har betydning for hvordan rutiner etterleves. Forskning viser også at opptil 70 prosent av forbedringsarbeid ikke opprettholder resultatene over tid hvis man ikke bevarer oppmerksomheten og ser på arbeidet som en kontinuerlig prosess (16). Sykehus A har kanskje i større grad klart å opprettholde en motivasjon i helsepersonellgruppen som støtter bruken av PEVS (15).
Funnene viser også at over en tredjedel av respondentene har opplevd at en høy PEVS (> 4) har blitt ignorert. Totalt 19 prosent av disse respondentene er enige i at det har resultert i et uønsket utfall for barnet, uten at dette ble utdypet nærmere.
Respondentene ved sykehus B og C er minst enige i at PEVS brukes i henhold til verktøyets oppsatte rutiner. Det er samtidig flest respondenter fra disse to sykehusene som oppgir at de har erfaring med at en høy PEVS-skår har blitt ignorert, og at det har resultert i et uønsket utfall for barnet. Tallene er lave, men funnene er alvorlige. Forskning viser at ved klinisk forverring av barnets tilstand er det et stort problem at det ikke blir reagert hensiktsmessig og på rett måte (25).
Styrker og begrensninger
Svarprosenten i studien er høy, og analysen viser at få av svarene på spørreskjemaet hadde manglende data. Vi valgte sykehus der verktøyet var godt etablert, og vi rekrutterte fra geografisk forskjellige sykehus. De som deltar i studien, representerer helsepersonell som bruker PEVS i klinisk arbeid. De ovennevnte tiltakene styrker studiens eksterne validitet og generaliserbarhet (17, 26, 27).
En begrensning ved studien er at vi ikke hadde et validert spørreskjema til å kartlegge helsepersonells erfaringer med PEVS. Det er en risiko for at respondentene kan ha misforstått spørsmålene, noe som er en validitetstrussel (17). I forkant av studien satte vi inn tiltak for å minimere denne trusselen ved å gjennomføre en pilotstudie, få tilbakemelding fra initiativtakerne til PEVS i Norge og legge mye arbeid i rekrutteringen.
Det er en styrke at analysen i stor grad viser like resultater mellom ulike sykehus, men på enkelte spørsmål har en større andel svart «verken enig eller uenig». Det kan bety at disse spørsmålene er uklart formulert, noe som medfører en trussel mot begrepsvaliditeten, og som vi tar hensyn til når vi diskuterer resultatene.
Ingen av forfatterne har tilknytning til sykehusene, og det er derfor ingen validitetskonflikter eller forutinntatthet i forbindelse med dette (17).
Konklusjon
Studien viser at respondentene gjennomgående var enige i at PEVS bidrar til systematikk og bedret kommunikasjon, og at helsepersonell synes verktøyet er anvendelig. De generelle erfaringene med verktøyet synes å være positive.
Det er verdt å merke seg at helsepersonell har ulike erfaringer med innførte rutiner for PEVS. Forskjellene er størst mellom Sykehus A og de andre to sykehusene. Respondentene ved sykehus A har en betydelig, og i flere tilfeller signifikant, høyere enighetsgrad i bruk av rutinene enn respondentene ved de to andre sykehusene.
Funnene tilfører viktig kunnskap om helsepersonells erfaringer med PEVS og kan dermed få betydning for videre kvalitetsarbeid, både når det gjelder oppfølging og forbedring. Funnene antyder hvor viktig det er å opprettholde søkelyset på PEVS i helsepersonellgruppen og se på arbeidet med PEVS som en kontinuerlig prosess for at verktøyet skal ha nytteverdi.
Funnene kan ikke uten videre generaliseres, men kan likevel være nyttige for alle som har implementert eller skal implementere verktøyet i klinisk praksis ettersom svarprosenten er høy og utvalget relativt stort i forhold til hvor mange i Norge som har erfaring med PEVS. Funnene kan bidra til bedre oppfølging og nyttiggjøring av verktøyet på sykehusene som bruker PEVS, og til en bedre planleggingsfase for å implementere verktøyet ved andre helseforetak.
Videre forskning
For å sammenlikne undersøkelsen og bedømme resultatene er det behov for mer forskning på brukernes erfaringer med PEVS. Videre forskning bør undersøke hvorvidt det er årsaker som kan forklare forskjellen i bruk av rutiner. Kvalitative studier vil kunne bidra til dypere innsikt i disse problemstillingene.
Referanser
1. Høgskolen i Oslo og Akershus. Programplan for mastergradsstudium i barnesykepleie. 2015. Tilgjengelig fra: http://www.hioa.no/Studies/HF/Master/Barnesykepleie/Programplan-for-Mastergradsstudium-i-barnesykepleie-2015 (nedlastet 26.02.2016).
2. Bjerke AT, Moen E, Bråthen A-DB, Schröder J, Solevåg AL, Nakstad B. PedSAFE. Et utdannings- og treningsprogram for helsepersonell som jobber med barn og ungdom. Tidsskrift for barnesykepleiere 2015;1:5–6.
3. Akre M, Finkelstein M, Erickson M, Liu M, Vanderbilt L, Billman G. Sensitivity of the Pediatric Early Warning Score to identify patient deterioration. Pediatrics 2010;125(4):763–9. DOI: 10.1542/peds.2009-0338.
4. Ennis L. Paediatric early warning scores on a children’s ward: a quality improvement initiative. Nurs Child Young People 2014;26(7):25–31. DOI: 10.7748/ncyp.26.7.25.e478.
5. Fuijkschot J, Vernhout B, Lemson J, Draaisma JMT, Loeffen JLCM. Validation of a Paediatric Early Warning Score: first results and implications of usage. Eur J Pediatr 2015;174:15–21. DOI: 10.1007/s00431-014-2357-8.
6. Parshuram C, Duncan H, Joffe A, Farrell C, Lacroix J, Middaugh K, et al. Multicentre validation of the bedside paediatric early warning system score: A severity of illness score to detect evolving critical illness in hospitalised children. Crit Care 2011;15:1–10.
7. Parshuram C, Hutchison J, Middaugh K. Development and initial validation of the bedside paediatric early warning system score. Crit Care 2009;13R135. DOI: 10.1186/cc7998.
8. Skaletzky S, Raszynski A, Totapally B. Validation of a modified pediatric early warning system score: A retrospective case-control study. Clin Pediatr (Phila) 2012;51(5):431–5. DOI: 10.1177/0009922811430342.
9. Solevåg AL, Eggen EH, Schröder J, Nakstad B. Use of a Modified Pediatric Early Warning Score in a Department of Pediatric and Adolescent Medicine. PloS One 2013;8(8):1–6. DOI: 10.1371/journal.pone.0072534.
10. Tucker K, Brewer T, Baker R, Demeritt B, Vossmeyer M. Prospective evaluation of a pediatric inpatient early warning scoring system. J Spec Pediatr Nurs 2009;14(2):79–85. DOI: 10.1111/j.1744-6155.2008.00178.x.
11. Chapman SM, Grocott MP, Franck LS. Systematic review of paediatric alert criteria for identifying hospitalised children at risk of critical deterioration. Intensive Care Med 2010;36(4):600–11. DOI: 10.1007/s00134-009-1715-x.
12. Murray JS, Williams LA, Pigantaro S, Volpe D. An integrative review of pediatric early warning system scores. Pediatr nurs 2015;41(4):165–74.
13. Monaghan A. Detecting and managing deterioration in children. Paediatr Nurs 2005;17(1):32–5. DOI: 10.7748/paed2005.02.17.1.32.c964.
14. Watson A, Skipper C, Steury R, Walsh H, Levin A. Inpatient nursing care and early warning scores: a workflow mismatch. J Nurs Care Qual 2014;29(3):215–22.
15. Hogan J. Why don’t nurses monitor the respiratory rates of patients? Br J Nurs 2006;15(9):489–92.
16. Modell for kvalitetsforbedring. Oslo: Kunnskapssenteret; 2015. Tilgjengelig fra: http://www.helsebiblioteket.no/kvalitetsforbedring/slik-kommer-du-i-gang/modell-for-kvalitetsforbedring (nedlastet 05.01.2016).
17. Polit DF, Beck CT. Nursing research. 9. utg. Philadelphia, PA: Wolters Kluwer Health; 2012.
18. Johannessen A, Tufte PA, Christoffersen L. Introduksjon til samfunnsvitenskapelig metode. 4. utg. Oslo: Abstrakt forlag; 2010.
19. Lov 28. april 2017 nr. 23 om organisering av forskningsetisk arbeid (forskningsetikkloven). Tilgjengelig fra: https://lovdata.no/dokument/NL/lov/2017-04-28-23 (nedlastet: 10.12.2017).
20. Hazinski MF. Children are different. I: Hazinski MF., red. Nursing care of the critically ill child. St. Louis, MO: Mosby; 2013. s. 1–18.
21. Markestad T. Klinisk pediatri. 3. utg. Bergen: Fagbokforlaget; 2009.
22. Oliver A, Powell C, Edwards D, Mason B. Observations and monitoring: Routine practices on the ward. Paediatric Nursing 2010;22(4),28–32.
23. Cornell P, Gervis MT, Yates L, Vardaman GL. Impact of SBAR on nurse shift reports and staff rounding. Medsurg Nursing 2014;23(5):334–2.
24. Horgan M. Communication is key. WIN 2013;21(1):46–7.
25. Pearson GA, red. Why children die: A pilot study 2006; CEMACH; 2008. Tilgjengelig fra: http://www.publichealth.hscni.net/sites/default/files/Why%20Children%20Die%20-%20a%20pilot%20study%202006.pdf (nedlastet 20.03.2016).
26. The Cosmin Checklist. VU University Medical Center. Tilgjengelig fra: http://www.cosmin.nl/cosmin_checklist.html (nedlastet 16.11.2015).
27. Bjørndal A, Hofoss D. Statistikk for helse- og sosialfagene. 2. utg. Oslo: Gyldendal Akademisk; 2004.













0 Kommentarer