Anestesivedlikehold til barn
Studien viste ingen forskjeller, verken i sikkerhet eller kvalitet, på gassanestesi og intravenøs anestesi.
Studien ble gjort fordi vi ønsket å se i praksis om det var mer kvalme eller smerter ved vedlikehold med gassanestesi versus intravenøs anestesi med propofol. Vi fant ingen signifikante forskjeller.
Mens barneanestesi tidligere stort sett betydde innledning og vedlikehold med halotan og lystgass via maske, har utviklingen de seneste tiårene gitt oss en rekke nye legemidler og muligheter. Vi har erstattet halotan med sevofluran, som gir en raskere innsettende effekt ved inhalasjon, mindre larynksspasme og raskere oppvåkning enn tidligere (1). Det er også blitt vanlig å supplere med intravenøst opioid for å minke dosen av anestesimiddel og sikre at barnet har god smertelindring etter oppvåkning. Ved forbehandling med lokalbedøvende plaster på huden kan vi alternativt legge inn intravenøs kanyle på våkent barn uten ubehag og innlede anestesi sikkert og hurtig med det intravenøse sovemiddelet propofol (2).
For å vedlikeholde anestesien kan man uavhengig av innledningsmetode velge enten inhalasjonsanestesi med sevofluran eller infusjon av propofol – begge supplert med opioid.
Valg av anestesimetode
Med flere valgmuligheter dukker også diskusjonen opp om hva som er beste metode, herunder å avveie sikkerhet, forventede bivirkninger og effekter opp mot hverandre.
Inhalasjonsanestesi med sevofluran er lett å styre, gir mindre larynksspasme samt mindre behov for assistert ventilasjon og raskere umiddelbar oppvåkning enn propofol (3).
Propofolanestesi gir bedre beskyttelse mot postoperativ kvalme og mindre forekomst av uro og forvirring ved oppvåkning. De fleste undersøkelsene som sammenlikner propofol med sevoflurananestesi har imidlertid vært gjort med sevofluran til både innledning og vedlikehold (3, 4); mens vi rutinemessig bruker propofol til innledning av alle barneanestesier.
Hensikten med denne studien var å sammenlikne kliniske resultater, sikkerhet, bivirkninger, foreldretilfredshet og effektivitet ved å vedlikeholde anestesi med enten sevofluran eller propofol, etter standard intravenøs propofol- og opioidinnledning.
Studiens metode
Denne prospektive, randomiserte og delvis dobbeltblindete studien var godkjent av Regional etisk komité (REK) i 2004. Til studien ønsket vi å rekruttere elektive, ellers friske (ASA I eller II) gutter i alderen ett til åtte år. Barna skulle opereres dagkirurgisk for ensidig fiksering av testikkel (orkidopeksi) på dager anestesiteamet hadde kapasitet til å gjøre forsøk. Eksklusjonskriterier var kjent allergi for noen av de planlagt brukte medisinene eller foreldre som ikke kunne kommunisere godt på norsk.
«Begge anestesimetodene fungerte godt hos denne pasientgruppen.»
En av anestesisykepleierne som deltok i studien (BG eller IS), kontaktet foreldrene til aktuelle barn på operasjonsprogrammet dagen før operasjonen. De fikk da muntlig informasjon samt avtale om ny muntlig og skriftlig informasjon ved oppmøte dagen etter før de måtte bestemme seg for om barnet skulle delta eller ikke. Ved å signere et samtykkeskjema sa de seg enige i å delta i studien.
Anestesimiddel
Barn som skulle delta i studien, fikk satt på lokalanestesiplaster (EMLA) på begge håndryggene én time før planlagt anestesiinnledning, og de fikk peroral premedikasjon med midazolammikstur (Dormicum) 0,5 mg/kg inntil maksimalt 12,5 mg.
Anestesi ble innledet med barnet på foreldrenes fang. Barna fikk anlagt intravenøs venekanyle på den ene håndryggen. Alle barna fikk alfentanil 15–20 mg/kg og propofol 3–4 mg/kg som intravenøs anestesiinnledning, supplert med fentanyl 1–2 mikrog/kg intravenøst.
Etter innsovning fikk barnet anlagt larynksmaske og ble normoventilert med ventilator med 50 prosent oksygen i lystgass. En forseglet konvolutt med randomiseringskode ble åpnet, som anga hvorvidt vi skulle foreta videre vedlikehold av anestesi med enten propofol 6–10 mg/kg/time ved infusjon (gruppe P) eller sevofluran 2–4 prosent endetidalt (gruppe S). Da vi skulle avslutte inngrepet (siste sting satt), skrudde vi av alle anestesimidlene, og barnet fikk infiltrasjon i og rundt såret med bupivakain 2,5 mg/ml, opptil 10 ml totalt, samt rektal stikkpille med paracetamol 40 mg/kg.
Intervju etter oppvåkning
Etter at kirurgien var avsluttet og barna pustet spontant, fjernet vi larynksmasken. Barna ble overflyttet til oppvåkningsavdelingen. Her ble de observert av personale som ikke kjente til valg av anestesivedlikehold. Ved smertereaksjon VAS > 3 (visuell analog skala 0–10, bedømt av sykepleier) fikk barna ketobemidon 0,1 mg/kg intravenøst (Ketorax), som eventuelt kunne gjentas.
«Alle foreldrene var fornøyde med det perioperative forløpet.»
Etter at vanlige utskrivingskriterier var oppfylt, ble barna skrevet ut til hjemmet med beskjed om å bruke paracetamol 20 mg/kg rektalt fire ganger i døgnet de første én til to dagene, og deretter ved behov. Dagen etter ringte en av undersøkerne til foreldrene for å foreta et strukturert intervju med avkryssing av svaralternativer.
Dataanalyse
Deretter avidentifiserte vi dataene fra undersøkelsen og overførte dem til et regneark, som deretter ble importert for statistisk beregning i SPSS-programvare. Vi benyttet Students’ t-test for parametriske variabler, Mann-Whitney-test for ikke-parametriske variabler samt kji-kvadrattest for enkelte 2 x 2 tabeller. Vi anså en P-verdi under 0,05 som statistisk signifikant.
Deltakerne
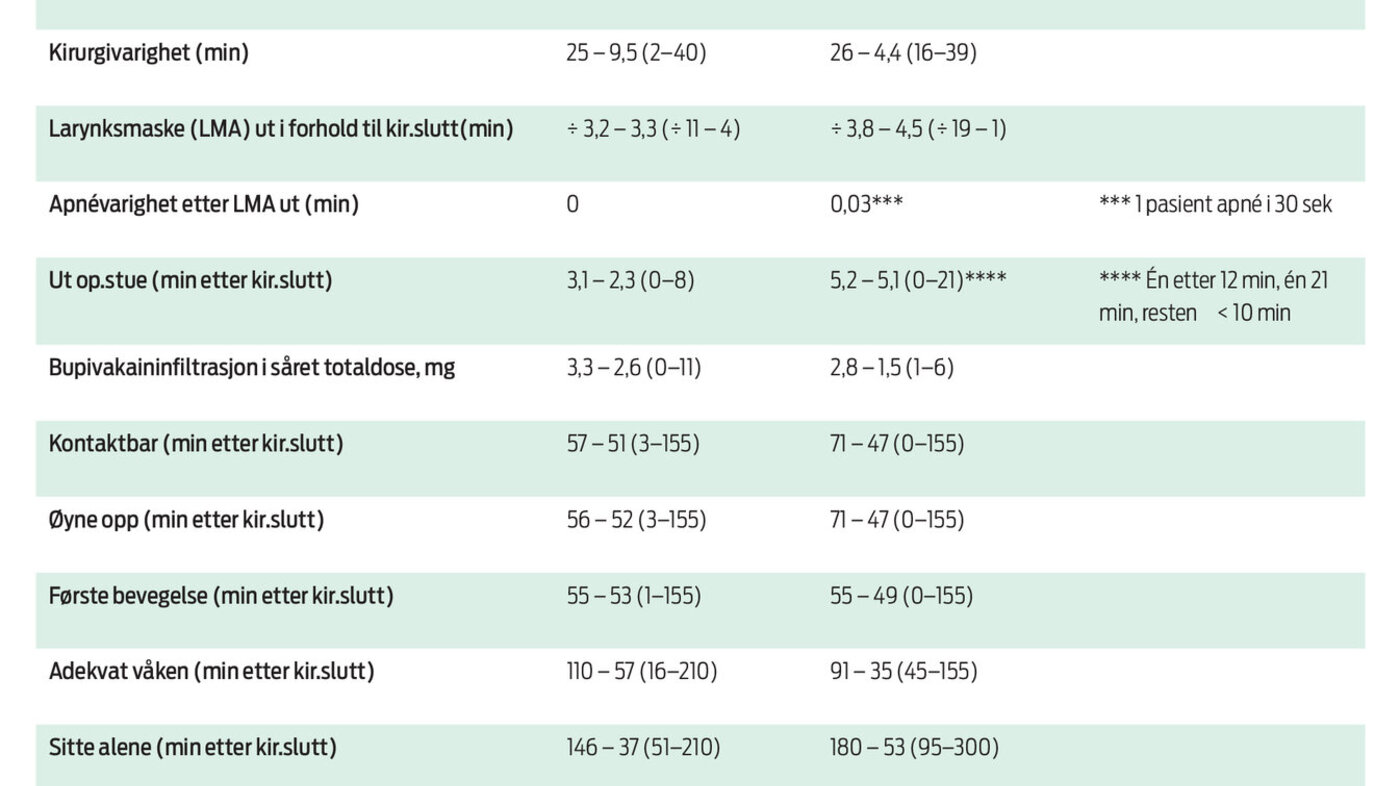
Vi spurte 38 foreldre og barn fortløpende om å delta i studien. 36 takket ja og ble inkludert i studien, med 18 i hver gruppe. Demografiske variabler og forhold knyttet til operasjon og medikasjon er listet opp i tabell 1. Tabell 2 inneholder sikkerhets- og kvalitetsdata.

Resultater
Begge anestesimetodene fungerte godt hos denne pasientgruppen. Det var ingen alvorlige hendelser eller bivirkninger. Det var få signifikante forskjeller i perioperative variabler mellom de to gruppene. I sevoflurangruppen tok det lengre tid å gjenvinne spontanventilasjon etter innledning (mean 32 versus 3 min, P > 0,05). I propofolgruppen hadde barna lavere O2-metning etter innsettelse av larynksmaske enn gruppen med sevofluran (90 prosent versus 98 prosent).
For øvrige variabler var det ingen signifikante forskjeller mellom gruppene, og data kan slås sammen for de fleste registreringer (n = 36 pasienter): 33 barn (92 prosent) var rolige under anestesiinnledning, larynksmaske ble innsatt på første forsøk hos 32 barn (89 prosent), 35 barn (97 prosent) lå stille under hele inngrepet, 34 barn (95 prosent) hadde apné av kortere eller lengre varighet.
Alle, unntatt to pasienter, var ute av operasjonstuen innen åtte
minutter etter inngrepets slutt. Gjennomsnittet var 3,0 minutter i
sevoflurangruppen og 5,2 minutter for propofolgruppen. Nesten alle
(89 prosent) sov ved ankomst oppvåkningen, men seks hadde motorisk
uro i forbindelse med oppvåkning: fem i sevoflurangruppen og en i
propofolgruppen (P = 0,2).
14 barn (37 prosent) (åtte i gruppe S og seks i gruppe P) hadde
behov for ekstra smertestillende på oppvåkningsavdelingen, seks
barn (18 prosent) – tre i hver gruppe – hadde brekninger eller
oppkast.
I bilen hjem kastet to barn (6 prosent) opp, mens fem (16 prosent) kastet opp hjemme.
I intervju dagen etter var alle foreldrene fornøyde med det perioperative forløpet. Ingen mente at det var verre enn forventet. 84 prosent sa at de var fornøyde med informasjonen før innledningen av anestesi. 9,6 prosent syntes innledningen av anestesi tok for lang tid, mens 6,4 prosent mente at innledningen var ubehagelig for barnet. 23 prosent hadde observert bivirkninger under oppvåkning på sykehuset: 13 prosent hadde smerte, og 19 prosent var kvalme. Etter hjemkomst og frem til intervjuet dagen etter hadde 19 prosent observert smerte (fem barn i gruppe P og ett barn i gruppe S) og 19 prosent kvalme (to barn i gruppe P og fire barn i gruppe S).
Diskusjon
Studien viser at et gjennomtenkt, multimodalt anestesiregime gir god sikkerhet, kvalitet og effektivitet, enten man baserer vedlikehold av anestesien på et moderne inhalasjonsmiddel (sevofluran) eller på et intravenøst anestesimiddel (propofol).
I vår studie var det lav forekomst av kjente bivirkninger knyttet til sevofluran, slik som postoperativ kvalme og agitasjon. Det samme gjaldt bivirkninger knyttet til propofolbasert anestesi, slik som svie ved injeksjon, forlenget apné og forsinket oppvåkning. Med moderne anestesimidler som går raskt ut av kroppen, er det viktig med god smerteprofylakse med mest mulig bruk av ikke-opioide analgetiske medikamenter for å redusere faren for tretthet og kvalme. I vår studie der pasientene fikk relativt kortvirkende opioid under inngrepet, lokal anestesi i såret og paracetamolstikkpille ved avslutning, var det 37 prosent som hadde behov for supplement med intravenøst smertelindrende opioid på postoperativ avdeling. Denne insidensen mener vi det er grunn til å prøve å redusere slik at vi i dag tilstreber at barna skal få peroral (tablett eller mikstur) smertestillende profylakse med paracetamol på forhånd. Dette både fordi peroral administrering gir sikrere absorpsjon og fordi effekten vil være til stede ved oppvåkning (5). For ytterligere å forsterke ikke-opioid smerteprofylakse gir vi nå også peroral ibuprofen på forhånd, mens midazolampremedikasjon er sløyfet. Dette siste tror vi vil bidra til at behovet for å ligge på overvåkning på grunn av tung søvn etter inngrepet, blir mer kortvarig.
Hos små barn er det vanskelig å registrere kvalme spesifikt fra annet ubehag. Registrering av brekninger eller oppkast gir imidlertid en indikasjon på emetisk effekt av anestesi og kirurgi, selv om tallet trolig er lavere enn om man også kunne registrere kvalme. I vår studie hadde 18 prosent av barna oppkast eller brekning etterpå. Det er mulig at denne insidensen kan reduseres ved at vi nå bruker ibuprofen for ytterligere å redusere behovet for opioider. Imidlertid kan man tenke seg at ytterligere smerte- og kvalmeprofylakse, for eksempel med klonidin, dexametason og/eller ondansetron, vil kunne gi enda færre forekomster av kvalme (6).
«Bruk av premedikasjon kan trolig sløyfes i mange tilfeller og bare brukes ved behov. »
Når vi sammenlikner med noen studier av anestesi til enklere ØNH-inngrep (7,8), hadde våre pasienter relativt treg oppvåkning og ble ikke utskrevet før mer enn fire timer etter inngrepets avslutning. Dette kan skyldes at alle fikk stor dose premedikasjon med midazolam og doser av langtvirkende opioider (fentanyl og eventuelt ketobemidon). Bruk av premedikasjon kan trolig sløyfes i mange tilfeller og bare brukes ved behov.
Vår studie kan kritiseres for at antallet i de to gruppene er lavt for å oppnå statistisk signifikans på enkelte målbare forskjeller. Det er også vanskelig å konkludere på grunnlag av viktige sikkerhetsaspekter når pasientantallet er lavt og alvorlige hendelser heldigvis er svært sjeldne. Fordi vi valgte å ha strengt standardiserte grupper med bare én type inngrep, viste det seg vanskelig å rekruttere flere pasienter i løpet av studieperioden. Vi mener imidlertid at vårt materiale er stort nok til å gi svar på om det er store og/eller praktisk vesentlige forskjeller i kvalitet og kliniske parametre mellom de to metodene.
Studien kan også kritiseres for ikke å oppnå streng ekvipotens av sevofluran og propofol i de to gruppene. Mye av det vi har målt, kan påvirkes av anestesidosering – mer enn valg av middel, men vi tilstrebet så godt som mulig ekvipotent dosering i de to gruppene. Vi ga samme mengde opioider, midazolam og paracetamol. Den eneste forskjellen var i valg av anestesimiddel for vedlikehold av søvn.
Konklusjon
Vår konklusjon er at det er praktiske og lokale forhold som bør avgjøre om man velger å vedlikeholde anestesi til barn ved denne typen inngrep med sevofluran eller propofol. Vi kunne ikke påvise noen vesentlige forskjeller i sikkerhet eller kvalitet, som verken ble registrert på operasjonsstuen eller av foreldrene gjennom det perioperative forløpet for øvrig.
Forfatterne ønsker å takke sykepleierne på operasjonsavdelingen, sykepleierne og legene på barnekirurgisk avdeling og spesielt avdelingsleder Elsebeth K. Høydahl for hjelp og støtte til å gjennomføre denne studien.
Referanser
1. Goa KL, Noble S, Spencer CM. Sevoflurane in paediatric anaesthesia: a review. Paediatr Drugs 1999;1:127–53.
2. Dalens B, Mansoor O. Practical methods of using propofol as a complement to loco-regional anesthesia in children. Cah Anesthesiol 1993;41:245–9.
3. Ortiz AC, Atallah AN, Matos D, da Silva EM. Intravenous versus inhalational anaesthesia for paediatric outpatient surgery. Cochrane Database Syst Rev 2014;2:CD009015.
4. Costi D, Cyna AM, Ahmed S et al. Effects of sevoflurane versus other general anaesthesia on emergence agitation in children. Cochrane Database Syst Rev 2014;9:CD007084.
5. Rygnestad T, Spigset O. Use of paracetamol to children. Tidsskr Nor Laegeforen 2001;121:708–9.
6. Raeder J. Postoperative nausea and vomiting. Tidsskr Nor Laegeforen 2005;125:1831–2.
7. Doksrod S, Lofgren B, Nordhammer A et al. Reinforced laryngeal mask airway compared with endotracheal tube for adenotonsillectomies. Eur J Anaesthesiol 2010;27:941–6.
8. Raeder J. Ambulatory anesthesia aspects for tonsillectomy and abrasion in children. Curr Opin Anaesthesiol 2011;24:620–6.

















0 Kommentarer