Fall og tilstander etter fall blant personer med demens
Sammendrag
Bakgrunn: Fall og fallskader er vanlige problemer spesielt for personer med demens.
Hensikt: Hensikten med studien var å undersøke antall fall og omstendigheter rundt fall blant personer med demens.
Metoder: Studien ble gjennomført i særskilte boenheter for personer med demens ved fire sykehjem i en kommune i Oppland i Norge. Et skjema for fallregistrering ble benyttet. Datainnsamlingen pågikk i fire måneder.
Resultater: Totalt ble 83 fall rapportert blant 32 (34 prosent) av de 94 beboerne. Ingen tegn på skader ble rapportert ved 38 (46 prosent). Psykiske reaksjoner ble rapportert ved 13 fall (16 prosent) og fysiske skader ved seks fall (7 prosent). Både psykiske og fysiske skader ble rapportert ved 26 fall (31 prosent). Frakturer ble dokumentert hos to beboere. Statistisk signifikante forskjeller ble funnet mellom tidspunkt for når fall oppsto og når personalet oppdaget fallet, samt for kjønn og når personalet oppdaget fallet. Det var færre fall som ble oppdaget på tidspunktene fallene oppsto om natten. Det var flere kvinner enn menn som ble oppdaget en halv time eller mer etter fallet.
Konklusjon: Personalets oppmerksomhet må rettes mot personer som faller, og situasjoner rundt måltider, stellesituasjoner og toalettbesøk. De fleste fall skjer inne på beboernes egne rom eller leiligheter. Flest fall blir knyttet til situasjoner hvor beboerne skal reise eller sette seg, skal til å gå og glemmer å anvende rullator. Det er behov for intervensjonsstudier der forskningsbaserte forebyggende tiltak implementeres og vurderes.
Referer til artikkelen
Slåsletten R, Struksnes S, Johansson I, Hall-Lord M. Fall og tilstander etter fall blant personer med demens. Sykepleien Forskning. 2010;5(1):56-63. DOI: 10.4220/sykepleienf.2010.0031
Introduksjon
Fall og konsekvenser av fall er et alvorlig helseproblem i den eldre befolkning (1). En norsk studie av Gunnarshaug (2) som omfattet pasienter i tolv sykehjem og fem hjemmebaserte tjenester dokumenterte at 170 (56 prosent) av 301 pasienter falt en gang i sykehjem i løpet av fire måneder. I hjemmet falt 42 (71 prosent) av 59 pasienter en gang i samme periode. Høyest antall fall per pasient i sykehjem var 23, tilsvarende for pasienter i hjemmet var 7. I sykehjem resulterte fallene i færre legetilsyn, men flere sykehusinnleggelser enn i hjemmet. Eriksson m.fl. (3) utførte en studie blant 83 eldre personer uten demens og 103 personer med demens i omsorgsboliger i Sverige. Fallfrekvensen var 1,8 fall per person og år for personer uten demens. Tilsvarende var fallfrekvensen 4,2 fall per person og år for personer med demens. Van Doorn m.fl. (4) dokumenterte en fallfrekvens på 2,3 per år for beboere uten demens, sammenlignet med 4,1 fall per år for beboere med demens på 65 år og eldre, i sykehjem i Amerika. Resultatene viste flest milde vevsskader, deretter andre skader og færrest frakturer. Fallog skadeprosenten varierer i litteraturen (5–8). Fall forårsaker økt immobilisering, sykelighet, dødelighet, bruk av helsetjenester og kostnader (9,10). Lach (11) identifiserte tre risikofaktorer for utvikling av frykt for fall, og det var dårligere helsetilstand, følelse av vakling og to eller flere tidligere fall hos eldre. Mulige risikofaktorer for fall inkluderer både faktorer hos personen og faktorer i omgivelsene. Faktorer hos personen har med personens fysiske og psykiske helse og atferd å gjøre. Med økt alder følger muskulær degenerasjon, dårligere syn og at informasjon fra nervesystemet blir langsommere, noe som medfører redusert koordinasjon (12,13). Studier viser at personer med kognitiv svikt, ustabil diabetes, osteoporose, hjerte- og karsykdom har økt risiko for fall (14,15). Personer med kognitiv svikt har økt falltendens på grunn av redusert oppmerksomhet. Dette påvirker personens evne til å skille mellom viktig og mindre viktig informasjon og stimuli. De har også redusert evne til å fokusere på noe over tid, eller til å utføre sammensatte arbeidsoppgaver. Noen er ikke oppmerksomme på berøring på den ene siden av kroppen og kan derfor støte borti gjenstander. Personer med demens har problemer med læring, hukommelse, å beregne avstander, orientere seg i omgivelsene og holde balansen. Personen kan få problemer med å reise og sette seg (16,17). Sterke m.fl. (18) fant i sin review tunge bevis for at bruk av mange medikamenter, antidepressiva og angstdempende medikamenter hos personer med demens i sykehjem, påvirker gangen og er assosiert med økt fallrisiko. Faktorer i personens omgivelser kan handle om løse matter, hindringer, dårlig belysning, glatte gulv, ustødige sko, stoler og senger i feil høyde og ustabile møbler og utstyr (1,6,19). Hos eldre med kroniske sykdommer og nedsatt funksjon er faktorer hos personen av større betydning for fall enn faktorer i personens omgivelser (1). Men forhold i bomiljøet bidrar klart til den samlede risikoprofilen (20–22).
De fleste studier er basert på eldre i eller utenfor institusjon. Personer med demens utgjør ofte en del av utvalget i disse studiene. Ut fra vår kjennskap finnes det få nyere studier bare om fall blant personer med demens på sykehjem. Hensikten med studien var å undersøke antall fall og omstendigheter rundt fall blant personer med demens. Våre forskningsspørsmål var:
• Hvilken tid på døgnet faller beboerne?
• Hvilke steder oppstår det fall?
• Hvilke mulige årsaker og hvor lang tid tar det før fallet blir oppdaget av personalet?
• Hvilke psykiske reaksjoner og fysiske skader får beboerne etter fallene?
• Hvem blir kontaktet etter fallene? • Er det forskjell mellom kjønnene når det gjelder ulike tidspunkter for fall og antall fall?
• Har kjønn og tidspunkt for fall betydning for omstendigheter rundt fall og hvilke type personale som registrerte fallet?
Metodebeskrivelse
En kvantitativ og kvalitativ forskningstilnærming er benyttet for denne studien. Kvantitativt design er benyttet for å beskrive frekvenser i forhold til hendelser (23), og et kvalitativt design for å forstå informantenes beskrivelser. Forskningsmetoden bygger på observasjoner personalet gjorde ved eller etter fall. Studien ble gjennomført ved særskilte enheter kun for personer med demens fra fire sykehjem i en kommune i Oppland, og omfattet samtlige 94 personer. De særskilte boenhetene besto av skjermede avdelinger, bokollektiver og enheter. Samtlige personer var tidligere vurdert som demente av legen for sykehjemmet. Et fallregistreringsskjema som tidligere ble anvendt ved et av sykehjemmene ble videreutviklet ut ifra gjennomgang av litteratur på området, forfatternes egne erfaringer og diskusjon med avdelingslederne ved de respektive sykehjemmene. Registreringsskjemaet besto av ti spørsmål med seks lukkede og fire åpne svaralternativer. Spørsmålene med lukkede svaralternativer omfattet: hvem som registrerte fallet (sykepleier, hjelpepleier/ omsorgsarbeider, ufaglært/ assistent), kjønn (mann/ kvinne), sted fallet skjedde (15 ulike svaralternativer inndelt i egne rom/leiligheter, fellesareal inne, fellesareal ute, inkludert annet), hvor lang tid det tok før fallet ble oppdaget av personalet (mens det skjedde, rett etterpå (0-½ time) og sannsynligvis en time eller mer etter fallet), pasientens tilstand (ikke noe spesielt, psykisk reaksjon, fysisk skade) og hvem som ble kontaktet etter fallet (ingen spesielle, kontaktet sykepleier, kontaktet lege, kontaktet sykehus, annet). Fire spørsmål var åpne, og handlet om klokkeslett, beskrivelse av mulig årsak til fall, type av psykisk reaksjon og fysisk skade. Fall kan defineres som når et individ uten grunn havner på golvet eller bakken, uansett om skade oppstår eller ikke (24). Et fall ble registrert når personalet hadde sett fallet, beboeren ble funnet på golvet eller beboeren rapporterte at hun eller han hadde falt. Personalet skrev det konkrete klokkeslettet de mente fallet skjedde. Fallskade er skade forårsaket av et fall. Dette er skade som oppstår ved fall fra stående, gående eller løpende stilling eller fra punkt høyere enn bakkenivå. Disse skadene resulterer ofte i sår og bruddskader (25). Psykisk reaksjon handler om en «sjelelig, mental» reaksjon, og brukes ofte i motsetning til kroppslig, fysisk reaksjon (26).
Datainnsamlingen
Datainnsamlingen pågikk i fire måneder, fra slutten av september 2007 til slutten av januar 2008. Alle ansatte ble bedt om å registrere alle fallsituasjoner de var involvert i. Registreringsskjemaene ble utfylt av sykepleiere, hjelpepleiere/omsorgsarbeidere og ufaglærte/assistenter. Personalet registrerte fortløpende på registreringsskjemaet hver gang en beboer hadde falt. Skriftlig informasjon ble gitt til alle involverte ansatte gjennom et felles informasjonsskriv på vaktrommet. Avdelingslederne ga muntlig informasjon om at fallregistrering skulle skje, og sørget for at registreringsskjemaene lå lett tilgjengelig.
Personvern
Opplysningene som ble levert forskerne var anonyme, og kunne ikke identifisere enkeltpersoner i forbindelse med analyse og senere publisering av studien (27). Studien ble godkjent av kommunens virksomhetsleder, leder for seksjon sykehjem og avdelingslederne ved sykehjemmene. Norsk samfunnsvitenskapelig datatjeneste AS godkjente studien, og fant at prosjektet ikke medførte meldeplikt eller konsesjonsplikt etter personopplysningslovens § 31 og 33. Avdelingslederne mottok registreringsskjemaene fortløpende med pasientens navn. De opprettet kodeliste for å kunne nummerere pasientene etter hvert som fallsituasjonene ble registrert. Pasientens navn ble slettet og erstattet med et nummer. Kodelistene og registreringsskjemaene ble oppbevart atskilt og innelåst på avdelingene. I forbindelse med at registreringsskjemaene ble levert til forfatterne ble kodelistene makulerte.
Dataanalyse
De kvantitative data ble behandlet med Statistical Package for the Social Sciences (SPSS) versjon 15. Frekvens- og prosentfordelinger og ikke-parametriske analyser ble gjort. Mann-Whitney U-test ble brukt for å teste forskjell mellom kjønn og antall fall. Forskjell mellom kjønn og ulike tidspunkter for fall ble testet med kji-kvadrattest. Kjikvadrattest ble anvendt for å analysere om kjønn og tidspunkt for fall har betydning for omstendigheter (når fallet ble oppdaget, sted fall skjedde, mulige årsaker til fall, tilstand etter fall, hvem ble kontaktet etter fall) rundt fall og hvilke type personale som registrerte fallet (28,29). Tosidige tester ble benyttet, og signifikansnivået ble satt til p
Resultater Antall fall og omstendigheter rundt fall
Fallene ble registrert av hjelpepleiere/ omsorgsarbeidere ved 41 fall, sykepleiere ved 24 fall, ufaglærte/ assistenter ved elleve fall og annet personale, for eksempel sykepleierstudent eller aktivitør ved seks fall. Ved et fall kom det ikke fram hvem som hadde registrert fallet. I alt ble 83 fall registrert, fordelt blant 32 (34 prosent) av de 94 beboerne. Sytten personer hadde falt en gang, og 15 personer hadde falt to eller flere ganger. En beboer hadde falt 21 ganger (25 prosent av alle fallene som ble registrert). Av dem som falt ble 70 fall registrert blant 26 kvinner, og 13 fall blant seks menn. Det var ingen statistisk signifikant forskjell mellom kvinner og menn angående andelen fall.
Hvilken tid på døgnet skjedde fallene?
Hvordan antall fall fordelte seg utover døgnet i løpet av fire måneder se figur 1. Tretti fall (39 prosent) skjedde på ettermiddag og kveld kl. 14.00–21.59, deretter 27 fall (35 prosent) på formiddagen kl. 06.00–13.59 og 20 fall (26 prosent) om natten kl. 22.00–05.59. Mellom kl. 14.00–05.59 skjedde ingen fall. Ved seks fall var tid ikke registrert. Høydepunktet med fem fall var kl. 17.30. Antall fall var høy i forbindelse med aktivitet rundt måltider, stellesituasjoner og toalettbesøk ellers på døgnet. Det var ingen statistisk signifikant forskjell mellom de tre ulike tidspunktene og antall fall.
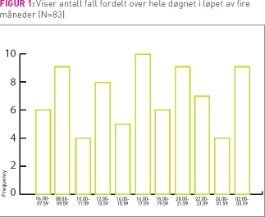
Hvor skjedde fallene?
Førtini fall (66 prosent) hadde skjedd på beboernes egne rom/ leiligheter, 23 fall (31 prosent) i fellesareal inne og to fall (3 prosent) annet sted. Sted var ikke registrert ved ni fall.
Registrerte årsaker
Ved 65 fall (85,5 prosent) av personalets registrerte tilfeller ble årsakene knyttet til beboernes handlinger, og elleve fall (14,5 prosent) til faktorer i omgivelsene. Personen ble funnet på golvet av ukjent årsak ved syv fall. Faktorer hos personen: Tjueåtte fall (37 prosent) ble av personalet knyttet til situasjoner hvor beboerne skulle reise eller sette seg på stol eller seng. De hadde bommet eller satt seg utenfor. Flere gikk ikke langt nok bakover før de satte seg. Sytten fall (22 prosent) ble satt i sammenheng med situasjoner hvor beboerne hadde mistet balansen. Flere beboere som til vanlig bruker rullator hadde gått uten. Begrep som «ustø», «i ubalanse » eller «mistet balansen» ble brukt. Fall oppsto i situasjoner hvor beboerne skulle skifte stilling, endre retning, snu seg eller hadde stoppet opp og skulle til å gå igjen. Enkelte krysset beina så de ikke klarte å holde balansen. En beboer var oppkavet og sint, ble ustø og mistet balansen og falt. Fjorten fall (18 prosent) ble registrert på vei til eller fra toalettet eller inne på badet. Personalet oppga at beboerne hadde falt i situasjoner hvor de skulle sette eller reise seg fra toalettet, eller skulle stelle seg. Rullatoren kunne stå igjen på badet, så brukeren hadde gått uten noe å støtte seg til. Ved tre fall (4 prosent) oppga personalet at beboerne mistet balansen ved ulike aktiviteter. Dette dreide seg om å sette inn eller ta ut en kontakt, eller åpne dører. I situasjoner hvor beboerne skulle bøye seg, hadde de vanskelig for å komme opp igjen. Å åpne dører kan innebære en forskyvning av tyngdepunktet, noe som kan medføre fall. Tre fall (4 prosent) ble knyttet til andre faktorer hos personen selv, og dreide seg om fall ut av seng og besvimelse. Beboerne hadde ligget for langt ut på siden i senga. Besvimelse skjedde etter at beboeren hadde reist seg.
Faktorer i omgivelsene
Faktorer i omgivelsene ble oppgitt som grunn til elleve fall (14,5 prosent), og handlet om at de hadde sklidd på grunn av glatte, ustødige sko, skifte av sko eller gått med sokker. Andre årsaker til fall ble av personalet satt i sammenheng med glatt eller vått gulv, at vedkommende hadde gått uten lys eller hadde sparket i teppe eller krakk. Ved syv fall ble beboeren funnet på golvet. Beboerne var «vandrere» ved to av disse fallene.
Tid før fallet ble oppdaget
Ved trettini fall (56 prosent) oppga personalet at fallene ble oppdaget rett etterpå, innen en halv time, og 17 fall (24 prosent) mens det skjedde. Ved 14 fall (20 prosent) ble personen sannsynligvis liggende en time eller mer etter fallet. Tid var ikke registrert ved 13 fall.
Psykiske reaksjoner
Beboerne viste ikke noe spesielt etter fallet ved 38 fall (46 prosent). Psykiske reaksjoner ble rapportert ved 13 fall (16 prosent) og fysiske skader ved seks fall (7 prosent). Både psykiske reaksjoner og fysiske skader ble rapportert ved 26 fall (31 prosent). Ved ni fall viste beboeren redsel, uro, sinne eller gråt, ved 21 fall ropte de om hjelp eller uttrykte smerte, ved fire fall var de kontaktsøkende og klamrete og ved to fall tungsindige. Annet handlet om at beboeren var trøtt, sliten eller hallusinert (ved tre fall).
Fysiske skader
Fysiske skader dreide seg om skader på forskjellige steder av kroppen som rygg, hode, arm, bein, hofte, skulder, bryst eller skader flere steder samtidig. De hyppigste fysiske skadene var skader i ryggen og skader på flere steder samtidig. Skadene omhandlet alt fra skrubbsår til fraktur. Ved 22 fall (69 prosent) handlet fysiske skader om at beboeren hadde milde vevsskader, ved sju fall (22 prosent) andre skader og ved tre fall (9 prosent) stiltes spørsmål om fraktur.
Hvem ble kontaktet?
Ved 55 fall (74 prosent) ble det ikke tatt kontakt med noen spesielle. Det ble tatt kontakt med sykepleier ved tolv fall (16 prosent), lege ved et fall (2 prosent) og sykehus ved seks fall (8 prosent). Ved ni fall var dette spørsmålet ikke besvart. Blant beboerne som ble kjørt til sykehuset var det en bekkenfraktur og et armbrudd. To tilfeller viste ingen brudd og ved to fall kom alvorlighetsgraden ikke fram.
Sammenheng mellom undergrupper
I tabell 1 vises antall fall, prosent og sammenheng mellom tidspunkt for fall i relasjon til omstendigheter rundt fall og hvilke personale som registrerte fallet. Det var statistisk signifikante forskjeller mellom tidspunkt for fall og når fallet ble oppdaget samt hvilke personale som registrerte fallet. Det var færre fall som ble oppdaget når det skjedde om natten. Andelen hjelpepleiere som registrerte fallene på ettermiddag/kveld og om natten var flere sammenlignet med andelen sykepleiere (X2 9,64; p=0,008, ikke i tabell). Det var flere kvinner enn menn som ble oppdaget en halv time og en time (83 prosent respektive 42 prosent) eller mer etter fallet (X2 10,32; p=0,001). Det var flere menn (75 prosent) enn kvinner (25 prosent) som falt i fellesarealet inne (X2 10,88; p=0,001).
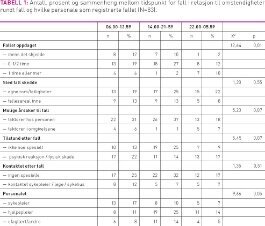
Beskrivelse av et case
Beboeren som hadde falt 21 ganger var en kvinne. Det var flest hjelpepleiere som hadde registrert hennes fall. Hun hadde falt mest på dagen og natten, og hadde fire fall mellom kl. 23.00–24.00. Beboeren «vandrer» en del om natten. Flest fall fant sted på beboerens eget rom/leilighet. Personalet knyttet flest fall til beboerens egne handlinger, og flest fall til situasjoner hvor hun skulle reise/sette seg. Resterende fall ble av personalet satt i sammenheng med at hun hadde mistet balansen og gått uten rullator, og hadde falt på vei til eller fra toalettet eller inne på badet. Færrest fall ble av personalet knyttet til faktorer i omgivelsene. De fleste fallene ble oppdaget av personalet fra 0–1/2 time etterpå, mens to fall ble oppdaget sannsynligvis en time eller mer etter fallet. Ved 2/3 av fallene hadde det ikke skjedd noe spesielt. Av psykiske reaksjoner hadde hun vært kontaktsøkende og klamrete, vært redd og hadde ropt etter hjelp. Fysiske skader omfattet et ganske stort sår på høyre legg og skrubbsår på ryggen. Det ble ikke tatt kontakt med noen etter fallene.
Diskusjon
I løpet av fire måneder ble 83 fall registrert, fordelt blant 32 av de 94 beboerne. I litteraturen varierer fallfrekvensen fra 2,2 til 4,2 per person og år (3–5,8,19). Vi vet ikke om alle fall med mindre skade ble registrert i denne studien. Til eksempel kan beboere ha reist seg opp umiddelbart etter fallet uten at det ble observert og rapportert. Personer med demens faller oftere sammenlignet med andre eldre (3, 8). Fallfrekvensen for personer over 65 år er høy i institusjoner (7). Denne studien viste at personer med tidligere fall har økt risiko for fall som samsvarer med tidligere studier (4,8,30–32). For å planlegge sykepleien er det viktig at personalet er oppmerksomme på at flest fall skjer inne på beboerens eget rom/leilighet. Nyberg m.fl. (32) fant i sin studie av tre forskjellige geriatriske omsorgsfaciliteter, at 84 prosent av fallene oppsto på personens eget rom. Bemanningssituasjonen og personalets kompetanse kan påvirke fallfrekvensen. I studien til Jensen m.fl. (8) skjedde omtrent en fjerdedel av fallene om natten. Også i denne studien skjedde mange fall om natten. Dette kan ha sammenheng med at beboerne ligger til sengs, og at de av ulike grunner ønsker å stå opp (for eksempel for å gå på toalettet). På grunn av redusert kognitiv funksjon kan beboerne med demens ha problemer med å tilkalle hjelp for å stå opp. Oversikten over fall fordelt over døgnet viser høyest antall fall rundt måltider og stellesituasjoner. Faktorer hos personen selv var den hyppigste årsaken til fall, noe som samsvarer med andre studier (1,17,33). Hyppige årsaker til fall er gang- og balanseproblemer og muskelsvakhet som er dokumentert i flere studier (5, 17,34, 35). Dette underbygger antydningen om at det å reise seg i seng og komme ut av sengen om natten er risikofylt. Nesten halvparten av beboerne ble registrert som at de hadde en psykisk reaksjon. Man kan undre seg over i hvilken grad personer med demens husker fallet, og om de utvikler frykt for fall og konsekvensene av fall? Legters (36) fant i sin litteraturstudie at forekomst av frykt for fall er fra 12–65 prosent blant hjemmeboende som ikke har erfart fall, og fra 29–92 prosent blant hjemmeboende som har opplevd fall. Frykt for å falle og angst etter fallet kan indirekte føre til selvpåtvunget funksjonelle begrensninger og funksjonell tilbakegang hos den eldre (36,37). I denne studien var det relativt få alvorlige skader. Dette kan ha sammenheng med iverksatte forebyggende tiltak, bemanning og personalets kompetanse. Studien til Eriksson m.fl. (3) dokumenterte elleve frakturer ved 197 fall i gruppen av personer med demens. Van Doorn m.fl. (4) dokumenterte for hele utvalget innen sykehjem 2,8 prosent frakturer, 31 prosent resulterte i milde vevsskader og 6,7 prosent resulterte i andre skader. Personer med demens har flere skader med redusert prognose for full gjenvinning (38). Tjue prosent av fallene viste at personen sannsynligvis ble liggende en time eller mer etter fallet. Det er naturlig at det tar lengre tid å oppdage fall om natten, og at flere hjelpepleiere enn sykepleiere registrerte fall på ettermiddag/kveld og om natten. At mennene ble oppdaget raskere enn kvinnene har antakelig sammenheng med at mennene falt oftere enn kvinnene i fellesarealet inne. Denne studien omfattet en gruppe av personer med demens. En begrensning er et lite utvalg og kort tid studien varte. Registreringsskjemaet omfatter områder som et flertall av personalet besvarte. Data bygger på hva respondentene oppfattet og tolket ut fra hvordan situasjonen var i falløyeblikket eller etter fallet. Det hadde også vært ønskelig å registrere medisiner, andre sykdommer, funksjonsgrad og frykt for fall. I personalets svar var det relativt lite internt bortfall, og svarene på de åpne spørsmålene hadde et omfangsrikt innhold.
Konklusjon
Personalets oppmerksomhet må rettes mot personer som faller, og situasjoner rundt måltider, stellesituasjoner og toalettbesøk både på dagen, kvelden og om natten. De fleste fall skjer inne på beboernes egne rom eller leiligheter. Flest fall blir knyttet til situasjoner hvor beboeren skal reise eller sette seg, og skal til å gå. Det er viktig å passe på beboere som glemmer å anvende rullator. Bemanningen bør være slik at de ansatte har muligheter til å følge opp beboerne, og at de har rutiner som gjør at fall oppdages fort. Fall påfører mange beboere både fysiske og psykiske skader som påvirker deres hverdag. Det er behov for intervensjonsstudier der forskningsbaserte forebyggende tiltak implementeres og vurderes. En stor takk går til avdelingslederne og personalet ved de fire sykehjemmene i Oppland som har bidratt med datainnsamlingen til studien, og Senter for Omsorgsforskning, Høgskolen i Gjøvik, for økonomisk støtte.
Referanser
1. Kallin K, Jensen J, Lundin Olsson L, Nyberg L, Gustafson Y. Why the elderly fall in residential care facilities, and suggested remedies. The Journal of Pharmacological Practice, 2004; 53: 41–54.
2. Gunnarshaug B. Fall blant pasienter i hjemmet og i sykehjem og betydning av tverrfaglighet og mestring. Master of Public Health. Göteborg. Nordiska högskolan för folkhälsovetenskap i Göteborg, MPH. 2007: 23.
3. Eriksson S, Gustafson Y, Lundin-Olsson L. Risk factores for falls in people with and without a diagnose of dementia living in residential care facilities: A prospective study. Archives of Gerontology and Geriatrics. 2008; 46: 293–306.
4. Van Doorn C, Gruber-Baldini AL, Zimmerman S, Hebel JR, Port CL, Baumgarten M, Quinn CC, Taler G, May C, Magaziner J. Dementia as a risk factor for falls and fall injuries among nursing home residents. Journal of the American Geriatrics Society. 2003; 51: 1213–1218.
5. Camicioli R, Licis L. Motor impairment predicts falls in specialized Alzheimer care units. Alzheimer Dis Assoc Disord. 2004; 18: 214–218.
6. Vu MQ, Weintraub N, Laurence Z, Rubenstein LZ. Falls in the nursing home: Are they preventable? J Am Med Dir Assoc. 2005; 6: 582–587.
7. Gillespie LD, Gillespei WJ, Robertson MC, Lamb SE, Cumming RG, Rowe BH. Interventions for preventing falls in elderly people. The Cochrane Database of Systematic Reviews. 2003; Issue 4. Art. No.: CD000340. DOI: 10.1002/14651858. CD000340.
8. Jensen J, Lundin-Olsson L, Nyberg L, Gustafson Y. Falls among frail older people in residential care. Scand J Public Health. 2002; 30: 54–61.
9. Greubel DL, Stokesberry C, Jelley MJ. Preventing costly falls in long-term care. The Nurse Practitioner. 2002; 27, 3; Pro- Quest Medical Library 83–85.
10. Nurmi I, Lüthje P. Incidence and costs of falls and fall injuries among elderly in institutional care. Scand J Prim Health Care 2002; 20: 118–122.
11. Lach HW. Incidence and risk factors for developing fear of falling in older adults. Public Health Nursing. 2005; 22: 45–52.
12. Robins Wahlin T–B. Cognitive functioning in late senescence: Influences of age and health. Doktoravhandling, Karolinska Institutet, Stockholm. 1999.
13. Lord S, Dayhew J. Visual risk factors for falls in older people. Journal of American Geriatrics Society. 2001; 49: 508–515.
14. Chaäbane F. Falls prevention for older people with dementia. Nursing Standard. 2007; 22: 50–55.
15. Miceli DG, DNSc, APRN, FAANP. Falls associated with dementia: How can you tell? Geriatric Nursing. 2005; 26: 106–110.
16. Rokstad AMM. Hva er demens? I: Rokstad AMM, Smebye KL. (red.) Personer med demens. Møte og samhandling. 1. utgave. Akribe, Oslo. 2008.
17. Rubenstein LZ, Josephson KR, Robbins AS. Falls in the nursing home. Annals of Internal Medicine. 1994; 121: 442–451.
18. Sterke CS, Verhagen AP, van Beeck EF, van der Cammen TJM. The influence of drug use on fall incidents among nursing home residents: a systematic review. International Psychogeriatrics Association. 2008; 20: 890–910.
19. Van Dijk PTM, Meulenberg OGRM, van de Sande HJ, Habbema JDF. Falls in dementia patients. The Gerontologist. 1993; 33, 2; ProQuest Medical Library, 200–204.
20. Connell BR, Wolf SL. Environmental and behavioral circumstances associated with falls at home among healthy elderly individuals. Arch Phys Med Rehabil 1997; 78: 179–86.
21. Gill TM, Williams CS, Tinetti ME. Environmental hazards and the risk of nonsyncopal falls in the homes of community- living older persons. Medical Care 2000; 38: 1174–1183.
22. Pettersen R. Falltendens hos gamle. Tidsskrift for Den Norske legeforening. 2002; 122: 631–634.
23. Polit DF, Beck CT. Nursing Research. Eighth edition. Philadelphia: Lippincott Williams & Wilkins: 2008. kap. 10.
24. Jensen J, Lundin-Olsson L, Nyberg L. Gustafson Y. Fall and injury prevention in older people living in residential care facilities: A cluster randomized trial. Annals of Internal Medicine 2002; 136: 733–741.
25. Store norske leksikon, snl.no, Redaksjonen for medisinske fag, 2009– 10–22, http://www.snl.no/fallskade.
26. Nylenna M. Medisinsk ordbok. 6. utgave. Oslo: Kunnskapsforlaget ANS, 2004.
27. Sykepleiernes Samarbeid i Norden (SNN). Etiske retningslinjer for sykepleieforskning i Norden. Vård i Norden, 2003; 23:8–9.
28. Johannessen A, Tufte PA, Kristoffersen L. Introduksjon til samfunnsvitenskapelig metode. 2. utgave. Abstrakt forlag, Oslo, 2004.
29. Altman D. Practical statistics for medical research. London: Chapman & Hall/CRC. 1999.
30. Lundin-Olsson L, Nyberg L, Gustafson Y. The mobility interaction fall chart. Physiotherapy Research International. 2000; 5: 190–201.
31. National Center for Injury Prevention and Control. Falls among older adults: Summery of research findings. http://www.cdc.gov/ncipc/pub-res/toolkit/ SummaryOfFalls.htm.
32. Nyberg L, Gustafson Y, Janson A, Sandman P–O, Eriksson S. Incidence of falls in three different types of geriatric care. Scand J Soc Med. 1997; 25:8–13.
33. Bueno-Cavanillas A, Padilla-Ruiz F, Jimenez-Moleon JJ, Peinando-Alonso CA, Galvez-Vargas R. Risk factors in falls among the elderly according to extrinsic and intrinsic precipitation causes. European Journal of Epidemiology. 2000; 16: 849–859.
34. Rosendahl E, Lundin-Olsson L, Kallin K, Jensen J, Gustavsson Y, Nyberg L. Prediction of falls among older people in residential care facilities by the Dowton index. Aging Clinical and Experimental Research. 2003; 15:142–147.
35. Pettersson A. Motor function and cognition: Aspects on gait and balance. Doctoral dissertation. Stockholm: Karolinska Institutet, 2005. 36. Legters K. Fear of Falling. Physical Therapy. 2002; 82: 264–272.
37. Salkeld G, Cameron ID, Cumming RG, Easter S, Seymour J, Kurrle SE, Quine S. Quality of life related to fear of falling and hip fracture in older women: a time trade off study. BMJ. 2000; 320: 241–246. 38. Shaw FE. Falls in cognitive impairment and dementia. Clinics in Geriatric Medicine. 2002; 18: 159–173.













0 Kommentarer