Hvordan har du det i dag?
Hospice Lovisenberg er en avdeling under Lovisenberg Sykehus som
gir omsorg, pleie og lindrende behandling til kronisk syke
kreftpasienter, pasienter med annen alvorlig kronisk lidelse og
døende pasienter. Hospice har en dag- og en døgnpost. I denne
artikkelen ønsker vi å formidle erfaringer med bruk av et eget
kartleggingsverktøy for symptomlindring, «ESAS», på dagposten.
Dagposten på Hospice er en spesialavdeling for hjemmeboende
pasienter med framskreden sykdom og kort forventet levetid. Vi yter
helhetlig omsorg i et tverrfaglig miljø der målet er å gi optimal
symptomlindring, symptomforebygging, støtte, hjelp og veiledning
til pasienter og pårørende. Vi går ut fra den enkelte pasients
behov og forsøker å gjøre livet så rikt og meningsfullt som mulig
til tross for alvorlig sykdom. Dagposten skal med grunnlag i
Hospicefilosofien arbeide for å utvikle kunnskap og erfaringer om
behandling, pleie og omsorg. Hospice skal være et ressurssenter for
helsepersonell. Pasientene som er innskrevet på dagposten kommer en
til to ganger per uke og kjernetiden er fem timer. Personalet
består av ulike faggrupper: Sykepleiere, fysioterapeuter,
musikkterapeut, leger/psykiater, ernæringsfysiolog, sosionom,
ergoterapeut, kokk og prest.
Hva er «ESAS»?
ESAS (Edmonton Symptom Assessment System) er et skjema der
pasienten graderer sin opplevelse av at symptom på en skala fra
null til ti. Systemet er utarbeidet av professor Eduardo Bruera da
han var tilknyttet kreftsenteret i Edmonton, Canada. Det er et
internasjonalt anerkjent verktøy for systematisk
symptomregistrering for pasienter i lindrende behandling. Skjemaet
er tenkt som en oversikt over pasientens hovedproblemer og er et
utgangspunkt for kommunikasjon med pasienten og kartlegging av
symptomer som eventuelt krever nærmere utredning. ESAS brukes
videre til å evaluere igangsatte tiltak. Et overordnet mål er at
man legger vekt på livskvalitet og pasientens ønsker. Den norske
versjonen har fokus på åtte symptomer i tillegg til det generelle
spørsmålet «alt tatt i betraktning, hvordan har du det i dag»? I
Norge kalles skjemaet, «hvordan har du det i dag». Den norske
versjonen skiller seg fra den opprinnelige ved at man har tatt inn
skille mellom smerter i ro og smerter ved bevegelse. Scorene fra
det utfylte skjema blir daglig overført til en grafisk fremstilling
som gjør det mulig å se endringer, eventuelt resultat av tiltak og
så videre. De viktigste fordelene ved kartleggingsverktøyet er at
man raskt får tilgang til pasientens egne opplevelser av sine
plager, det gir mulighet for en felles referanseramme i arbeidet
med alvorlig syke, og det gir også mulighet for kvalitetssikring av
tjenesten ved å dokumentere plager og å vise effekt av tiltak.
Smertekartet gir mulighet til å beskrive smertens karakter og
lokalisasjon. Vi benytter også smertedagbok slik at pasienten selv
kan dokumentere og følge med i egen smertebehandling.
Oppstart av ESAS på dagposten
I mars 2004 ble det bestemt at vi skulle begynne med
ESAS-registrering på dagposten. I standard for palliasjon foreslås
det ESAS som kvalitetsindikatorer som kan være med på å sikre
kvaliteten i palliativ behandling. (Standard for palliasjon, NFPM
2004). Det ble fra starten av jobbet systematisk for å få til en
god kommunikasjon og veiledning. Til dette fikk vi hjelp av
Kompetansesenteret for lindrende behandling, nå ALB på Ullevål
Universitets sykehus. De var nokså nyoppstartet, men bidro med
undervisning. Dagposten har et ønske om å være et fristed for
alvorlig syke mennesker. Med vårt helhetlige perspektiv var det
nødvendig med diskusjon i personalet for å motivere til å ta
redskapet i bruk. Noen ansatte opplevde en slik registrering som
medikaliserende. Flere hadde vansker med å se nytteverdien.
Behov for struktur
Personalet informerte alle pasienter om hensikten med ESAS før
vi startet opp. I starten manglet vi rutiner og struktur. Vi tenkte
det var viktig å la det være en «myk» start der dette skulle være
uformelt og minst mulig «utrivelig». Vi møtte utsagn som: «Må vi
fylle ut skjema nå igjen?» «I dag også?» «Jeg har egentlig ingen
plager.» Dette førte til at vi hadde behov for mye informasjon og
bearbeiding også i personalgruppen. Flere hadde sympati med
pasientene og lot de derfor slippe å fylle ut. Også i standard for
palliasjon nevnes det at skjemaet kan oppleves belastende for
alvorlig syke å skulle fylle ut. Det var opp til den enkelte hvor
man satte seg ned for å fylle ut skjema. Dette medførte at vi ikke
hadde oversikt over om pasienten hadde fylt ut skjema, hvor skjema
befant seg og eventuelt om pasienten hadde oppfattet skjemaet
korrekt eller hadde spørsmål. Situasjonen ble etter hvert for
«tilfeldig». Noen besvarte ESAS, andre ikke. Dette gjorde det også
vanskelig med tanke på å ivareta taushetsplikten. Hvem som helst
kunne lese andres opplysninger. Resultatet ble en del frustrasjon
både hos pasienter og personalet og behovet for ytterligere
struktur meldte seg.
I dag sitter pasientene ved et definert sted og fyller ut
skjema. Personalet er tilgjengelig for å svare på spørsmål og kan
eventuelt være med som assistent i utfylling av spørsmålene.
Personalet tar inn skjema og leser igjennom. Dette gjøres mens
pasientene er til stede slik at man raskt kan handle der det er
påkrevet. Hvert team er ansvarlig for å føre skjema over til
grafisk oversikt (samleskjema) og sammenligne med tidligere score
hos den enkelte pasient. Vi bruker opplysningene til å iverksette
tiltak og evaluere. Når skjemaet med sammenfatningene er fullt,
legges dette i journalen.
Erfaringer
Skjemaet kan gi et raskt og verdifullt bilde av pasientens
symptomer. Symptomene som er valgt ut på ESAS oppleves av personale
som sentrale. Spørsmålene hjelper oss til å avgrense omfanget ved
det å tilby lindring. Både pasienter og personalet har rapportert
ESAS som nyttig utgangspunkt for samtale. Spørsmålene favner både
fysiske, psykiske, sosiale og eksistensielle sider. Slik kan
skjemaet gjøre det naturlig å komme inn på viktige sider ved det å
ha en uhelbredlig sykdom med kort forventet levetid. Ved å fange
opp det pasienten uttrykker eller forsøker å gi uttrykk for, blir
det mulig å henvise videre. Noen uttrykker tilfredshet ved at det
åpnes for mulighet til å få si noe om hvordan de har det. Vi har
fått tilbakemelding om at det oppleves godt for pasienten å bli
tatt på alvor. Skjemaet brukes som utgangspunkt på ukentlige
tverrfaglige møter og kan virke bevisstgjørende på oss som
helsepersonell. I praksis henvender vi oss mye til hverandre,
arbeider på tvers av faggrupper og henviser til særfaglig
intervensjon der det er behov. Vi arbeider på denne måten
tverrfaglig med felles overordnet mål samtidig som den enkelte
faggruppe tilfører teamet sitt fagspesifikke perspektiv.
Pasientens synsvinkel
Når pasienten scorer høyt på smerter, samtaler vi med pasienten
og henviser videre til lege eller andre i teamet. Dersom det er
behov for økning av smertestillende medikamenter kan vi eksempelvis
ta i bruk smertedagbok som et hjelpemiddel. Pasienten fører da
skjematisk bruk av smertestillende gjennom hele døgnet og på
bakgrunn av dette kan det gjøres endringer i medikamentbruken.
Pasienten er aktiv med i beslutningsprosessen og blir sett på som
en aktør og samarbeidspartner mer enn et passivt objekt.
Perspektivet er snudd fra «eksperten» til pasientens synsvinkel.
ESAS gjør det mulig å få frem behov for undervisning innen
ulike områder. Dersom flere pasienter scorer høyt innenfor et
område, arrangerer vi tematime med undervisning. For eksempel viste
det seg at mange flere pasienter var mer plaget av munntørrhet enn
vi var klar over. Tema kan være: munnpleie, medikamentell
smertelindring, fallforebygging, fatigue, ernæring og
trygderettigheter. Alle faggrupper er engasjert og involvert.
Pasientene utrykker engasjement og tilfredshet rundt økt kunnskap
på de ulike felt.
Noen pasienter forteller at skjemaet enkelte ganger hadde sett
annerledes ut dersom de hadde fylt det ut hjemme om morgenen, altså
før de kom til Hospice. Når de kom innenfor døren på dagposten, ble
sett og møtt, følte de seg med en gang bedre. For å undersøke dette
«nærmere igangsatte vi som et prøveprosjekt der pasientene fylte ut
skjema både ved ankomst og avreise. Resultatet var overaskende
tydelig.
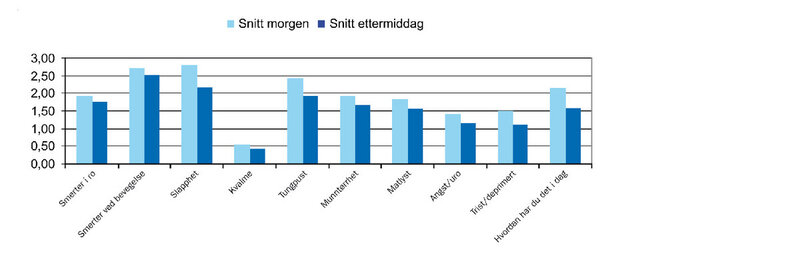
Det kan leses en klar tendens til positiv utvikling på alle
parametere fra utfylling av skjema på morgenen til samme skjema på
ettermiddagen. Kan sosialt felleskap gi lindring på flere områder?
Noen kritiske innvendinger
Hva er det vi egentlig måler ved å benytte ESAS og hvor valide
resultat gir det utfylte skjema? Det kan virke som et paradoks at
dagen starter med å fokusere på problemer når dagposten i
utgangspunktet skal gi livslyst, inspirasjon og vekst. Ikke alle
ønsker å dele med andre sine innerste tanker og problemer. Skjemaet
kan oppleves som om vi ser på mennesket som enkeltstående deler –
og ikke som hele mennesker.
Eksempel:
Margrethe med diagnosen lungekreft er 72 år og har vært pasient
tilknyttet dagposten over lang tid. Hun er en av dem som alltid
kommer smilende og bedyrer at hun har det bra. Selvsagt plages hun
av tung pustt og falltendens, men alt i alt har hun ingenting å
klage over. Hun er sosial, har god kontakt med nær familie og har
stort nettverk av venner. ESAS-skjema viser alltid lave score
unntatt på tungpust hvor tallet er 9–10. Plutselig en uke scorer
hun 7–8 på angst og uro uten at man på noen som helst måte kan
oppdage dette på hennes væremåte utad. Hun er like smilende, og på
spørsmål om hvordan hun har det, svarer hun «bra».(Hvordan er det
mulig og hvorfor gir hun muntlig uttrykk for dette?) Jeg tar
kontakt og sier det som det er at jeg på ESAS-skjema har observert
høye score på angst/uro. Er det noe vi kan hjelpe henne med?
Gjennom samtalen kommer det fram at årsaken er at en av
medpasientene var død. De hadde hatt god kontakt over tid – også
privat! Dødsfallet hadde kommet overraskende på Margrethe, selv om
hun visste at tilstanden var dårlig. Hun hadde fått tanker som
«hvem blir den neste?» – og dette hadde utløst angst. Det kunne jo
like godt bli henne selv … Vi snakket lenge sammen og jeg fikk
bekreftet at Margrethe hadde mange hun kunne dele disse tankene med
– også presten i menigheten hun tilhørte. Neste uke var ESAS score
på angst/uro nede i 1.
Dette viser at ikke alle makter å meddele seg direkte og
muntlig til personalet.
Eksempel:
Anna fremstår som en reservert og litt beskjeden dame i 50 åra.
Hun scorer 8 på matlyst og tilsvarende på kvalme. Hun forteller at
hun er litt plaget av uro og slapphet, men bagatelliserer det under
samtalens løp. Hun skraverer over abdomen og markerer «takvise
smerter» på kroppskartet. Pasienten forteller at hun startet opp
med medikamentet Oxycontin 10 mg x 1 for en måned siden. Hun bruker
nå Oxycontin 20 mg x 2. Anne har brystkreft med spredning og er nå
ferdig med all tumorrettet behandling. Primærkontakten fanger opp
vanskene gjennom ESAS og legen henviser raskt til ernæringsfysiolog
for eventuelle tiltak. Pasienten er med på den jevnlige
undervisningen om smertelindring og kvalme, men den grafiske
oversikten viser ingen bedring i opplevd symptomlindring. På
tverrfaglig møte diskuteres det hvilke tiltak Anna kan få hjelp av.
Det besluttes at det skal settes av tid for tettere kontakt og
samtale enn det er investert i tidligere. Det kan se ut som om Anna
trenger tid for å bygge et relasjonsmessig og nært forhold til
personalet og å få tillit til å åpne seg. Teamet kommer til enighet
om at det skal byttes primærkontakt, da det ser ut som om Anna har
søkt til en spesiell i personalgruppen. Problemet viser seg å være
obstipasjon og pasienten synes dette er et pinlig område for henne
å snakke om. Det viser seg at hun har hatt vansker med hard
avføring hele livet, men at dette har forverret seg betraktelig
etter at nye medisiner er kommet til. I personalgruppen ble dette
et tema. Er obstipasjon et så sentralt punkt at det burde stå på
ESAS?
Dilemmaer
Punktene vi ber om besvarelse på er heller ikke alltid de
pasientene er mest opptatt av eller som dekker best deres behov.
Kanskje det er andre problemstillinger pasienten ønsker at vi skal
fokusere på. Skjemaet er jo nettopp ikke utarbeidet av pasientene
selv, men av leger.
Enkelte pasienter trengte en «hjelper» til å fylle ut. Noen,
både personale og pasienter synes det tar lang tid. På dager med
dårligere bemanning og når mange pasienter i tillegg kommer
samtidig, ble det vanskelig å gjennomføre dette. Vi kom i mange
dilemmaer. Skal alle fylle ut skjema uavhengig av dagsform? Flere
av våre pasienter har vansker med å forholde seg til informasjon.
Pasienter med kognitive svikt, eller pasienter som er deprimerte
kan være eksempel på dette. For mange er det vanskelig å definere
smerter med tallangivelser på et skjema.
Eksempel:
Odvar er en mann på 47 år som fikk diagnosen glioblastom for
cirka ett år siden. Personalet opplever han umiddelbart som en
flott og ressurssterk person med godt humør og kjappe replikker.
Han beskriver seg selv som en aktiv mann med stort nettverk og
mange interesser. Han er far til to mindrårige barn og har en
ektefelle som er i fullt arbeid. Allerede under første besøk ble
det likevel tydelig at han hadde funksjonsmessige vansker, noe som
senere skulle vise seg å bli store utfordringer i miljøet. Odvar
hadde kognitive vansker som blant annet viste seg i en ukritisk
holdning, vansker med mengdeforståelsen, struktur og hukommelse.
Dette førte til rastløshet og en del merkelige opplevelser som ble
forsøkt dekket over av de som tilfeldigvis var omkring ham.
Dagsformen kunne variere svært mye slik at personalet opplevde stor
uforutsigbarhet med tanke på hvor tett oppfølging det var behov
for. Noen ganger kunne vi «bomme» på hvor tett vi skulle følge ham
opp med det til følge at Odvar kunne bli irritert og tverr. Noen
pasienter trakk seg i perioder unna ham. ESAS skjema ble en stor
utfordring for Odvar. Den grafiske oversikten viste liten
sammenheng i hvordan han scoret fra gang til gang og personalet
forsøkte derfor å følge enda tettere opp for å se hva som egentlig
var reelt. Odvar så noen ganger ut til å gardere seg ved å score
fem på alle symptom og det opplevdes svært tilfeldig hvilken score
han gav det enkelte symptom. Det kunne se ut som om det var like
avgjørende hvem som satt sammen med ham og hva de scoret enn hva
hans egen dagsform var. Odvar ble introdusert for hjelpemiddelet
«linjalen» som viser ansiktsutrykk som symbol for tallene og ble
plassert alene uten forstyrrende inntrykk i håp om å bedre
validiteten. Personalet diskuterte hvorvidt det var etisk
forsvarlig å utsette pasienten for oppgaven og besluttet at det
ikke gav mening å fortsette slik. Vi valgte heller å samtale tett
og slik følge opp hans individuelle behov for smertelindring.
Familien ble dessuten tilbudt samtale om hvordan kognitive vansker
kan påvirke hverdagen og tilbud om pårørendegruppe for å treffe
andre i lignede situasjon. Primærkontakten gav samtidig familien
råd om tilbud som finnes til barna i den situasjonen de var i. Det
ble opprettet ett tett samarbeid med komunehelsetjenesten om tiltak
og senere i forløpet ble pasienten tilbudt plass på døgnposten for
avlastning.
Prestasjonsangst
Noen pasienter har vanskelig for å forholde seg til tall uten å
ha kognitive vansker. Av erfaring ser vi at enkelte
«personligheter» har vanskelig for å omsette en indre opplevelse
eller fysisk plage til ett tall slik det stilles krav om ved
utfylling av ESAS. Noen er svært opptatte av å være korrekte,
sannferdige og mest mulig presise. Dette manifesterer seg ved at de
ikke vil fylle ut skjema, scorer midt imellom to tall eller kommer
med utfyllende kommentarer til det enkelte punkt. På kroppskartet
kan det noen ganger skraveres og detaljfokuseres samt at tegningen
kan forandres noen ganger med tanke på tykkelse og/eller at figuren
endres. I tillegg vil flere ha samtale og mulighet til å forklare
hvorfor de fyller ut skjema som de gjør. Det kan noen ganger bli
lange forklaringer og historier rundt dette. Totalt sett erfarer vi
at det kan bli en slitsom affære for noen å fylle ut ESAS hver gang
de kommer. Noen ser på utfyllingen med så stort alvor at enkelte
opplever prestasjonsangst og redsel for å gjøre feil. Personalet
har gjentatte ganger holdt undervisning med ønske om å trygge den
enkelte i forhold til hvordan de besvarer skjemaet.
Kulturbakgrunn er med på å prege hvordan pasienten vektlegger
og uttrykker smerter.
Psykologiske faktorer som åpenhet rundt eksempelvis angst og
depresjon kan være en annen utfordring. Kanskje er det lettere å
fortelle om munntørrhet enn tristhet? Hva er det som skjer dersom
jeg svarer at jeg har det bra? Mister jeg tilbudet dersom jeg
scorer lavt? Innfrir jeg forventningene til å være dagpostpasient?
Eksempel:
Gunnar ga uttrykk for at han hadde litt smerter. På ESAS skjema
scoret han lavt, men man kunne tydelig se at han hadde problemer.
Dette kom fram når han skulle sette seg i en stol og ikke klarte å
sitte rolig over tid. Han holdt seg for seg selv ble fort sliten og
orket lite. Etter samtale med primærkontakten kom det fram at han
hadde store smerter, men våget ikke synliggjøre dette. Gunnar var
engstelig for at han ikke kunne være pasient på dagposten lengre
dersom han var for dårlig. Han ville heller ikke ta mer
smertestillende da han var redd for å bli sløv og miste kontrollen.
Etter god informasjon og tett oppfølging med hensyn til
medikamentøkning, endret Gunnar seg. Han ble utadvendt, sosial og
fikk en tydelig bedre livskvalitet.
Konklusjon
Som helsepersonell er vi vant til å observere og mene noe. ESAS
gir pasientene selv en mulighet til å utrykke hvordan de har det.
Slik er ikke dette noe som er sant eller mindre sant, men en
holdning til hva pasienten selv mener er viktig. Utgangspunktet for
helsehjelpen blir derfor hos pasienten og hva vedkommende uttrykker
som det viktigste.
Et ønske om å arbeide helhetlig krever aktiv bruk av gode
verktøy for å ha en realistisk mulighet for måloppnåelse. ESAS er
et nyttig verktøy for å dokumentere, observere og kunne følge
utviklingen av de symptomer som er valgt ut. ESAS kan være en av
flere muligheter til å fange opp noen symptomer. Et sentralt punkt
er hvordan skjemaet brukes. Når går vi inn med tiltak, på hvilket
score er det rimelig å reagere? Vi er ulike både som helsearbeidere
og pasienter. Vi tenker oss at det ville være en sikrere score
dersom man hadde en nøkkel som definerer nærmere hva det enkelte
tall innebærer for pasienten. Kanskje kunne vi gjentatt informasjon
om skjema, bruk, utfylling og eventuelt gitt ut skriftlige
retninglinjer for bruk av verktøyet. Smerte-og symptomlindring er
fortsatt en utfordring.
Litteratur:
1. Rogg L. Legene er våre kunder. Tidsskr Nor Legeforen 1/
2007; 127(1): 66-7.
2. Ottesen S, Fossli I, Aamotsmo T, Holten R. Fra teori til
virkelighet i det palliative landskap? Tidsskr Nor Legeforen 2005;
125(6): 760-62.
ESAS – Standard for palliasjon, NFPM 2004 side 7.




















0 Kommentarer