Parkinson: Pasienten opereres i våken tilstand
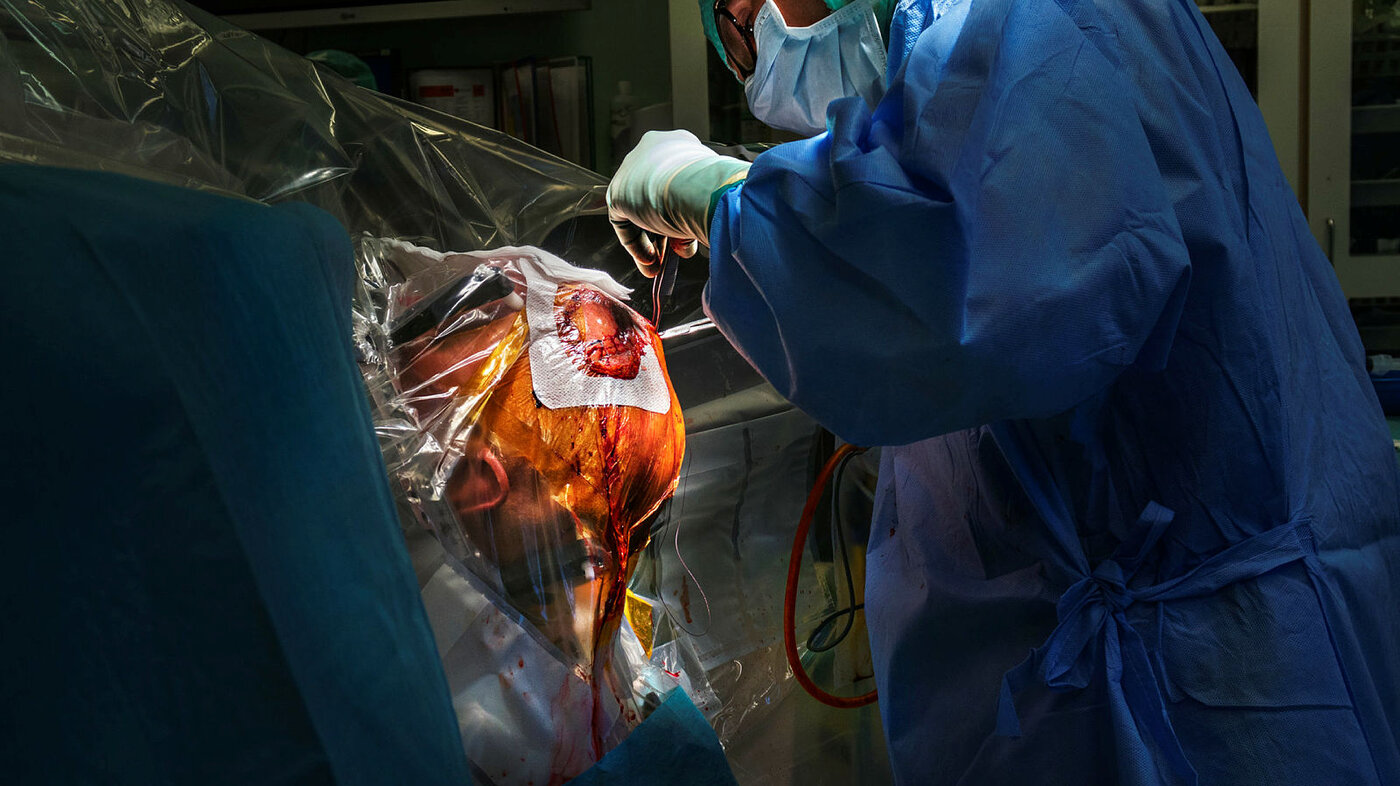
Fastspent, i våken tilstand, blir Finn Nortvedt operert i hjernen. Parkinsons sykdom kan ikke kureres, men han kan få et bedre liv.
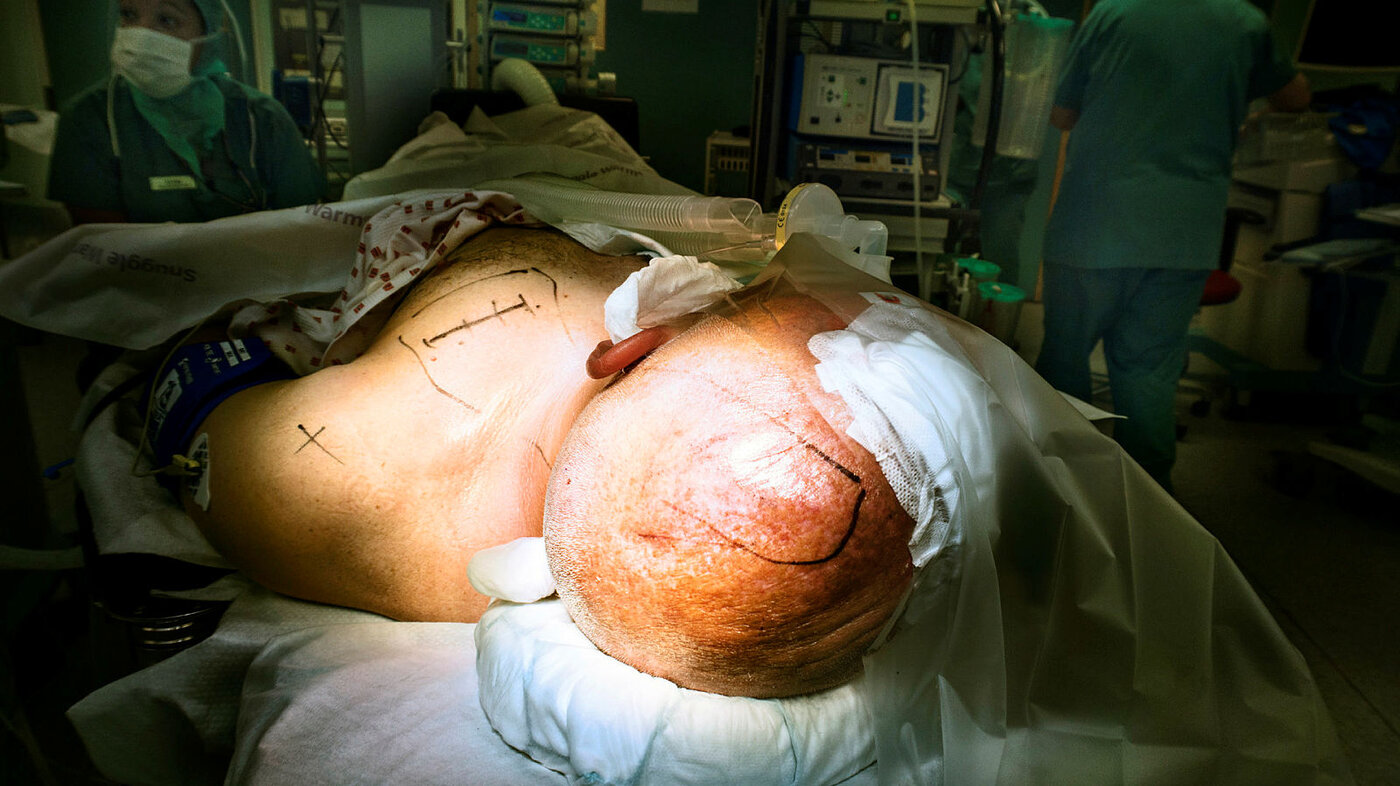
Det er snart seks år siden Finn Nortvedt fikk diagnosen Parkinsons sykdom. Da var han 59 år. Nå ligger han her på operasjonsbordet. Anestesisykepleieren holder årvåkent øye med ham. Han skal jo ikke sove, men heller ikke kjenne smerte. Kirurgen er klar til å snitte og bore, operasjonssykepleierne er parat med utstyret.
I år er det 200 år siden symptomene på paralysis agitans ble beskrevet for første gang. Det gjorde den engelske legen James Parkinson i essayet «the Shaking Palsy» (skjelvende lammelse). Senere fikk den nevrologiske sykdommen hans navn.
Årsak ukjent
Fortsatt er årsaken til Parkinsons sykdom ukjent. Det man vet, er at de med Parkinsons har redusert evne til å produsere dopamin. Men hvorfor vet man ikke.
Årlig får minst 500 personer diagnosen Parkinsons sykdom i Norge. Om lag 70 blir operert, de fleste på Rikshospitalet, noen på St. Olavs Hospital. Operasjon er ingen kur, målet er å redusere symptomer, som stivhet og skjelving.
Stadig større medisindoser
Det begynte med at han følte seg treg. «Få opp farten, Finn!» kunne kona si. Armen var stiv. Han følte at han lespet, klarte ikke å artikulere ordentlig. Kona var enig. Fingrene var også stive, mimikken dårlig.
Bare noen timer etter at han fikk Parkinsons-medisiner, kunne han igjen bevege fingrene. I flere år har tablettene hjulpet ham. Men dosene med dopamin har blitt hyppigere og sterkere. Det er vanlig at medisinen mister sin effekt etter hvert.
Han var aldri i tvil: Kunne han bli kandidat for operasjon, ville han det. Nortvedt er selv sykepleier. Han har undervist i mange år og han har skrevet lærebøker.
Fra han ble utredet til operasjonsdagen her på Rikshospitalet gikk det et halvt år. Nå – en dag i juni – skal han få elektroder i hjernen og et batteri under huden på brystet. Når dette koples sammen, oppstår det man kaller dyp hjernestimulering. Som altså skal gi Finn et bedre liv. Det vil bety redusert medisinbruk og jevnere form.
Han har fått høre at han kan bli så bra som han nå er på sitt beste med medisiner. Ikke bedre. At han kan få 10–15 gode år. Men at sykdommen er der og vil utvikle seg. Hvor raskt? Det kan ingen spå.
– Jeg er spent og håpefull, sa han for noen dager siden.
Det tærer på når kroppen ikke lystrer. De store symptomsvingningene gjør det vanskelig å planlegge i hverdagen. Håpet om å bli bedre dominerer, derfor gruer han seg ikke, slik mange andre gjør. De skal jo være våkne under inngrepet. De lurer på om det vil gjøre vondt og bekymrer seg for lyden av boret.
Han er også glad det er en kvinnehånd som skal skjære i ham, ikke en svær mannelabb.
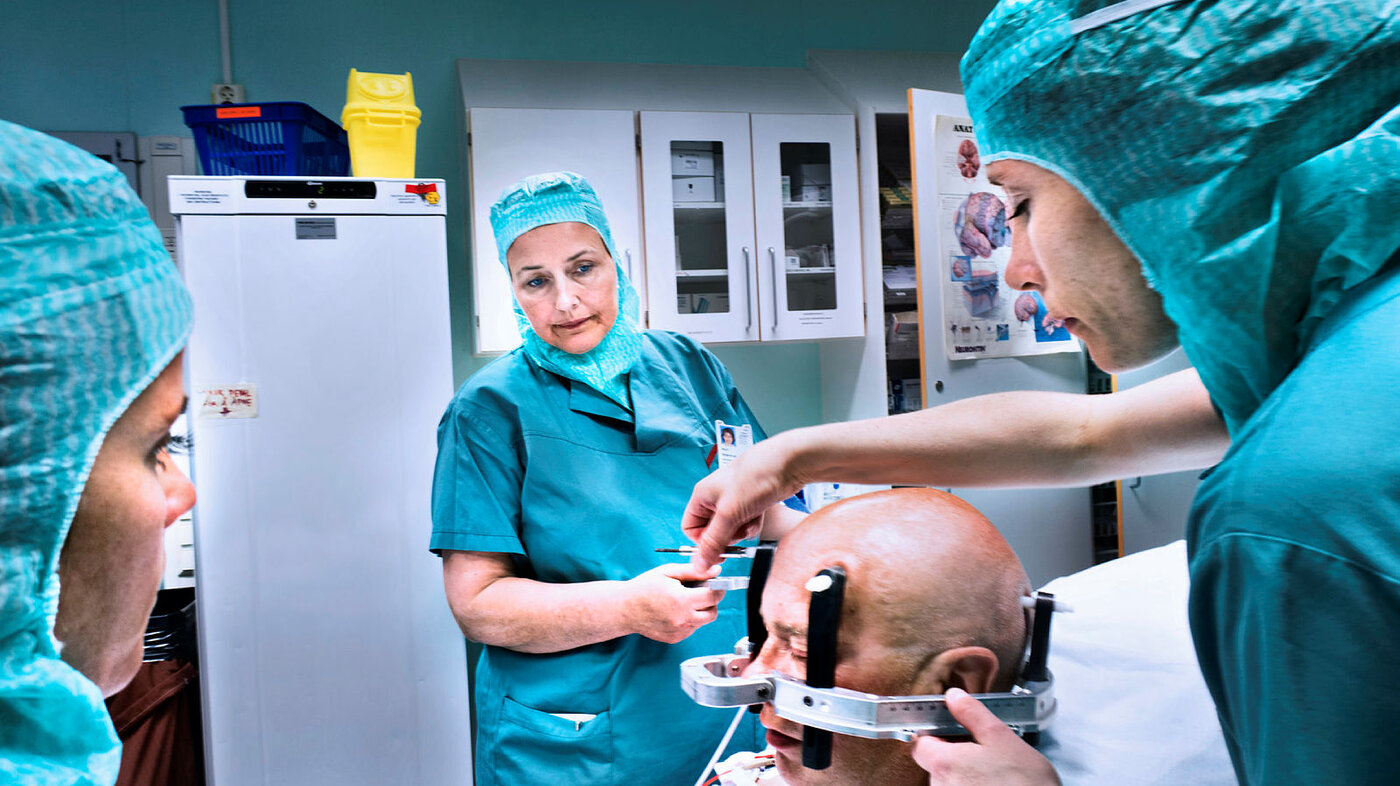
Fire skruer i hodet
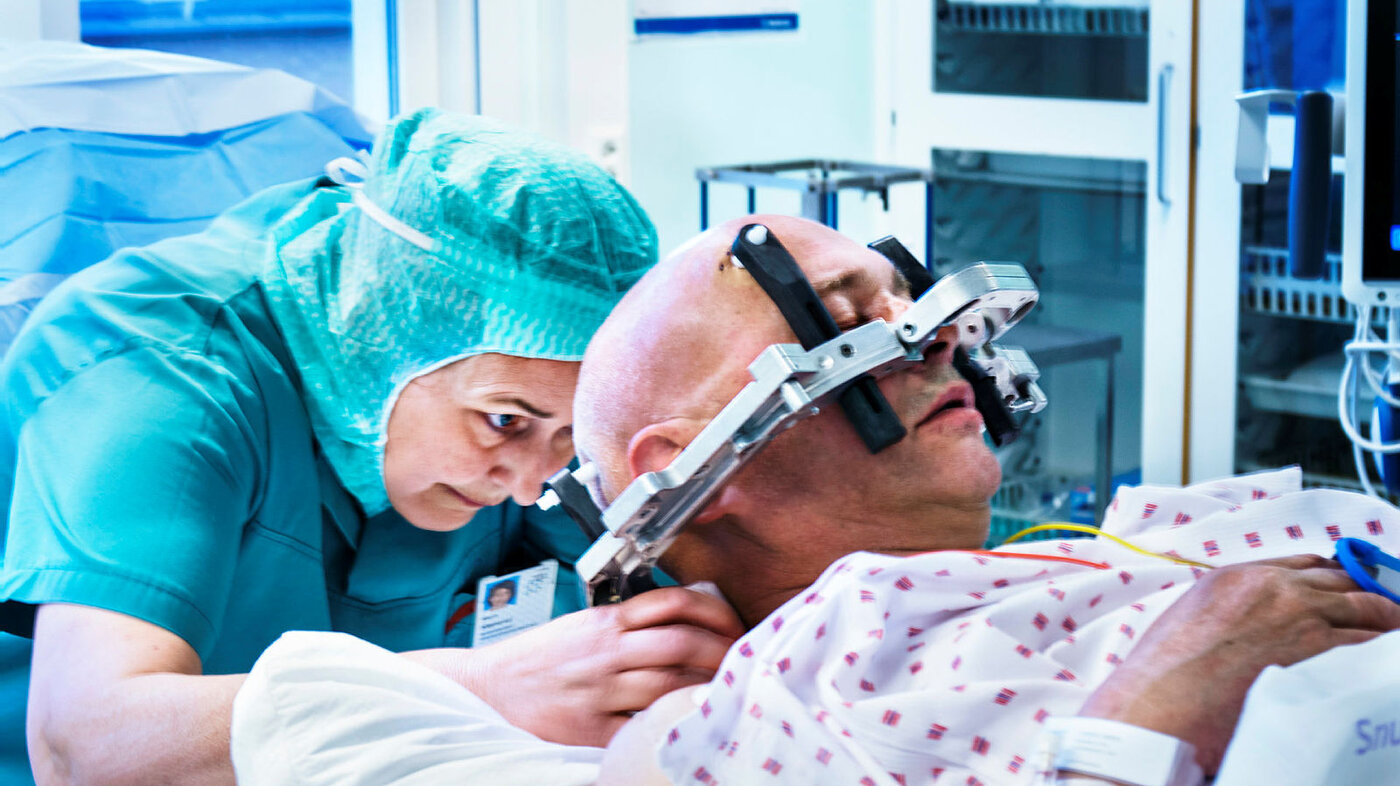
Nortvedt har sovet en natt på nevrokirurgen. Dagen startet med at han fikk festet en metallring på hodet. Med rikelig lokalbedøvelse ble den skrudd til med fire skruer.
– Er det vondt? Går det bra, spurte nevrokirurgen.
– Hvis ringen flytter seg en millimeter, må vi begynne på nytt.
– Fytterakker'n, sa Finn.
Operasjonssykepleieren og nevrokirurgen fikk plassert ringen nøyaktig der den skal være. Bom fast.

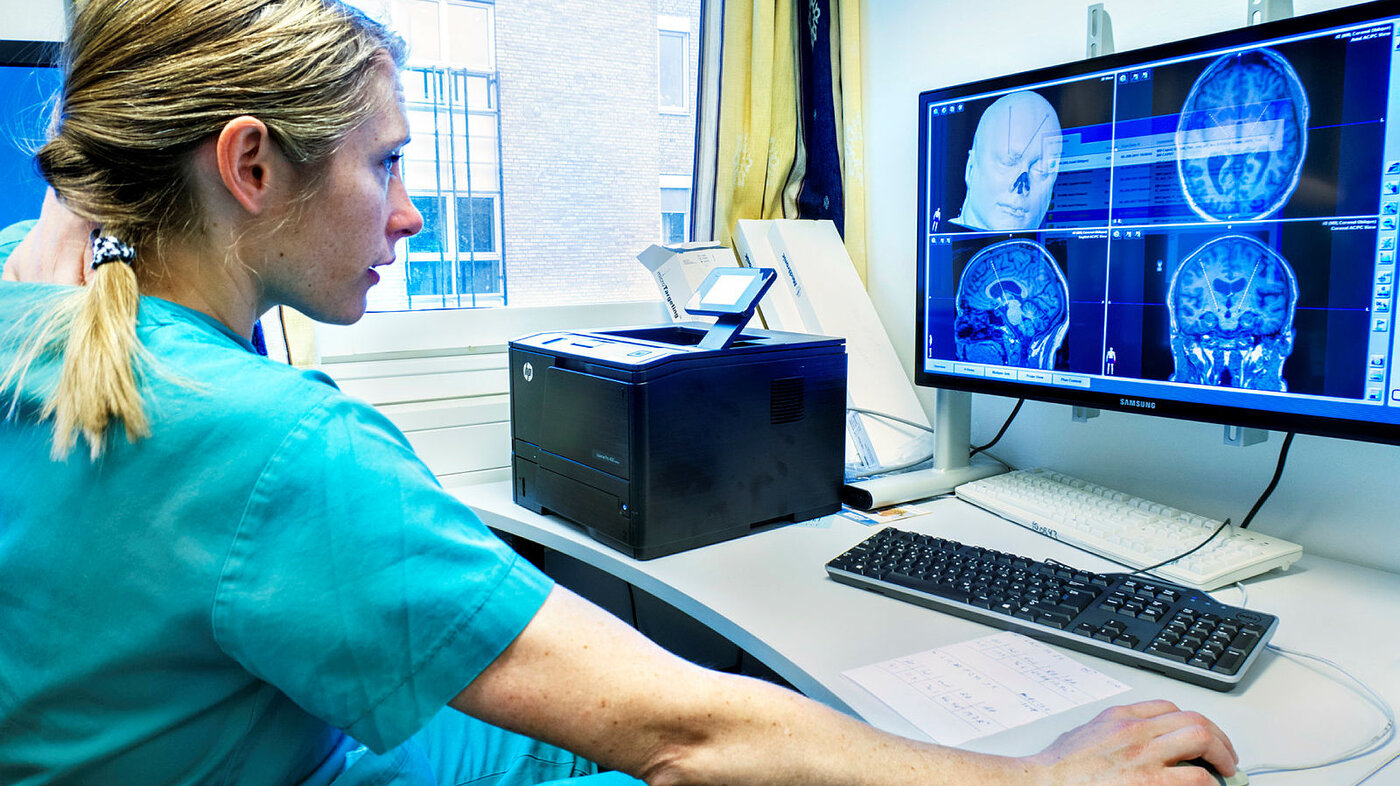
Med stativet fastskrudd på hodet ble han trillet av gårde for å ta CT av hjernen. Etterpå tok sykepleierne ham med for å leire ham på operasjonsbenken. Imens gikk kirurgen på kontoret for å studere CT-bildene på pc-en. Et dataprogram skal hjelpe til for å nå målet: Å treffe blink med elektrodene når de plasseres i hjernen. Det handler om millimetere.
Men hva hvis hun bommer? Kan vondt bli verre?
Det er da hun sier de befriende ord:
– Alt er reversibelt!
Utvalgte sykepleiere
Bare et begrenset antall operasjonssykepleiere er med på disse inngrepene, for mengdetrening er nødvendig. De er drillet i nøyaktighet og kan alt om inngrepet. Pasienten skal alltid ha noen å henvende seg til.
– Ligger du godt?
– Nei, det gjør vondt i nakken.
Finn Nortvedt føler et snev av panikk. Skal han ligge i denne stillingen i timevis? Men sykepleierne er på alerten. De hjelper til så det blir mer behagelig for hodet, og han får lov til å slumre litt.
Mye skal koordineres under denne operasjonen, og det er viktig at teamfølelsen er god. Operasjonssykepleierne har forberedt så alt utstyr er til stede i rett tid. Da kan kirurgen gjøre jobben uten å tenke på det.
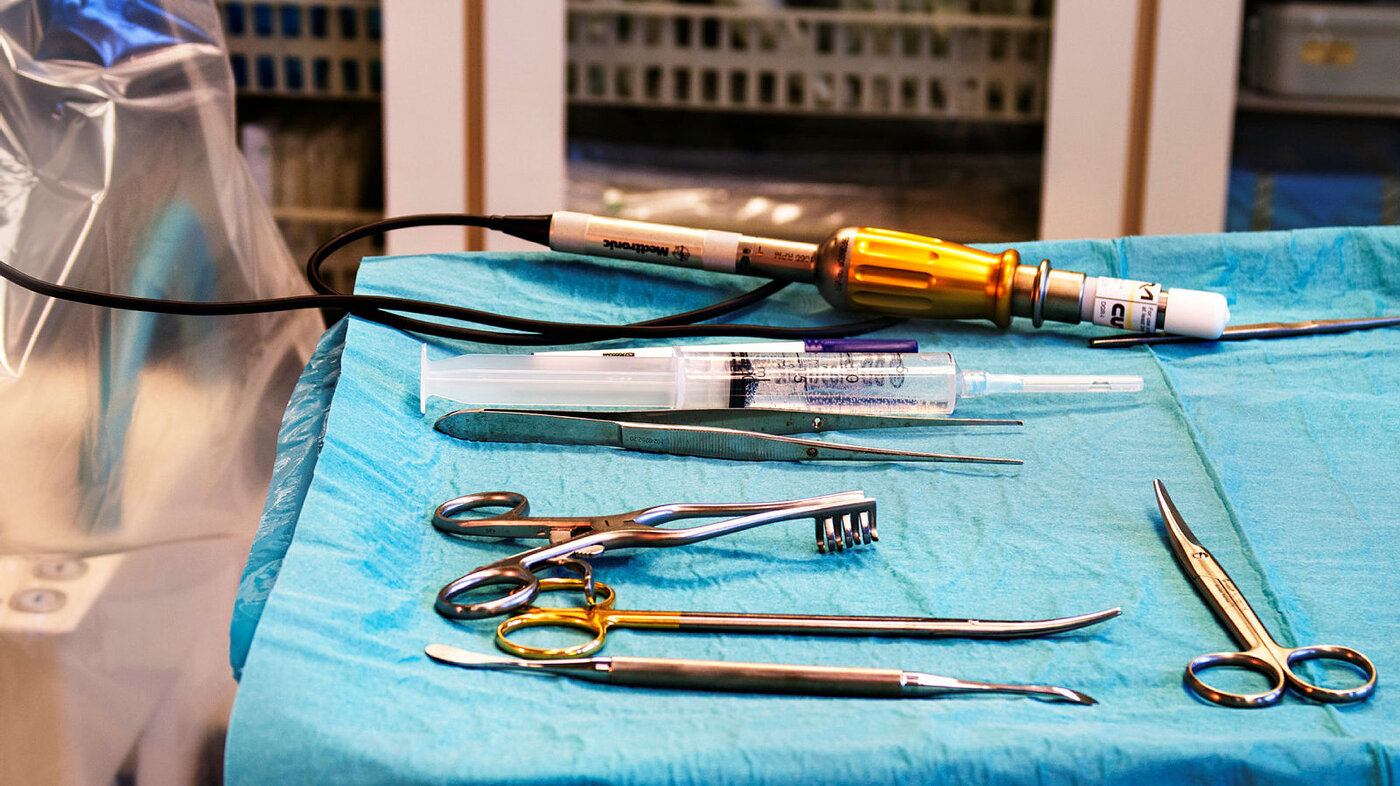
Det er nevrokirurg Ane Konglund som har utført de fleste parkinsonoperasjonene de siste årene. Nå setter hun en ramme oppå hoderingen Nortvedt fikk på i sted. Innstillingene er nøye regnet ut slik at operasjonen skal bli vellykket.
Det er to punkter i STN-kjernen som skal stimuleres med strøm. STN – subthalamus nucleus – er en liten linseformet cellekjerne i hjernen.
Poenget er å finne det spesielle området i hjernen som vil gi optimal effekt og minst mulig bivirkninger for pasienten. De kaller det stedet for «target».
Borer i skallebeinet
Teamet går gjennom sjekklisten.
– Vi forventer lite blod, sier Ane Konglund.
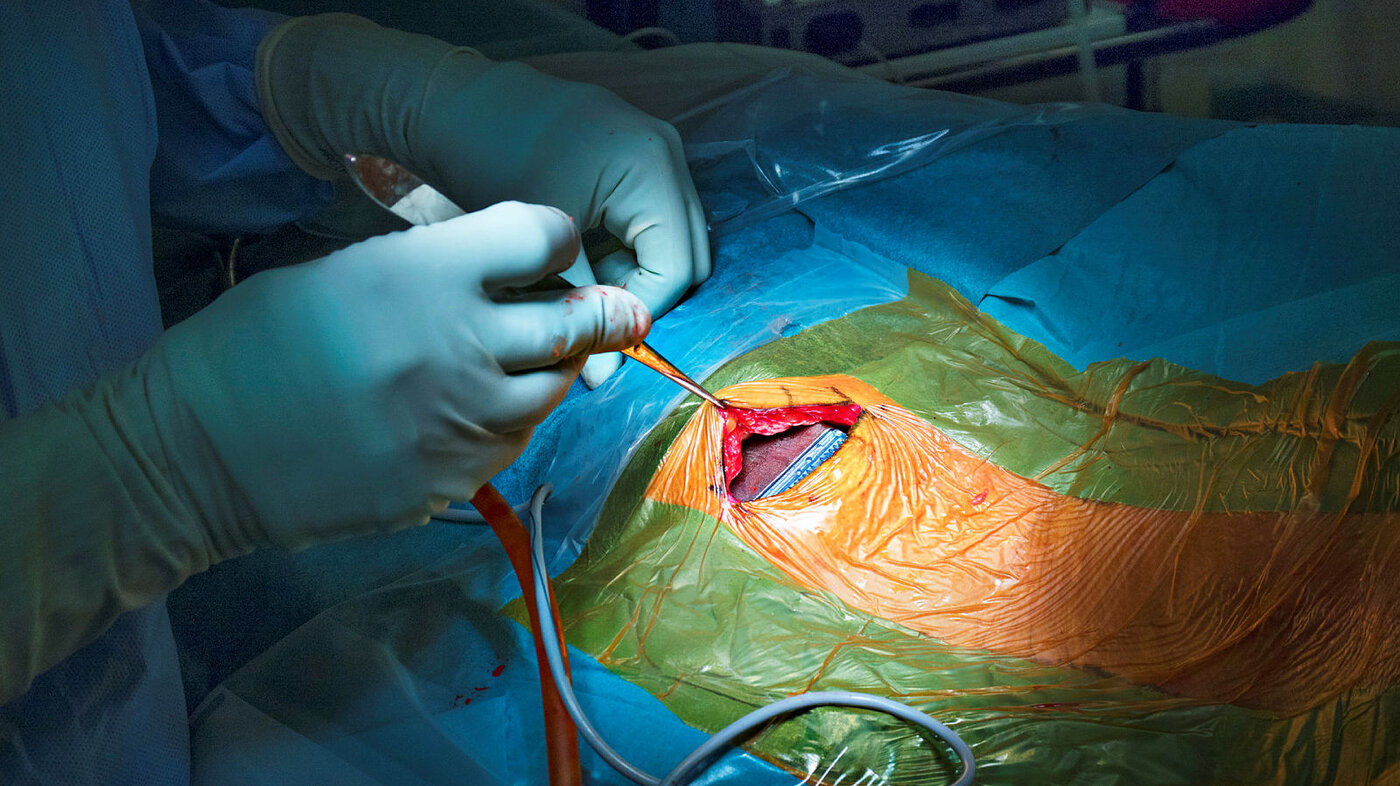
Nesten to timer etter at Nortvedt er trillet inn på operasjonsstuen, snitter kirurgen en halvsirkel i huden oppå hodet.
– Borer du nå, eller, spør pasienten.
– Nei, nei, nei, vi sier fra. Vi må fjerne litt hud først, svarer Konglund.
Hun gir litt mer bedøvelse. Bretter huden til side. Deretter borer hun seg gjennom skallebeinet. Når det er gjort, fører hun ned testelektrodene.

– Går det greit, spør anestesisykepleieren stadig.
Hun har kontroll på at pasienten er våken og smertefri.
– Jada, sier pasienten.
Etter tjue minutter kommer nevrolog Mathias Toft. Han setter seg ved pasienten og sjekker hjernesignalene på skjermen. De skal stemme med punktene kirurgen har funnet.
Så begynner de på den møysommelige kliniske testingen som til slutt avgjør hvor elektrodene skal plasseres.
– Vi tar den beste siden din først, den høyre, sier nevrologen til pasienten.
– Kan du knytte hånden? Nå kan du slappe av. Kjenner du noe nå?
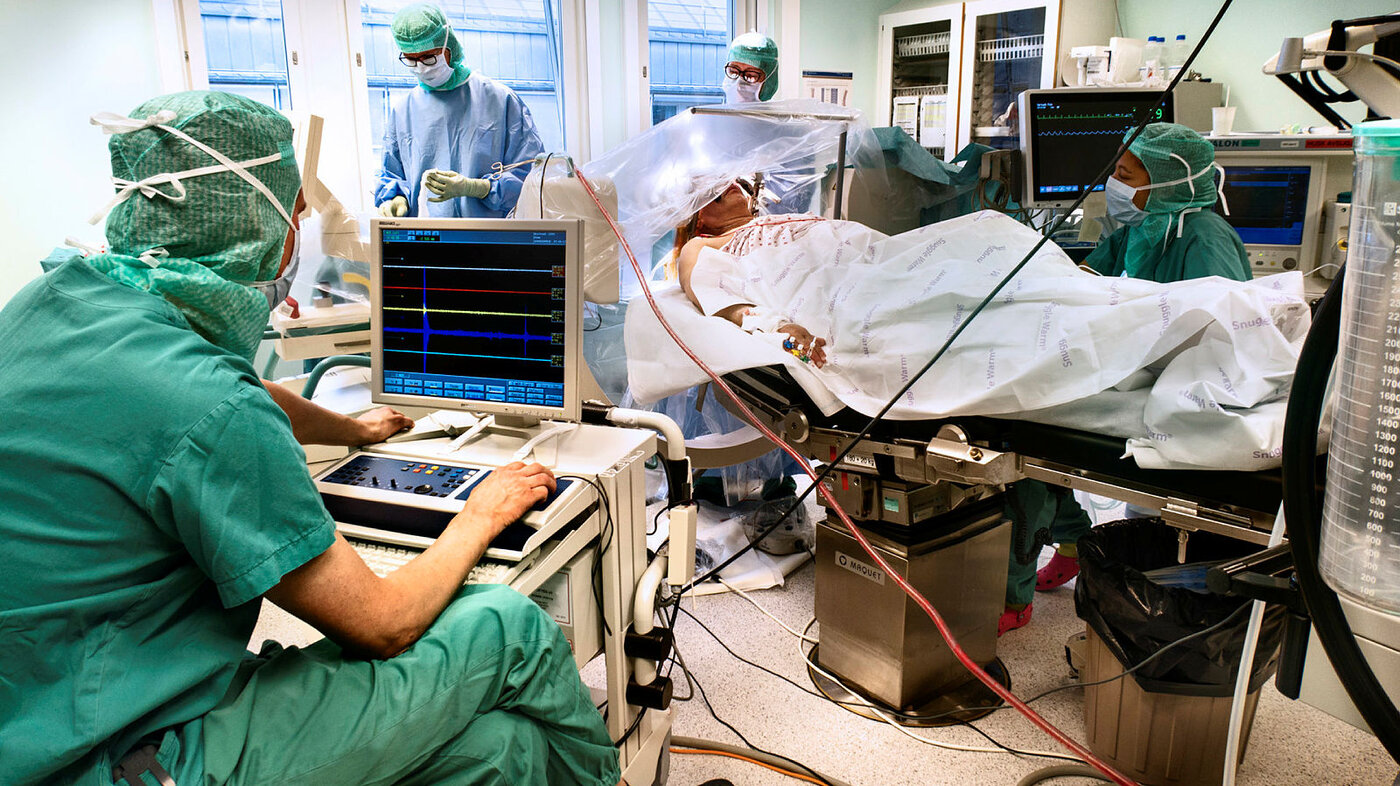
I samspill flytter kirurgen på elektrodene og nevrologen setter på strømmen. De tester rundt omkring i området, flytter en halv millimeter om gangen. Tester med forskjellig strømstyrke. Det går i milliampere.
– Du er litt stiv. Vi prøver med mer strøm, sier nevrologen.
Nortvedt kjenner ikke noe ubehag. Elektroden flyttes nærmere. Litt mer strøm.
– Oj, sier han.
Han får plutselig rykninger rundt munnen. Det er et tegn på at elektroden nå er litt for nære de motoriske fibrene. Å være nær er bra, men ikke for nær. Balansen er hårfin.
– Jeg ser det, sier Toft.
Han skrur ned strømmen.
– Nå da?
– Nå er det bedre.
De tar seg god tid. Ingen tegn til stress. De vil helst ikke se bivirkninger, bare effekt. Nevrologen kjenner på bevegeligheten i pasientens hånd.
Jo mer omstendelig de er med testingen, desto mindre er risikoen for reoperasjon. Et par timer holder de på. Så er de fornøyd.
Får stimulator i brystet
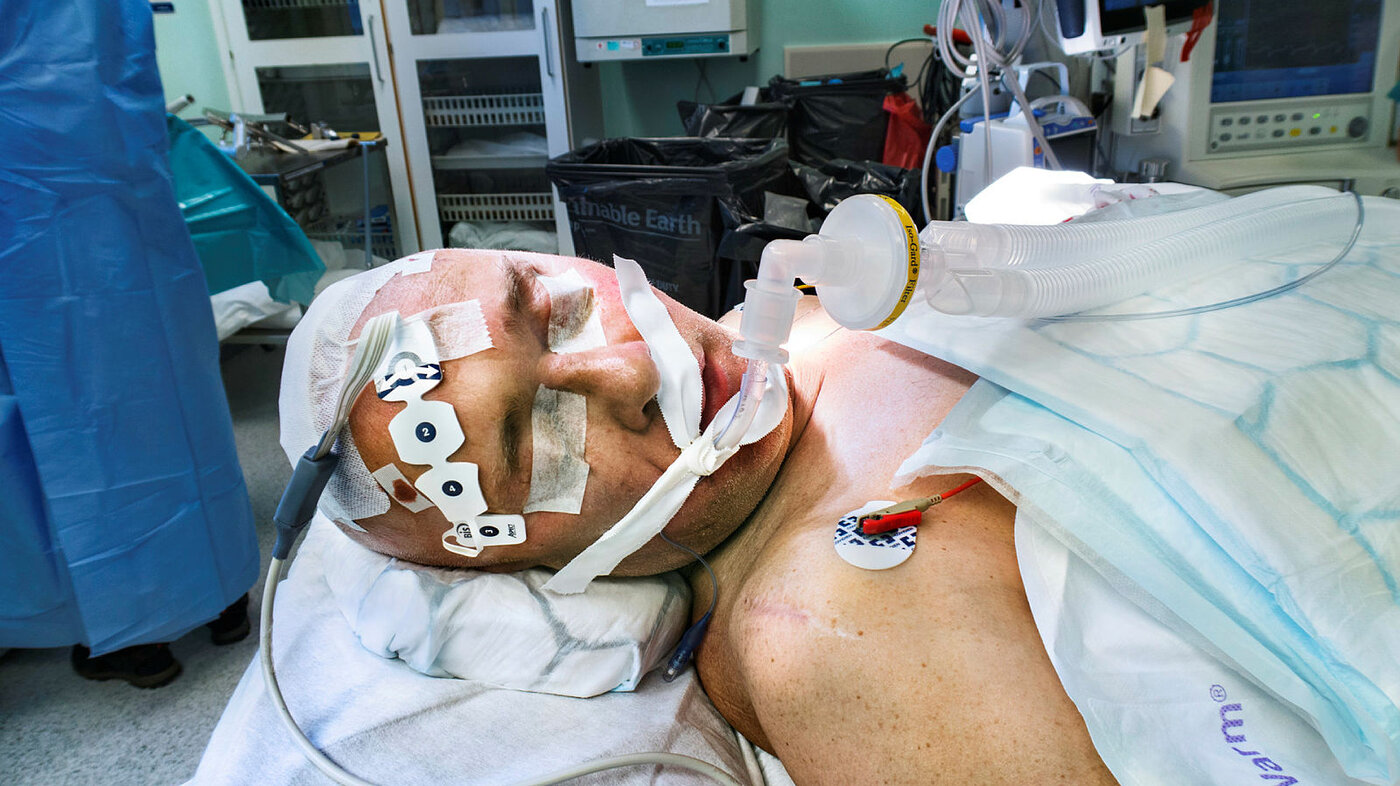
Snittet sys igjen. Finn Nortvedt gjesper. Han har gjort jobben sin som samarbeidende pasient, og anestesilegen er på vei. Nortvedt får narkose og dekkes til i varmende folie.
En times tid senere har kirurgen snittet i brystet og stimulatoren er på plass. Koplingsledninger er tunnelert fra hode til bryst. To nye operasjonssår blir lukket med mange sting.
Knivtiden er over. Sykepleierne teller blodflekkete kompresser. Ojsan, én mangler!
– Jeg tok den ut, sier kirurgen, like rolig som før.
De finner den siste på golvet. Operasjonssykepleieren dekker stingene med små, hvite plasterlapper.
Etter seks timer trilles Finn Nortvedt ut av operasjonsstuen.
Glade pasienter
Nevrokirurg Ane Konglund er fornøyd med dagens arbeid.
– Dette er hyggelige operasjoner å gjøre, fordi de gjør pasientene friskere. De er takknemlige og blir så glade, sier de får et nytt liv.
Etter post-op-visitten ser ikke kirurgen pasienten igjen før det er tid for å bytte batteri. Det innebærer en liten operasjon. Det kan ta mange år, avhengig av hvor mye strøm de har brukt.
– Hva ser dere da?
– Vi får høre at livet har stabilisert seg, blitt mer forutsigbart. De er jevnt over veldig fornøyde. Når vi tar ut batteriet, blir de dårlige. Når vi setter inn det nye, blir de bra. Men på ett eller annet tidspunkt vil de slutte å ha effekt av stimulatoren.
– Når da?
– Sykdommen vil progrediere og funksjonsnivået reduseres, fysisk og mentalt. Vi vil avslutte strømbehandlingen når den ikke lenger bidrar til en god funksjon. Det kan være fra fem til tjue år etter operasjonen.
De første operasjonene ble gjennomført i 2001.
– Flere av disse har fortsatt en god effekt av dyp hjernestimulering, sier Konglund.
Ventetiden har til tider vært over ett år. Nå er den tre til seks måneder.
– Vi opererte 52 i fjor. Det blir nok det samme i år.
St. Olavs i Trondheim opererer rundt tjue i året.
– Uvurderlige sykepleiere
Konglund understreker at motorisk symptomlindring er det de oppnår.
– Vi kan ikke gi tilbake det de har mistet av funksjon. Derfor er nevrologens testing på forhånd viktig. Den sier noe om hvor bra de kan bli, ut fra hvor stor forskjellen er på god og dårlig fase. Vi ser hvor mye det er å hente.
– Hva forventer du av sykepleierne?
– Operasjonssykepleierne er en uvurderlig del av teamet. De sørger for at alt glir veldig greit så pasienten har det bra. De er suverene. De kan prosedyren og rutinene godt, tilrettelegger og bidrar til et veldig godt samarbeid. Det øker sikkerheten.
– Parkinsonsykepleieren på sengepost er også en veldig god støttespiller. Hun kan svare på spørsmål fra pasientene, og lærer dem bruk av stimulator. Hun kan også justere stimulatoren, og er en verdifull støtte både for pasientene og oss. Det er gull verdt.
Konglund påpeker at belastningen for pasientene var større før:
– De siste årene har vi tatt i bruk et relativt nytt anestesimiddel under operasjonen, så nå får de slappe av og døse litt underveis. Vi er også blitt raskere enn før.
Vanligste komplikasjon er infeksjon, nesten bestandig i brystet. Reoperasjon er det sjelden behov for.
Flaksete fot
Dagen etter blir strømmen satt på. Finn Nordtvedt opplever ikke den store endringen. På sengepost skal strømmen fininnstilles og medisinene justeres. Det blir flere kontroller, og det kan ta flere måneder før man er i mål.
Men Nortvedt er utålmodig. Jo, han føler seg mindre stiv, men det er noe med venstrebeinet.
– De har sagt det er greit at jeg reiser til Naxos i sommer, forteller han noen uker etter operasjonen.
Medisinmengden er redusert. Stivheten også. Den kommer ikke anfallsvis som før.

Men i august sier han:
– Jeg reiste ikke til Naxos likevel. Det har lugget litt i sommer. Dette er ikke noe kvikk fiks. Jeg turte ikke, var redd for infeksjoner.
Og så er det den foten.
– Den er flaksete. Lever sitt eget liv. Henger ikke med.
Det heter dyskinesi. Ufrivillige bevegelser. Dette symptomet hadde han ikke før operasjonen.
– De sier de skal finne ut av det. Og at jeg må være tålmodig.
Det er ikke så lett. Han lurer på om han har hatt litt for høye forventninger.
– Og hvem har skapt dem? Legene? Videoene på You Tube? Meg selv? Pasienthistoriene?
Nå i høst har det blitt to turer til Sør-Europa. Søvnen har blitt roligere, marerittene er borte. Medisinene er redusert med to tredeler. Men foten lever fortsatt sitt eget liv.
– De sier jeg skal bli som på det beste jeg var før operasjonen. Det er jeg ikke. Ikke ennå.
– Angrer du?
– Kan ikke si at jeg angrer. Men jeg var bedre da jeg var på topp da jeg bare hadde medisiner. Problemet er at effekten av dem svekkes. Men de ufrivillige bevegelsene – dyskinesien – det er for mye. Jeg kan gå toppen en kilometer, blir sliten og tungpustet.
– Hva skjer når strømmen skrus av?
– Fytti helvete, kjenner det så jævlig. Blir forferdelig stiv i venstresida. En fæl følelse. «Du må få den på, jeg orker ikke», sa jeg til nevrologen.
















0 Kommentarer