Livsstilsbehandling i institusjon – oppfølging seks år etter
Sammendrag
Bakgrunn: I Helse Vest starta ein i 2005 opp eit tilbod om livsstilbehandling i institusjon for sjukleg overvektige busette innafor føretaket.
Hensikt: Målet med denne studien var å evaluere langtidseffekten av behandlinga.
Metode: 48 pasientar gjennomgjekk i 2005/2006 eit 40 veker langt behandlingsprogram. Opplegget var eit samarbeid mellom institusjonane Ebeltoft kurcenter i Danmark og Røde Kors Haugland Rehabiliteringssenter i Fjaler. Pasientane var samanhengande i 16 veker på kvar stad med eit åttevekers heimeopphald mellom. Deltakarane fekk eit sunt kosthald, fysisk trening, motiverande samtaler og psykisk støtte. Oppfølgingsdata vart henta inn ved telefonintervju i 2011.
Resultater: Vi vurderte 41 pasientar for primærutfall (seinare fedmeoperert eller ikkje) og 38 for sekundærutfall (endring i vekt, fedmerelatert sjukdom, sjølvopplevd helse og arbeidslivsdeltaking). 33 av 41 hadde enten gjennomgått (28) eller stod på venteliste (5) for fedmeoperasjon. Blant dei opererte var der statistisk signifikant betring i kroppsmasseindeks, fedmerelatert sjukdom, eigenvurdert helse og arbeidslivsdeltaking, medan der blant uopererte var signifikant fall i kroppsmasseindeks utan signifikant endring for dei tre andre sekundærutfalla.
Konklusjon: 80 prosent av pasientane var fedmeoperert eller stod på venteliste for operasjon. Uopererte hadde signifikant fall i KMI utan signifikant endring i fedmerelatert sjukdom, sjølvopplevd helse eller arbeidslivsdeltaking.
Referer til artikkelen
Andersen J, Stokke M, Tøsdal M, Robertson L, Våge V. Livsstilsbehandling i institusjon – oppfølging seks år etter. Sykepleien Forskning. 2013;8(1):36-44. DOI: 10.4220/sykepleienf.2013.0008
Bakgrunn
Sjukleg overvekt definert som kroppsmasseindeks (KMI, kg/m²) over 40 eller over 35 med fedmerelatert sjukdom, er eit aukande problem også i Noreg (1). Slik overvekt er sterkt relatert til somatisk og psykisk sjukdom, redusert arbeidslivsdeltaking, livskvalitet og forventa levetid (2-6). Ulike kost- og livsstilsråd til denne pasientgruppa er ikkje dokumentert å gje vedvarande vektreduksjon (6, 7).
Etter diskusjon i fagmiljøet på Vestlandet starta ein opp med kirurgisk behandling av sjukleg overvekt (fedmekirurgi) ved Førde sentralsjukehus i 2001. Kort tid etter kom Ebeltoft kurcenter (EK), ein privat institusjon i Danmark, med eit tilbod om intensiv livsstilsbehandling i institusjon for denne sjukdommen. Norske pasientar tok til å reise dit for å gå ned i vekt, og kravde refusjon av opphaldet frå sitt Regionale føretak. Etter at ein i Helse Øst valde å dekke deler av desse opphalda såg ein seg også i Helse Vest (HV) nøydd til å dekke slike opphald. I HV sette ein som krav at EK og Røde Kors Haugland Rehabiliteringssenter (RKHR) i Fjaler skulle samarbeide om kompetanseutveksling, slik at ein ved RKHR etter kvart skulle kunne tilby livsstilsbehandling på institusjon for sjukleg overvektige pasientar busette innafor HV. Det var også eit ynskje om at denne behandlinga skulle evaluerast.
Føremålet med denne studien er å evaluere langtidseffekten for sjukleg overvektige pasientar som var med i dette livsstilsopplegget. Primærutfall er om pasienten i ettertid har blitt fedmeoperert eller ikkje, sekundære utfall er endring i KMI, fedmerelatert sjukdom, sjølvopplevd helse og arbeidslivsdeltaking.
Metode
Denne prospektive kohortstudien tek utgangspunkt i ei gruppe på 48 pasientar. Disse fekk etter eige ynskje om livsstilsbehandling, og etter tilvising frå primærlege til fagmiljøet i Helse Førde, dette tilbodet om livsstilsbehandling. Inntak av pasientar skjedde i to puljer; 3. januar 2005 og 25. april 2005, med 24 pasientar i kvar pulje. Behandlinga omhandla kost, mosjon, psykologiske forhold og motivasjon.
Kriteria for å kunne delta i behandlinga var KMI over 40 kg/m², alternativt KMI ned til 35 kg/m² med fedmerelatert sjukdom som kan betrast med vektreduksjon. Eksempel på slike sjukdommar var søvnapné, type II diabetes mellitus (T2DM) og fysiske vanskar som i vesentleg grad påverka livssituasjonen. Men pasienten måtte kunne bevege seg utan hjelpemiddel. Alder skulle vere mellom 18 og 60 år, pasienten måtte ikkje ha alkohol- eller anna misbruk i nær sjukehistorie, og ikkje alvorleg psykisk sjukdom som til dømes psykose. Vedkommande måtte vere vurdert som sterkt motivert og mentalt innstilt på å arbeide med overvektsproblematikken og personleg utvikling. Som ein del av kartlegginga vurderte ein også pasientane sin motivasjon på ein skala frå 0–10, der 10 er høgaste motivasjonsnivå. Modellen for behandling var basert på opplegget dei brukte ved EK. Første del av behandlinga var eit 16 veker langt opphald ved EK, pasientane var så heime i åtte veker før behandlinga vart fullført med eit 16 veker langt opphald på RKHR. Helse Vest betalte 270.000 kroner per pasient for dei 32 vekene på institusjon. Ein fedmeoperasjon var på denne tida kostnadsrekna til mellom 90.000 og 130.000 kroner avhengig av type operasjon.
Målemetodar
Ein prospektiv kohortstudie med planlagt oppfølging, eit, to og fem år etter oppstart av behandling, vart godkjent av Regional etisk komité (REK). Av ressursmessige årsaker, og grunna låg svarprosent på tilsendte spørjeskjema, vart femårs data innhenta eitt år forsinka. Desse vart innhenta, gjennom standardiserte telefonintervju sommaren/hausten 2011, etter endringsmelding til REK. Data ved inklusjon og etter 16 veker er såleis henta frå pasienten sin journal, medan data etter seks år er frå telefonintervju. Ansvarleg for gjennomføring av desse intervjua var MBT og MHS. Spørsmål som vart stilt var: Om han/ho var blitt operert med fedmekirurgi, sivilstatus, arbeidslivsdeltaking (prosent stilling), kroppsvekt, vurdering av eiga helse (1 = utmerka, 2 = mykje god, 3 = god, 4 = nokså god, 5 = dårleg), og om pasienten var under behandling for fedmerelatert sjukdom (T2DM, hypertensjon, hyperlipidemi, muskel/skjelettsmerter, søvnapné, angst/depresjon). Som avslutning på intervjuet vart pasienten spurt om han/ho hadde generelle kommentarar til behandlinga.
For fedmerelatert sjukdom laga vi ein komorbiditetsskår basert på seks viktige fedmerelaterte sjukdommar (T2DM, hypertensjon, hyperlipidemi, muskel/skjelettsmerter (rygg, hofte, kne og okle), søvnapné, angst og/eller depresjon), der kvar sjukdom gav eitt poeng, det vil seie mogeleg skår frå 0 til 6 (8). Spørsmålet om vurdering av eiga helse vart henta frå livskvalitetsskjemaet Short-Form-36 (9), og normdata justert for alder og kjønn for denne variabelen vart henta frå Levekårsundersøkinga i 2002 (10). Data for arbeidslivsdeltaking i Noreg justert for kjønn og alder vart henta frå Statistisk sentralbyrå (11).
Statistikk
Data i høve om pasientar i ettertid var blitt fedmeoperert eller ikkje er presentert med deskriptiv statistikk. Analyser på endring i KMI, komorbiditetsskår, eigenvurdert helse og prosent arbeidslivsdeltaking før og etter intervensjon vart utført for operert og ikkje-operert gruppe separat ved hjelp av avhengig-t test. Fordi endringsskår for arbeidslivdeltaking ikkje var normalfordelt gjorde vi sensitivitetsanalyse med Wilcoxon rank-test når vi testa endring i denne variabelen. P-verdiane var tilnærma identiske og konklusjonane vart dei same. Variansanalyse vart nytta for å undersøke om endringar i sekundærutfall for operert og ikkje-operert gruppe var ulike, etter justerting av utgangsverdi av den avhengige variabelen, alder og kjønn. Effektstorleikar (ES) for endringar i sekundærutfall vart kalkulert ved å dividere endringsskårane med standardavviket for den aktuelle variabelen. Standardavviket vart basert på alle dei 48 pasientane som starta behandlinga. Ein ES kan tolkast slik:
Resultat
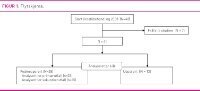
Blant 48 sterkt motiverte pasientar som starta behandlinga i 2005 var det 18 menn og 30 kvinner (tabell 1). Tre av desse 48 ville ikkje svare på telefonspørsmåla, og to lukkast vi ikkje å få kontakt med. Blant dei 43 som svarte hadde to fått anna alvorleg sjukdom som gjorde at overvekta ikkje lenger hadde fokus.

Frå dei 41 pasientane som blei inkludert i studien manglar vi seksårs data for sekundærutfall på tre av dei opererte. Ein av desse tre var i mellomtida død av sjukdom som ikkje var relatert verken til overvekt eller gjennomgått fedmeoperasjon. Data for sekundærutfall er difor presentert for 38 av 41 pasientar (figur 1).
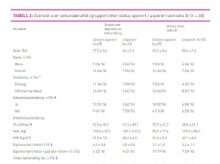
Når vi samanliknar pasientar som seinare har blitt operert mot dei som ikkje er operert, ser vi at gruppene i hovudsak var like før intervensjon bortsett frå at i gruppa som er operert hadde eit stort fleirtal muskel og skjelettsmerter (tabell 2). Alvorlegheitsgraden av diabetes i dei to gruppene var også lik før intervensjon (data ikkje vist).
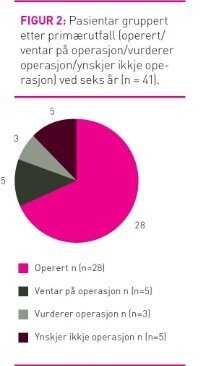
Primærutfall
Av 41 inkluderte pasientar hadde 33 (80 prosent) enten gjennomgått fedmeoperasjon eller sto på venteliste for slik operasjon (figur 2). Pasientane var blitt operert i tidsrommet juni 2007 til mars 2011, det vil seie frå kring 1 1/2 til 5 år etter oppstart av programmet og inntil fire månader før telefonintervjua. Blant dei 28 som var opererte hadde 15 blitt operert ved offentlege sjukehus, sju på privat sjukehus dekka gjennom fristbrotordninga (6) eller privat helseforsikring (1), medan seks hadde betalt operasjon på privat sjukehus sjølv. Tre pasientar vurderte å søkje om operasjon medan fem pasientar ikkje hadde ynskje om operasjon.
Endring i KMI
Etter 16 veker på EK var gjennomsnittleg KMI redusert frå 50,7 ± 7,2 til 43,0 ± 6,1 hos dei 38 pasientane som er presentert for sekundærutfall (P
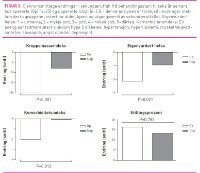
Tilleggssjukdom
Gjennomsnittleg komorbiditetsskår vart forbetra frå 2,0 ± 1,4 til 0,9 ± 0,9 blant dei opererte (P
Eigenvurdert helse
Gjennomsnittleg skår for eigenvurdert helse vart forbetra frå 4,2 ± 0,8 til 2,1 ± 1,3 blant dei opererte (P
Arbeidslivdeltaking
Blant dei opererte auka arbeidslivdeltakinga frå 13 (59 prosent) til 18 (72 prosent), medan den blant uopererte endra seg frå 5 (42 prosent) til 6 (50 prosent). Arbeidslivdeltakinga i den generelle norske befolkninga, justert for alder og kjønn, er 80 prosent (10). Arbeidslivdeltakinga målt i stillingsprosent auka frå 54,6 ± 48,6 til 70,7 ± 41,2 prosentpoeng blant dei opererte (P=0,027; ES = 0,33), medan den endra seg frå 36,3 ± 46,7 til 48,8 ± 51,1 prosentpoeng blant dei uopererte (P=0,191; ES = 0,26). Forbetringa i arbeidslivdeltaking målt i stillingsprosent var 3,2 prosentpoeng større hos dei opererte i forhold til uopererte etter justering for alder, kjønn og utgangsverdi for arbeidslivdeltaking. Denne forskjellen var ikkje statistisk signifikant (P=0,783; ES = 0,07) (figur 3). Korrelasjon for reduksjon i KMI og endring i arbeidslivdeltaking var 0,02 (P=0,908).
Deltakararkommentarar
Uavhengig av om dei i ettertid har gjennomgått fedmeoperasjon eller ikkje kommenterte mange at dei fekk god kunnskap om trening og sunt kosthald, samt motivasjon for vektreduksjon og livsstilsendring gjennom opplegget. Vektnedgangen og den store fysiske framgangen dei opplevde gav auka sjølvkjensle, men mange sat att med inntrykk av at opplegget verka godt der og då, men ikkje på lengre sikt. Fleire sa at opphaldet verka som motivasjon for seinare fedmeoperasjon fordi dei fekk kjent på effekten av vektnedgang og opplevd meistring. Det var gjennomgåande at deltakarane sakna oppfølging etter opphaldet. Eit par av deltakarane kommenterte at det var ei psykisk påkjenning å gå opp att til utgangsvekta etter opphaldet. Kjensla av at magesekken var like stor, trass i at ein var gått ned i vekt, gjorde at ein aldri kjende seg mett.
Diskusjon
Hovudfunna i denne studien er at seks år etter oppstart av livsstilsbehandling for ei selektert og sterkt motivert gruppe sjukleg overvektige pasientar, er 80 prosent av pasientane (n=33/41) enten fedmeoperert eller står på venteliste for slik operasjon. Opererte pasientar har statistisk signifikant betring i KMI, fedmerelatert tilleggssjukdom, sjølvopplevd helse og arbeidslivsdeltaking medan dei som ikkje er operert har statistisk signifikant fall i KMI utan signifikant endring på dei tre andre områda. Justerte analysar viser at opererte pasientar hadde signifikant større forbetring på alle sekundærutfall enn dei uopererte, unnateke arbeidsdeltaking.
Studiar med oppfølgingstid på fem år eller meir er nærast fråverande for livsstilsintervensjon ved overvekt og sjukleg overvekt, medan der er mange studiar med eit til to års oppfølging. I Swedish Obese Subject Study (SOS) fylgjer ein to kohortar av sjukleg overvektige pasientar; ei gruppe behandla med livsstilsråd og ei gruppe behandla med fedmekirurgi. I gruppa som vart behandla med livsstilsråd vart det oppnådd eit lite vekttap ved seks månader, men etter ti år er desse pasientane i gjennomsnitt 1,6 ±12 prosent tyngre enn ved inklusjon (13). I ein annan studie var målet å evaluere vektendring etter gjennomgått tolvvekers behandling med lågkaloridiett (14). Kravet til inklusjon var KMI over 30 og berre dei som gjennomførte behandlinga med eit vekttap ≥ 10 kg (n=154/426), og der ein hadde oppfølgingsdata for ≥ to år (n=112/154) vart følgt. Basert på data frå kring 30 prosent av dei 112 pasientane konkluderte ein med at kring 25 prosent av dei 112 hadde lukkast i å oppretthalde eit vekttap på 10 prosent ved fem til sju års oppfølging. Desse studiane viser utfordringa ved livsstilsintervensjon: Stort fråfall og gradvis vektauke etter initial vektnedgang er vanleg, og i beste fall vil om lag 20 prosent kunne klare å oppnå 10 prosent vektreduksjon over tid (7, 15-17).
Ifylje WHO er det å unngå vektauke over tid ein suksess ved livstilstiltak mot sjukleg overvekt, medan det etter kirurgi er rekna som suksess først om ein oppnår å gå ned ≥ 50 prosent av overvekta (6, 18-19). Vi har i tillegg til vekttap også valt å studere endring i sjølvopplevd helse, fedmerelatert sjukdom og arbeidslivsdeltaking. Pasientar med sjukleg overvekt har ofte sterkt redusert helserelatert livskvalitet i forhold til normdata, og betring i helserelatert livskvalitet er eit hovudmål ved behandling av sjukleg overvekt. Betring i sjølvopplevd helse og fedmerelatert sjukdom er relatert til graden av vekttap (5, 13). Relativt få studiar har sett på endring i arbeidslivsdeltaking etter behandling for sjukleg overvekt (20, 21).
Der var ingen mortalitet som fylgje av livsstilsbehandling eller kirurgi, men bortsett frå dette har vi ikkje undersøkt for eventuelle komplikasjonar eller biverknader knytt til behandlinga. Som komplikasjon eller biverknad til livsstilsbehandling kunne ein tenke seg belastningsskader som fylje av auka fysisk aktivitet eller depresjon som fylje av mislukka behandling. Blant dei som seinare har blitt operert kunne ein tenke seg kirurgiske komplikasjonar eller gastrointestinale biverknader. Dersom pasientane hadde hatt alvorlege etterverknader ved oppfylging ville vi forvente at det gav utslag på skår for sjølvopplevd helse.
Blant dei 13 uopererte pasientane var der ein vesentleg vektreduksjon, trass dette var det ingen reduksjon i fedmerelatert tilleggssjukdom. Vi syntes dette var overraskande, særleg sett i lys av at ein tidlegare har påpeikt gunstig effekt på fedmerelatert sjukdom ved eit vekttap på 5-10 prosent. Nyare data frå SOS-studien støttar opp om våre funn og tyder på at ein treng eit større vekttap for å oppnå effekt på fedmerelatert sjukdom over tid (22). Dei opererte pasientane var operert med forskjellige metodar (vertikal ventrikkelreseksjon, duodenal omkobling, gastrisk bypass), og endring i KMI, tilleggssjukdommar og sjølvopplevd helse er slik ein kan forvente ut ifrå litteraturen. Arbeidslivsdeltaking blant dei opererte auka frå 13 til 18 av dei 22 vi har arbeidslivsdata på, ein auke frå 59 prosent til 82 prosent, noko som er på same nivå som den generelle norske befolkninga (11).
EK og RKHR hadde litt ulik tilnærming. På EK var ideologien at pasientane skulle vere lenge nok borte frå eige miljø for å innarbeide varige livsstilsendringar, medan fokuset på RKHR var at pasientane skulle ta kontroll over eige liv. Nokre av pasientane uttrykte misnøye og frustrasjon over at der var forskjellig tilnærming. Vidare vart livsstilsbehandlinga for dei to gruppene gjennomført på to ulike tidsperiodar og åtskilte frå kvarandre. Sjølv om inntakskriteria var like og behandlingsopplegget uforandra var der likevel noko fleire i gruppe to som vart opererte i ettertid. Her kan ulik gruppedynamikk vere ein mogeleg medverkande faktor, då pasientane i gruppe to oppgjer å framleis ha kontakt med kvarandre.
Studien omfattar 41 av 48 pasientar (85 prosent). Studiepopulasjonen er liten, og dersom der er store endringar hjå dei vi ikkje har lukkast i å få data på kan dette påverke resultata. Gruppa som var uoperert ved oppfølging var mindre enn gruppa som var operert (n=13 versus n=25 for sekundærutfall), noko som stiller større krav til endring for å finne statistisk signifikans. Vi har prøvd å balansere dette ved også å presentere ES, samt at vi har samanlikna gruppene med justerte analysar. Her ser vi til dømes at endring i eigenvurdert helse er relativt stor (ES = 1,0), men ikkje signifikant hos dei uopererte. Dette kan være ein type 2 feil. At vi samla inn seks års data ved telefonintervju kan ha vore både ein svakheit og ein styrke. Ein svakheit ved slike intervju er at opplysningane er sjølvrapporterte og kan då vere unøyaktige, og det er hevda at sjølvrapportert vekt ofte er lågare enn reell vekt. Oppgitt vekt etter seks år hjå dei opererte pasientane gir likevel eit vekttap som forventa etter dei operasjonane som er utført. Dette bidrar til å styrke truverde til oppgitt vekt for opererte pasientar medan oppgitt vekt for uopererte kan vere meir usikkert. Styrken ved telefonintervju er at ein då kan nå fleire, og oppfølgingsdata på 41 av 48 pasientar etter seks år er bra for denne type studiar.
Fedmekirurgi har vist seg å vere livsforlengande (4, 23), livskvalitetsfremjande (5) og samfunnsøkonomisk kostnadssparande (2) medan livsstilsintervensjon er sett på som utprøvande behandling med mange uavklarte spørsmål (3, 7, 24). Erfaringar mellom anna frå Ebeltoft-modellen har ført til endringar i opplegget ved RKHR. Opplegget i dag byggjer på fleire, kortare opphald med lokal oppfølging som ledd i samhandlingsreforma. Ein legg vekt på å etablere sunne vanar med omsyn til kosthald og fysisk aktivitet, bruke motiverande intervju og kognitiv terapi (25), og ein vil generelt unngå å skape urealistiske forventningar om eit stort vekttap (26-28). Målsetjinga er å betre livskvalitet gjennom auka sosial- og arbeidslivsdeltaking, unngå utvikling/forverring av fedmerelatert sjukdom og forbetring av fysisk og psykisk helse. Vidare forsking lyt avklare kva resultat dette og liknande behandlingstilbod gir.
Konklusjon
Fleirtalet av pasientane som deltok i Ebeltoft-modellen for livsstilsbehandling av sjukleg overvekt har i ettertid gjennomgått fedmekirurgi. Opererte pasientar har statistisk signifikant betring i KMI, fedmerelatert sjukdom, sjølvopplevd helse og arbeidslivsdeltaking medan dei som ikkje er operert har statistisk signifikant fall i KMI utan signifikant endring på dei tre andre utfalla. Resultat for andre modellar av livsstilsbehandling ved sjukleg overvekt må evaluerast.
Referanser
1. Ulset E, Undheim R, Malterud K. Er fedmeepidemien kommet til Norge? Tidsskr Nor Laegeforen. 2007;127:34-7.
2. Picot J, Jones J, Colquitt JL, Gospodarevskaya E, Loveman E, Baxter L, Clegg AJ. The clinical effectiveness and cost-effectiveness of bariatric (weight loss) surgery for obesity: a systematic review and economic evaluation. Health Technol Assess. 2009; 14: 215-57.
3. Colquitt JL, Picot J, Loveman E, Clegg AJ. Surgery for obesity. Cochrane Database Syst Rev. 2009;CD003641.
4. Sjöström L, Narbro K, Sjöström CD, Karason K, Larsson B, Wedel H, Lystig T, Sullivan M, Bouchard C, Carlsson B, Bengtsson C, Dahlgren S, Gummesson A, Jacobson P, Karlsson J, Lindroos AK, Lönroth H, Näslund I, Olbers T, Stenlöf K, Torgerson J, Agren G, Carlsson LM. Effects of bariatric surgery on mortality in Swedish obese subjects. N Engl J Med. 2007; 357:741-52.
5. Karlsson J, Taft C, Ryden A, Sjostrom L, Sullivan M. Ten-year trends in health-related quality of life after surgical and conventional treatment for severe obesity: the SOS intervention study. Int J Obes. 2007; 31:1248-61.
6. WHO. Obesity: preventing and managing the global epidemic. Geneva: WHO; 2000.
7. Elfhag K, Rossner S. Who succeeds in maintaining weight loss? A conceptual review of factors associated with weight loss maintenance and weight regain. Obes Rev. 2005; 6:67-85.
8. Sendi P, Brunotte R, Potoczna N, Branson R, Horber FF.Health-related quality of life in patients with class II and class III obesity.Obes Surg. 2005;15:1070-6.
9. Ware JE, Kosinski M, Gandek B. SF-36 health survey : manual & interpretation guide 2 edn. QualityMetric Inc, Lincoln, RI. 2000.
10. SSB. Samordnet levekårsundersøkelse 2002 - tverrsnittsundersøkelsen. Statistisk sentralbyrå, Oslo. 2004.
11. SSB. Arbeid. Tilgjengeleg frå: http://ssb.no/arbeid/. (Lasta ned 10.10.2012).
12. Cohen J. Statistical Power Analysis for the Behavioral Sciences 1 edn. Academic Press, New York. 1988.
13. Sjöström L, Lindroos AK, Peltonen M, Torgerson J, Bouchard C, Carlsson B, Dahlgren S, Larsson B, Narbro K, Sjöström CD, Sullivan M, Wedel H. Lifestyle, diabetes, and cardiovascular risk factors 10 years after bariatric surgery. N Engl J Med. 2004; 351:2683-93.
14. Anderson JW, Vichitbandra S, Qian W, Kryscio RJ. Long-term weight maintenance after an intensive weight-loss program. J Am Coll Nutr. 1999; 18:620-7.
15. Wing RR, Phelan S. Long-term weight loss maintenance. Am J Clin Nutr. 2005; 82:22-5.
16. Golay A, Buclin S, Ybarra J, Toti F, Pichard C, Picco N, de Tonnac N, Allaz AF. New interdisciplinary cognitive-behavioural-nutritional approach to obesity treatment: a 5-year follow-up study. Eat Weight Disord. 2004; 9:29-34.
17. Christiansen T, Bruun JM, Madsen EL, Richelsen B. Weight loss maintenance in severely obese adults after an intensive lifestyle intervention: 2- to 4-year follow-up. Obesity. 2007; 15:413-20.
18. Reinhold RB. Critical analysis of long term weight loss following gastric bypass. Surg Gynecol Obstet. 1982; 155:385-94.
19. Deitel M, Gawdat K, Melissas J. Reporting weight loss. Obes surg. 2007; 17:565-8.
20. Gripeteg L, Lindroos AK, Peltonen M, Sjostrom L, Narbro K. Effects of bariatric surgery on disability pension in Swedish obese subjects. Int J Obes. 2012; 36:356-62.
21. Andersen JR, Aasprang A, Bergsholm P, Sletteskog N, Vage V, Natvig GK. Health-related quality of life and paid work participation after duodenal switch. Obes surg. 2010; 20:340-5.
22. Sjöström CD, Lystig T, Lindroos AK. Impact of weight change, secular trends and ageing on cardiovascular risk factors: 10-year experiences from the SOS study. Int J Obes. 2011; 35:1413-20.
23. Adams TD, Gress RE, Smith SC, Halverson RC, Simper SC, Rosamond WD, Lamonte MJ, Stroup AM, Hunt SC. Long-term mortality after gastric bypass surgery. N Engl J Med. 2007; 357:753-61.
24. Simpson SA, Shaw C, McNamara R. What is the most effective way to maintain weight loss in adults? BMJ. 2011; 343:d8042.
25. Shaw K, O›Rourke P, Del Mar C, Kenardy J. Psychological interventions for overweight or obesity. Cochrane Database Syst Rev. 2005;CD003818.
26. Wooley SC, Garner DM. Obesity treatment: the high cost of false hope. J Am Diet Assoc. 1991; 91:1248-51.
27. Bacon L, Aphramor L. Weight science: evaluating the evidence for a paradigm shift. Nutr j. 2011, 10:9.
28. Sumithran P, Prendergast LA, Delbridge E, Purcell K, Shulkes A, Kriketos A, Proietto J. Long-term persistence of hormonal adaptations to weight loss. N Engl J Med. 2011; 365:1597-1604.












0 Kommentarer