Helsekompetanse i pasient- og pårørendeopplæring – en tematisk analyse
Sammendrag
Bakgrunn: Pasienters og pårørendes muligheter til best å kunne håndtere sin egen helsetilstand kan påvirkes av i hvilken grad sykepleiere og annet helsepersonell tilpasser helseinformasjon til den enkeltes helsekompetanse. Pasienter og pårørende må dessuten ha tilstrekkelig helsekompetanse for at de skal kunne delta i samvalgsprosesser. I korthet omfatter helsekompetanse den enkeltes kompetanse i å finne, forstå, vurdere og anvende helseinformasjon og helsetjenester for å fremme og bevare god helse. Imidlertid er helsekompetanse et relativt ukjent begrep blant helsepersonell. Mange har uttrykt usikkerhet rundt innholdet i begrepet og en interesse for hvilke konsekvenser helsekompetanse kan ha for pasient- og pårørendeopplæringen. Det er lite forskning på hvordan helsepersonell selv reflekterer over betydningen av helsekompetanse i pasient- og pårørendeopplæring.
Hensikt: Hensikten med studien var å beskrive helsepersonells og lederes refleksjoner om betydningen av helsekompetanse i pasient- og pårørendeopplæringen.
Metode: Studien er deskriptiv-kvalitativ, der dataene ble innhentet gjennom prosessverktøyet «verdenskafé». Vi gjennomførte datasamlingen på Regional konferanse for pasient- og pårørendeopplæring i Helse Sør-Øst (HSØ) i desember 2021. Totalt deltok 54 tverrfaglige helsepersonell og ledere fra åtte helseforetak med særskilt ansvar for pasient- og pårørendeopplæringen i spesialisthelsetjenesten. I tillegg deltok brukerrepresentanter. For å analysere datamaterialet anvendte vi tematisk analyse etter inspirasjon av Braun og Clarke.
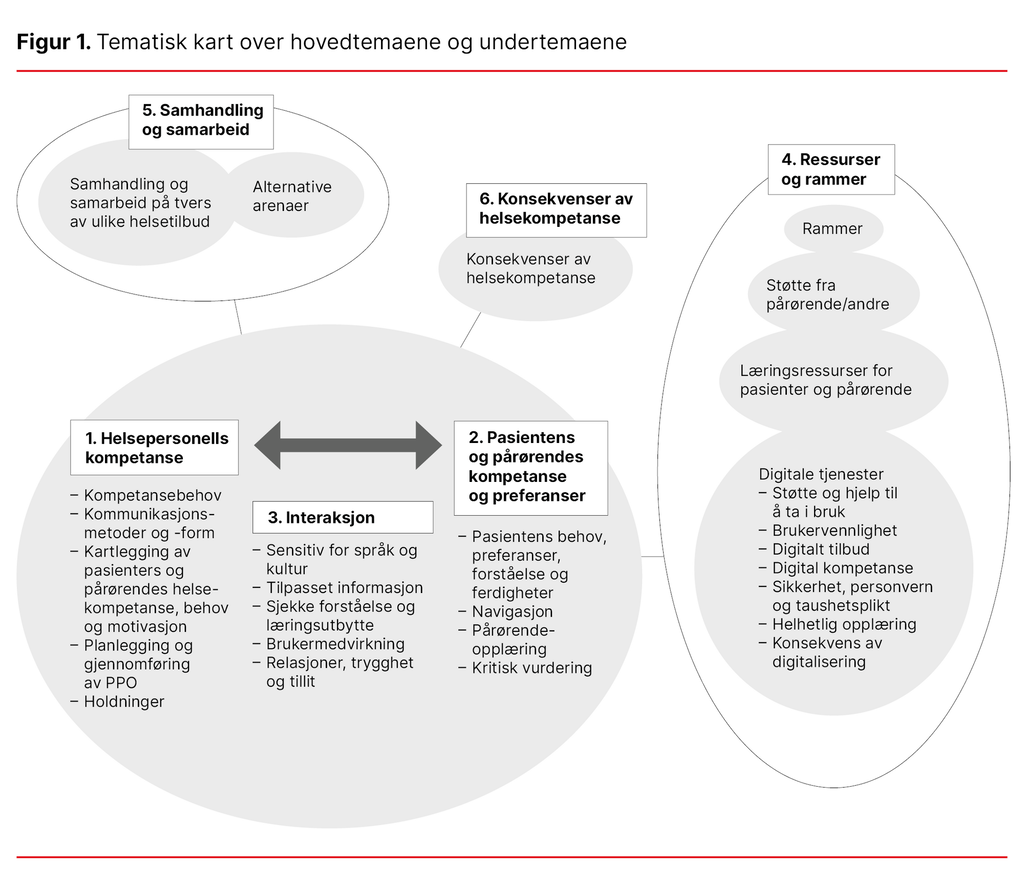
Resultat: Vi identifiserte seks hovedtemaer og 27 undertemaer. Hovedtemaene omfattet: 1) Helsepersonells kompetanse, 2) Pasientens og pårørendes kompetanse og preferanser, 3) Interaksjon, 4) Ressurser og rammer, 5) Samhandling og samarbeid, 6) og Konsekvenser av helsekompetanse.
Konklusjon: Helsepersonell og ledere rapporterte et behov for økt kompetanse i hvordan de kan følge opp helsekompetansebehov i pasient- og pårørendeopplæringen. Et slikt behov kan relateres til et fokus på organisatorisk helsekompetanse. Tilstrekkelige ressurser og rammer samt økt samhandling og samarbeid kan bidra til mer tilpasset pasient- og pårørendeopplæring. Mer oppmerksomhet rundt helsekompetanse kan muligens også gi styrket pasientsikkerhet.
Referer til artikkelen
Finbråten H, Romedal S, Borge C, Eie A. Helsekompetanse i pasient- og pårørendeopplæring – en tematisk analyse. Sykepleien Forskning. 2023;18(91893):e-91893. DOI: 10.4220/Sykepleienf.2023.91893
Introduksjon
Helsekompetanse anses som en ressurs for å hjelpe den enkelte med å ta adekvate helsevalg og håndtere egen helsetilstand. Helsekompetanse dreier seg i korthet om den enkeltes kompetanse i å finne, forstå, vurdere og anvende helseinformasjon og helsetjenester for å fremme og bevare god helse og velvære (1).
Nutbeam (2) skisserer tre typer av helsekompetanse: 1) funksjonell, som omfatter lese- og skriveferdigheter, ferdigheter i å innhente, forstå og bruke faktainformasjon om helse, 2) interaktiv, som innebærer å kunne innhente og forstå helseinformasjon og kunne delta aktivt i dialog med helsepersonell, og 3) kritisk, som omfatter å kunne sortere helseinformasjon kritisk og ha kjennskap til hvordan helsen påvirkes av ulike helsedeterminanter (2).
Lavere helsekompetanse er forbundet med dårligere helse, høyere sykelighet og mortalitet samt dårligere etterlevelse av anbefalte helseråd (3, 4). Dersom helsepersonell ikke tar hensyn til personenes ulike helsekompetanse, kan det innvirke på pasientsikkerheten. Studier viser også at det er en sammenheng mellom lav helsekompetanse og lav sosioøkonomisk status (4, 5). Helsekompetanse kan dessuten være en utfordring for enkelte innvandrergrupper (6, 7).
For å møte utfordringer relatert til helsekompetanse er det nødvendig at sykepleiere og annet helsepersonell har kjennskap til begrepet og til hvilke konsekvenser lav helsekompetanse kan ha for pasientene og deres pårørende. Helsepersonell bør kunne identifisere helsekompetansenivå, ha ferdigheter i kommunikasjonsteknikker og kunne ivareta personer med ulik helsekompetanse med respekt og verdighet (8).
Helsepersonell og helsetjenester som er oppmerksom på og gjør det enklere for personer å navigere i, forstå og bruke informasjon og tjenester, omtales som helsekompetansevennlige (organizational health literacy) (9, s. 1). Helsekompetansevennlige organisasjoner har strategier og systemer for å imøtekomme befolkningens ulike helsekompetanse. De er også bevisst på helsepersonells ferdigheter i kommunikasjon og tilrettelegger for kompetanseheving.
Opplæring av pasienter og pårørende er en av de fire lovpålagte hovedoppgavene i spesialisthelsetjenesten (10). Hvordan helsepersonell kommuniserer med pasienter og pårørende, har stor betydning for å styrke pasientenes og de pårørendes helsekompetanse og deres muligheter til å håndtere sin egen helsesituasjon. Dermed er oppmerksomhet på helsekompetanse sentralt innenfor pasient- og pårørendeopplæring (PPO). PPO omhandler målrettede, tilpassede og kunnskapsbaserte læringsaktiviteter som sikrer medvirkning og fremmer helse (11). Opplæringen kan tilbys muntlig, skriftlig, digitalt, individuelt eller i gruppe.
Nasjonale føringer fremhever PPO som viktig for å styrke helsekompetanse (12). I strategien for å øke helsekompetansen i befolkningen (12) vektlegges det at helsekompetanse er avgjørende for å realisere pasientens helsetjeneste, der pasienten er aktiv deltaker i helsehjelpen som tilbys. Styrking av pasienters og pårørendes helsekompetanse og involvering er også vektlagt som et eget satsingsområde i den nylige vedtatte «Regional utviklingsplan for Helse Sør-Øst 2040» (13).
Til tross for økende oppmerksomhet på helsekompetanse nasjonalt og regionalt har vi erfart at sykepleiere og annet helsepersonell har varierende forståelse for innholdet i og betydningen av begrepet. Vi har erfart at helsepersonell også er usikre på hvordan de kan følge opp helsekompetansebehovet til personer med ulike helseutfordringer.
Regional kompetansetjeneste for pasient- og pårørendeopplæring i Helse Sør-Øst (HSØ) etterlyser en diskusjon for å klargjøre helsekompetanse som begrep innenfor PPO, med mål om å oppnå en felles forståelse samt hvilke implikasjoner helsekompetanse har for praksis. Dette behovet understøttes av internasjonal forskning, som viser at helsepersonell mangler kunnskaper og ferdigheter knyttet til helsekompetanse (14, 15). Dessuten viser forskningen at et fåtall helsepersonell har ferdigheter i å identifisere personer med lav helsekompetanse (15), og at de har en tendens til å overvurdere pasientenes helsekompetanse (16).
Det er behov for mer kunnskap om helsepersonells refleksjoner rundt helsekompetanse og hvordan PPO bør tilpasses den enkeltes helsekompetanse. Det er også lite litteratur om hvordan helsepersonell selv reflekterer over betydningen av helsekompetanse i PPO. Slik kunnskap kan øke forståelsen for betydningen av helsekompetanse i PPO og for hva man bør vektlegge i videreutviklingen av fagfeltet.
Hensikten med studien
Hensikten med studien var å beskrive helsepersonells og lederes refleksjoner om betydningen av helsekompetanse i pasient- og pårørendeopplæringen.
Metode
Studien har et deskriptivt kvalitativt design. Da vi utarbeidet artikkelen, fulgte vi Standards for Reporting Qualitative Research (SRQR) (17).
Datasamling
Datasamlingen ble gjennomført på Regional konferanse for pasient- og pårørendeopplæring i HSØ i desember 2021. På konferansen var det 54 deltakere fra åtte av elleve helseforetak i regionen HSØ. Deltakerne var tverrfaglig helsefaglig personell (deriblant sykepleiere, fysioterapeuter, ergoterapeuter og sosionomer) og ledere av begge kjønn og med spredt alderssammensetning.
Deltakerne hadde særskilt ansvar for PPO i spesialisthelsetjenesten fra fagområder innenfor både akutte og langvarige helseutfordringer i somatikk, rusavhengighet og psykisk helse. I tillegg deltok brukerrepresentanter. Vi valgte prosessverktøyet «verdenskafé» for å innhente og undersøke deltakernes refleksjoner om betydningen av helsekompetanse i PPO i praksis.
Verdenskafé kan anses som en «sirkulerende» fokusgruppe, hvor deltakerne suksessivt kan diskutere flere forskningsspørsmål i relativt små grupper. Ved at man roterer mellom ulike bord med forskningsspørsmål, muliggjør det at man kan bygge på hverandres ideer, og på den måten få tilgang på et rikere datamateriale (18, 19). Verktøyet er egnet til å fremme interaksjon og dialog, og det kan bidra til å få frem refleksjoner og erfaringer fra større grupper (20). Av denne grunn kan studien relateres til en konstruktivistisk forståelse.
Alle deltakerne på konferansen ble invitert til å delta på verdenskafeen. I forkant av verdenskafeen fikk deltakerne en kort introduksjon om ulike forståelser av begrepet «helsekompetanse». Deretter orienterte vi om verdenskafé som arbeidsmetode.
Verdenskafeen ble gjennomført med fem bord. Hvert bord fikk hvert sitt spørsmål, som skulle danne grunnlaget for diskusjon:
- Hvilken betydning kan personers helsekompetanse ha for pasientsikkerheten?
- Hvordan kan helsepersonell legge til rette for PPO som tar hensyn til ulike nivåer av helsekompetanse hos personer med minoritetsbakgrunn?
- Hvordan kan helsepersonell ta hensyn til personers helsekompetanse i digital PPO?
- Hvordan kan helsepersonell ta hensyn til personers helsekompetanse i helsekommunikasjon?
- Hvordan kan helsepersonell ta hensyn til personers helsekompetanse i samvalgsprosesser?
Alle deltakerne ble oppfordret til å delta ved tre ulike bord, hvor hver sesjon varte i 15 minutter. Ved hvert bord var det en bordvert som i forkant hadde fått muntlig og skriftlig veiledning om forventninger til rollen og gjennomføringen av verdenskafeen.
Bordvertene hadde rollen som fasilitatorer og skulle utforske ulike refleksjoner fra alle deltakerne uten at de selv deltok aktivt med egne meninger. Ved hvert bordskifte orienterte fasilitatorene kort om det som hadde kommet frem i forrige runde, og diskusjonen fortsatte på bakgrunn av dette. Det var rundt ti deltakere på hvert bord.
Under diskusjonen skrev deltakerne ned stikkord og utsagn på Post-it-lapper som ble festet til borddukene. Når det var usikkerhet rundt meningsinnhold, stilte bordvertene avklarende spørsmål til deltakerne. Datagrunnlaget i denne studien består dermed av utsagn og stikkord som ble skrevet ned på Post-it-lappene under diskusjonen av hvert av de fem spørsmålene. I alt ble det levert inn 369 Post-it-lapper fordelt på de fem bordene.
Analyse
Vi analyserte deltakernes erfaringer og refleksjoner som var skrevet på Post-it-lappene ved å bruke tematisk analyse etter inspirasjon av Braun og Clarke (21). Tematisk analyse omfatter det å identifisere, analysere og rapportere mønster – temaer – i datamaterialet.
Vi startet analysen med et overblikk over datamaterialet for å bli kjent med det og få et inntrykk av deltakernes refleksjoner. Deretter kodet vi stikkordene og utsagnene.
Underveis i kodingen oppdaget vi at enkelte termer gikk igjen på flere Post-it-lapper. Kodene ble videre sortert i grupper etter liknende meningsinnhold. Disse gruppene av meningsinnhold utgjorde mulige undertemaer. I denne mer fortolkende fasen av analysen anvendte vi tabeller og tematisk kart for å få overblikk over gjentakende og mulig relaterte termer. Etter denne sorteringen gikk vi på nytt gjennom undertemaene for å undersøke om de var dekkende for de inkluderte kodene, og om kodene hørte til i det aktuelle undertemaet. I denne gjennomgangen gjorde vi også en vurdering av hvorvidt undertemaene faktisk var gjensidig utelukkende, eller hvorvidt noen skulle slås sammen. Deretter utarbeidet vi hovedtemaer.
I prosessen med å identifisere hovedtemaer gikk vi frem og tilbake mellom undertemaene og hovedtemaene. Vi startet analyseprosessen med en induktiv tilnærming. Etter hvert som temaene ble avdekket, ble analyseprosessen mer deduktiv. Alle fire forfatterne deltok enten som observatører eller fasilitatorer under datasamlingen, og alle fire deltok i analysene av datamaterialet.
Etikk
Deltakerne på konferansen ble informert om at anonyme data fra verdenskafeen skulle bli brukt for å videreutvikle PPO med tanke på helsekompetanse. Deltakerne ble informert om at vi skulle analysere det som kom inn av informasjon, og at vi skulle forvalte informasjonen og gi noe tilbake til deltakerne i form av rapportering av funn og implikasjoner for praksis.
Vi kontaktet klinisk etisk komité ved Sørlandet sykehus angående bruk av anonyme data fra verdenskafeen. De vurderte at undersøkelsen ikke var fremleggspliktig. Siden studien ikke behandler personopplysninger og er basert på anonyme data, er den ikke fremleggspliktig av Norsk senter for forskningsdata (NSD/Sikt).
Resultater
Under analysen av dataene identifiserte vi seks hovedtemaer om hva helsepersonell og ledere syntes var betydningsfullt for helsekompetanse i PPO:
1) Helsepersonells kompetanse, 2) Pasientens og pårørendes kompetanse og preferanser, 3) Interaksjon, 4) Ressurser og rammer, 5) Samhandling og samarbeid, og 6) Konsekvenser av helsekompetanse
Som en del av den tematiske analysen, som var inspirert av Braun og Clarke (21), utarbeidet vi et tematisk kart som viser hvordan undertemaene dannet grunnlaget for de seks hovedtemaene (figur 1).
Tema 1 handler om betydningen av helsepersonells kompetanse til å gjennomføre PPO. Slik kompetanse omfatter deres kompetansebehov, holdninger til pasienten og pårørende, deres ferdigheter i kommunikasjonsmetoder og -former, planlegging og gjennomføring av PPO og ferdigheter i kartlegging av helsekompetansebehov og motivasjon hos brukere.
Tema 2 handler om pasienters og pårørendes behov og preferanser samt hvordan behovene kan ivaretas i PPO. I tema 2 inngår også pasientens forståelse av sin egen helsesituasjon og ferdigheter i å kunne vurdere helseinformasjon kritisk og kunne navigere i helsesystemet.
Forhold som har betydning for selve interaksjonen mellom helsepersonell, pasient og pårørende, inngår i tema 3. For å fremme interaksjon er det viktig at helsepersonell ser betydningen av å etablere en relasjon til pasienten og pårørende, slik at pasienten og pårørende oppnår trygghet og tillit til dem. Videre er det viktig at helsepersonell er oppmerksom på språk og kulturbakgrunn i interaksjonen, og at informasjonen blir tilpasset pasientens og de pårørendes helsekompetanse.
I dialogen må helsepersonell også sjekke ut gjensidig forståelse av informasjonens innhold og læringsutbyttet av PPO sammen med pasienten og pårørende ved å bruke for eksempel kommunikasjonsmetoden Teach Back. Å legge til rette for brukermedvirkning inngår også i tema 3. Interaksjonen uttrykker et samspill og relasjon mellom helsepersonell, pasient og pårørende, noe pilen i figuren søker å illustrere.
Tema 4 omfatter ressurser og rammer som har betydning for å kunne gjennomføre PPO. Deltakerne ytret et behov for at det settes av tilstrekkelig økonomiske midler, personell, tid, utstyr og lokaler til dette arbeidet. De etterlyste også tilgang på tilpassede læringsressurser. Når det gjelder digital PPO, kom det frem et behov for tilstrekkelig støtte og veiledning både for helsepersonell og pasienten og de pårørende. Støtte fra pårørende ble ansett som en ressurs i PPO.
Tema 5 gir informasjon om at samhandling og samarbeid på tvers av helsetjenester og helsepersonell er viktig innenfor PPO. I tillegg inkluderes samhandling med andre aktører på arenaer utenfor helsetjenesten, som skole, bibliotek eller ulike religiøse samfunn.
Hvilke konsekvenser det kan medføre hvis PPO ikke er tilpasset pasientenes og de pårørendes helsekompetanse, inngår i tema 6. Deltakerne påpekte at manglende helsekompetanse kan påvirke pasientsikkerheten, og at tilstrekkelig helsekompetanse hos pasienten kan medføre gevinster. Slike gevinster innebærer bedre etterlevelse av anbefalte helseråd, tidlig oppdagelse av sykdom, bedre nyttiggjørelse av helsehjelpen og bedret behandlingsutfallsmål, slik som mestring og selvstendighet.
Diskusjon
Gjennom tematisk analyse avdekket vi seks hovedtemaer som kan anses å være sentrale for å tilpasse PPO til pasienters og pårørendes helsekompetanse: 1) Helsepersonells kompetanse, 2) Pasientens og pårørendes kompetanse og preferanser, 3) Interaksjon, 4) Ressurser og rammer, 5) Samhandling og samarbeid, og 6) Konsekvenser av helsekompetanse.
Helsepersonells kompetanse
I tråd med tidligere forskning (14, 15, 22) tydet våre resultater på at helsepersonell opplevde at de hadde behov for økt kompetanse innenfor helsepedagogikk, kommunikasjon og samtaleteknikker. Dessuten etterlyste de kunnskap om og trening i å kartlegge helsekompetansenivå og å kunne planlegge og gjennomføre PPO tilpasset pasienter og pårørende med ulik helsekompetanse.
Liknende kompetanseområder for helsepersonell trekkes også frem av Coleman og medarbeidere (8), men selve helsekompetansebegrepet var mindre fremtredende i våre data. Det kan skyldes at begrepet er relativt nytt i norsk sammenheng (12). Da deltakerne snakket om konsekvenser av helsekompetanse, kom imidlertid viktigheten av helsekompetanse i PPO tydelig frem.
Til tross for at helsepersonellets kompetanse ble avdekket som et tema, ble kompetansebygging i helseforetakene knyttet til helsekompetanse lite belyst i diskusjonene. Deltakerne vektla heller ikke helsekompetanse i læringsutbyttebeskrivelser i helsefaglige utdanninger. Dette funnet er motsatt av tidligere studier (8, 14).
Imidlertid er helsekompetanse i læringsutbyttebeskrivelser i helsefaglige utdanninger vektlagt som en av strategiene for å øke helsekompetansen i befolkningen (12).
Pasientens og pårørendes kompetanse og preferanser
Våre funn kan tolkes slik at pasienters og pårørendes behov og preferanser bør kartlegges for å kunne tilpasse helsekommunikasjonen til deres helsekompetanse og legge til rette for egenmestring. Funnet kan ses i sammenheng med vektleggingen av brukermedvirkning fra nasjonale helsemyndigheter, samvalg og satsingen «Hva er viktig for deg?» (12). Å anerkjenne pasientens og de pårørendes kompetanse og preferanser i PPO er dermed sentralt.
Goggins og medarbeidere (23) fremhever imidlertid en sammenheng mellom en persons helsekompetanse og vedkommendes ønske om å delta i samvalgsprosesser. Vår studie viser også at det kan være viktig at helsepersonell kartlegger pasienters og pårørendes kompetanse i å håndtere sin egen helsesituasjon. En slik kartlegging kan omfatte både pasientenes innsikt og forståelse av sin egen situasjon, og at de vet hva de skal gjøre for å håndtere helsesituasjonen.
Forståelse av og ferdigheter i håndtering av egen situasjon kan ses i sammenheng med ulike dimensjoner av helsekompetanse, som funksjonell helsekompetanse (2), og de kognitive domene forstå og anvende helseinformasjon som Sørensen og medarbeidere (24) anser som sentrale for tilstrekkelig helsekompetanse. Videre kan det relateres til det som Jordan og medarbeidere (25) kaller å forstå informasjon godt nok til å vite hva du skal gjøre.
I dagens informasjonssamfunn er det dessuten avgjørende at pasienter og pårørende kritisk kan vurdere helseinformasjon fra ulike kilder, som omtales som kritisk helsekompetanse (2), og kan knyttes til den kognitive dimensjonen av helsekompetanse, å vurdere helseinformasjon (24, 25). Mindre tydelig viser dataene våre den kognitive dimensjonen for helsekompetanse som omhandler det å finne og få tilgang på helseinformasjon.
Deltakerne anså det å kunne finne frem i eller navigere i helsetjenestene som en viktig ferdighet. Kompetanse i å navigere i helsesystemet er også inkludert i begrepsmodellen til Jordan og medarbeidere (25) og er ansett som en viktig dimensjon av helsekompetanse i den internasjonale HLS19-studien (Health Literacy Survey 2019) (4). Å legge til rette for at pasienter og pårørende skal kunne navigere i helsetjenesten, inngår dessuten i det man forstår med «helsekompetansevennlige tjenester» (9).
Vi var overrasket over at pårørendeperspektivet var lite vektlagt i samtalene på verdenskafeen. Imidlertid er det mulig at deltakerne har tenkt på pasienten og pårørende som én enhet da de diskuterte de ulike spørsmålene. Det kom heller ikke frem refleksjoner rundt barn, verken som pasienter eller som pårørende. Det er avgjørende at også barn og unge får tilpasset informasjon om sin egen eller foreldres og søskens helse og sykdom.
Interaksjon
Temaet som omhandler interaksjon mellom helsepersonell, pasienter og pårørende, kan relateres til det som Nutbeam (2) kaller interaktiv eller kommunikativ helsekompetanse, eller dimensjonene føle seg forstått, opplevelse av støtte fra helsepersonell og delta aktivt i dialog med helsepersonell (25).
Dette temaet innebærer en samhandling mellom helsepersonell, pasient og pårørende samt faktorer som er viktige for å skape en interaksjon. Flere av undertemaene knyttet til temaet om interaksjon kan anses å være gyldige i helsekommunikasjon generelt, slik som å etablere tillit og trygghet samt å skape en relasjon med pasienten og de pårørende. Det er også avgjørende i en slik interaksjon at helsepersonellet benytter seg av klarspråk og pedagogiske virkemidler som Teach Back (26).
Videre må helseinformasjonen tilpasses pasientens og de pårørendes helsekompetanse. Det er dessuten nedfelt i lovverket at helseinformasjon må tilpasses mottakeren (27). Flere deltakere uttrykte at helsekommunikasjon og helsekompetanse egentlig er det samme. Slik sett er det mulig at helsepersonell egentlig ikke er så bevisst på betydningen av helsekompetanse i PPO.
Imidlertid er det en nær sammenheng mellom begrepene, der helsekommunikasjon omfatter kommunikasjon av helsebudskap, mens helsekompetanse kan betraktes som en kompetanse som er nødvendig for å kunne forholde seg til og anvende helseinformasjonen. Helsekommunikasjon og helsekompetanse kan imidlertid være avhengig av hverandre, slik at tilpasset helsekommunikasjon kan bidra til å styrke personers helsekompetanse (2).
Ressurser og rammer
Våre funn indikerer at for lite tid kan hindre at helsekommunikasjonen i PPO blir godt nok tilpasset personers helsekompetanse, hvilket er i samsvar med funnene til Nantsupawat og medarbeidere (22) og Rajah og medarbeidere (28). Det kom også frem da kommunikativ helsekompetanse ble kartlagt i ni europeiske land, at det var utfordrende å få tilstrekkelig med tid i pasientkonsultasjoner (29).
I temaet om ressurser og rammer inngikk også tilgang på tilstrekkelige læringsressurser og digitale verktøy, noe som kan knyttes til økonomiske ressurser. Det vil dermed være behov for bevilgninger for å kunne ta i bruk ulike læringsressurser og digitale verktøy for å styrke PPO.
Det kan også være behov for å styrke den digitale kompetansen hos både helsepersonell og pasienter og pårørende for å utnytte den digitale ressursen bedre. Til tross for at flere ledere var til stede på konferansen, fant vi lite om ledelsesperspektivet og behovet for en forankring i ledelsen i dataene våre.
Samhandling og samarbeid
Våre funn tyder på et behov for å styrke samarbeidet mellom ulike deler av helsetjenesten, blant annet gjennom å kjenne hverandres tjenester bedre og tilstrebe et enhetlig språk i helsetjenesten. Deltakerne etterspør samarbeid om pasientkurs og felles læringsressurser.
Dette er i tråd med anbefalingen om at PPO bør inngå i samhandlingen om pasientforløp mellom spesialisthelsetjenesten og kommunene (12), og at fastlegen blir inkludert i dette. Systematisk samarbeid og samhandling om opplæring til pasienter og pårørende vil kunne bidra til økt kvalitet og bedre kontinuitet i helhetlige pasientforløp.
For PPO til personer med innvandrerbakgrunn tyder dataene på at det kan være nyttig å vurdere alternative arenaer for helsekommunikasjon for å nå ut til flere. Spesielt gjelder det grupper det ellers kan være utfordrende å nå ut til.
For å øke befolkningens helsekompetanse tenker vi imidlertid at alternative arenaer kan være aktuelt for flere målgrupper, for eksempel temakvelder om helse på lokalbiblioteket eller stands på kjøpesentre. For å styrke barns helsekompetanse vil det kunne være aktuelt med et sterkere samarbeid mellom helsevesen og skole, eventuelt også idrettslag.
Konsekvenser av helsekompetanse
I samsvar med tidligere forskning (3) anså også deltakerne i studien vår at lav helsekompetanse kunne medføre dårligere behandlingsutfall og etterlevelse, noe som kan påvirke pasientsikkerheten. Dersom tjenesten ikke er tilpasset pasienters og pårørendes helsekompetanse, kan det føre til ulik tilgang på helseinformasjon og helsetjenester, og dermed sosial ulikhet i helse.
Dårligere behandlingsutfall og etterlevelse kan medføre mer alvorlig sykdomstilstand og komplikasjoner for den enkelte, men også økt forbruk av ressurser. I strategien for å øke helsekompetansen i befolkningen (12) trekkes helsekompetanse frem som en faktor for bedre ressursutnyttelse og en bærekraftig helsetjeneste. Ved at pasientene har ferdigheter i å gjenkjenne symptomer og endringer i helsetilstanden, kan det føre til at de kan tidligere kan ta tak i sine helseutfordringer.
Helsekompetanse kan også medføre at pasienten i større grad kan håndtere helsesituasjonen sin i hverdagen. Helsekompetanse vil dermed ha en verdi innenfor PPO, slik at pasienten og de pårørende kan dra bedre nytte av helsehjelpen og utnytte ressursene bedre.
Hvorvidt en persons helsekompetanse er tilstrekkelig, kan være avhengig av hvor kompleks konteksten er, men også i hvilken grad helsepersonell har forståelse for helsekompetanse og faktorer som påvirker den. For at pasienter og pårørende skal kunne håndtere helsesituasjonen, er det dermed viktig å være mer oppmerksom på hvordan helsetjenesten kan bli mer helsekompetansevennlig. Søkelyset bør være på organisatorisk helsekompetanse (9), som også er fremhevet som et tiltak på systemnivå i strategien for å øke helsekompetansen i befolkningen (12).
Studiens styrker og svakheter
En av studiens styrker er at vi fikk mulighet til å få refleksjoner fra et stort antall tverrfaglige helsepersonell og ledere innenfor PPO fra de fleste helseforetakene i HSØ. En av fordelene ved å bruke verdenskafé som prosessverktøy er, som ved fokusgruppeintervjuer, at man kan få et rikt materiale ved at deltakerne bygger sine utsagn på hverandres (30).
På den andre siden kan det være mulig at deltakernes innspill blir påvirket av de andres, og at deltakerne forsterker hverandres ytringer. Imidlertid skrev deltakerne i studien vår ned sine stikkord og utsagn på Post-it-lappene før selve diskusjonen startet ved de ulike bordene. Dermed ga verdenskafé som prosessverktøy deltakerne i denne studien like muligheter til å uttrykke seg. Samtidig hadde bordvertene under verdenskafeen mulighet til å få deltakerne til å utdype sine refleksjoner, og de kunne stille oppklarende spørsmål.
Datagrunnlaget i studien vår var stikkord og utsagn nedskrevet på Post-it-lapper. Slike lapper kan medføre mulige begrensninger i datagrunnlaget, som for eksempel mindre dybde sammenliknet med et fokusgruppeintervju. Vi kunne gjort lydopptak da vi gjennomførte verdenskafeen for å styrke datagrunnlaget. Imidlertid kunne det ha forstyrret prosessen, siden de ulike bordene da måtte ha vært i forskjellige rom for å sikre god lydkvalitet. Dessuten hadde det da vært nødvendig å legge frem studien for personvernombudet. I tillegg ville et lydopptak kunne ha påvirket tryggheten med å dele refleksjoner og erfaringer.
En annen utfordring ved å bruke verdenskafé som prosessverktøy er at det kan bli mindre interaksjon mellom forskeren og deltakerne. Forskeren har ikke like god mulighet som i et individuelt intervju til å gå dypere inn i enkeltutsagn fra deltakerne (30). Alle forfatterne deltok imidlertid i datasamlingen og gjennomførte analysen i fellesskap med konsensus.
En annen styrke ved denne studien er at artikkelen er skrevet av en tverrfaglig sammensatt gruppe. To av forfatterne jobber innenfor PPO, mens de to andre er forskere på helsekompetansefeltet. Det har gitt en merverdi å kunne analysere funn med nærhet både til praksis og forskning.
Mulige implikasjoner for praksis og forskning
Basert på funnene i denne studien bør helseforetakene og PPO sette søkelyset på hva helsekompetanse er, tilby opplæring og læringsressurser for helsepersonell i hvordan man kan kartlegge helsekompetanse hos pasienter og pårørende samt tilby opplæring og ferdighetstrening i ulike kommunikasjonsteknikker og hvordan helsekommunikasjon kan tilpasses personer med ulik helsekompetanse.
Videre bør det avsettes tilstrekkelig tid til PPO. Det bør også sørges for strukturer som muliggjør samarbeid og samhandling på tvers av tjenestenivåer, også når det gjelder PPO. Flere av de foreslåtte tiltakene kan anses å inngå i konseptet om helsekompetansevennlige tjenester. Enkelte foretak har allerede satt helsekompetanse på dagsordenen og har som mål å være helsekompetansevennlige ved å vektlegge organisatorisk helsekompetanse.
Videre forskning bør ta sikte på å undersøke hvordan helsepersonell følger opp helsekompetansebehov i PPO, og identifisere verktøy for å kartlegge helsekompetanse blant pasienter og pårørende. Basert på skisserte utfordringer når det gjelder helsekompetanse, bør det utvikles intervensjoner for å tilpasse PPO bedre til personers ulike helsekompetanse. Effekten av helsekompetanseintervensjoner på egenmestring av helse og sykdom, behandlingsutfall og pasientsikkerhet bør undersøkes.
Konklusjon
Helsepersonell og ledere rapporterte om et behov for mer kunnskap om helsekompetanse og hvordan de kan tilpasse PPO til ulike målgrupper. De opplevde det som sentralt å møte pasientenes og de pårørendes kompetansenivå og preferanser, men at ressurser og rammer kan være en begrensende faktor. Imidlertid kan samhandling og samarbeid på tvers av profesjoner og tjenester bidra til forbedret PPO.
Deltakerne påpekte at lav helsekompetanse kunne ha konsekvenser for behandlingsutfall og etterlevelse, noe som kan påvirke pasientsikkerheten. For å lykkes med PPO er det avgjørende at helsetjenesten arbeider målrettet med helsekompetanse gjennom strategier og systemer, og at disse operasjonaliseres slik at organisasjonen blir mer helsekompetansevennlig.
Forfatterne oppgir ingen interessekonflikter.
Åpen tilgang CC BY 4.0.
Hva studien tilfører av ny kunnskap





















0 Kommentarer