Verktøy ved screening av risiko for underernæring hos eldre
Sammendrag
Bakgrunn: Forekomsten av underernæring blant eldre på sykehjem og hjemmeboende som mottar hjemmesykepleie, ligger henholdsvis mellom 30–60 prosent og 2–10 prosent. Hvis man avdekker risiko for underernæring tidlig, kan man iverksette ernæringsbehandling og dermed forebygge underernæring. Det er imidlertid uklart hvilke screeningverktøy som er egnet til å avdekke denne risikoen i de to gruppene av eldre pleietrengende.
Hensikt: Å identifisere screeningverktøy som egner seg til å avdekke risiko for underernæring blant eldre bosatt i langtidsinstitusjoner og eldre som mottar hjemmesykepleie, ved å oppsummere hva forskning sier om validitet, reliabilitet og anvendbarhet.
Metode: Systematisk litteraturstudie. Søkene ble gjennomført i 2014 i databasene MEDLINE, Cinahl, Ovid Nursing of Food Science Source, PubMed, Embase og The Cochrane Central Register of Controlled Trials. I tillegg ble det gjennomført håndsøk.
Resultat: Vi fant fire ulike screeningverktøy – MNA-SF, SNAQ, MST og GNRI – fordelt på ni valideringsstudier. MNA-SF var validert flest ganger (fire studier), og både sensitivitet og spesifisitet var høy. MST var validert i én studie med moderat spesifisitet. De andre verktøyene viste moderat validitet. Ingen av de inkluderte studiene undersøkte anvendbarheten av verktøyet.
Konklusjon: Fire screeningverktøy var validert i de to gruppene av pleietrengende: MNA-SF, SNAQ, MST og GNRI. MNA-SF var best egnet til å avdekke ernæringsmessig risiko i begge gruppene, men mer forskning er nødvendig.
Referer til artikkelen
Gjerlaug A, Harviken G, Uppsata S, Bye A. Verktøy ved screening av risiko for underernæring hos eldre . Sykepleien Forskning. 2016;11(2):148-156. DOI: 10.4220/Sykepleienf.2016.57692
Innledning
Eldre mennesker er utsatt for å utvikle underernæring (1, 2). Studier viser at hele 30–60 prosent av eldre på sykehus og i sykehjem (3–6) og 2–10 prosent av eldre hjemmeboende med hjemmesykepleie er underernærte (4, 5, 7, 8). Eldre personer med demenssykdom er særlig utsatt (9). Én årsak til underernæring kan være at helsepersonell ikke i tilstrekkelig grad identifiserer risikofaktorer som dårlig appetitt og spiseproblemer blant eldre. Flere studier har avdekket mangelfulle rutiner og prosedyrer både for vurdering av matinntak og ernæringstilstand i ulike helseinstitusjoner (10, 11).
Det er viktig å fokusere på underernæring i helsevesenet siden tilstanden kan medføre økt lidelse og død hos pasienten. For samfunnet innebærer slik underernæring økte kostnader på grunn av forsinket rekonvalesens, reinnleggelser og økt behov for hjemmetjenester (12, 13). I 2009 ga Helsedirektoratet ut Nasjonale faglige retningslinjer for forebygging og behandling av underernæring. De har som mål at underernærte og personer med ernæringsmessig risiko skal bli identifisert og få ernæringsbehandling (14). I henhold til disse retningslinjene skal screening av ernæringsmessig risiko inngå som en del av sykepleierens rutinemessige utredning. Retningslinjene fastslår at pasienter på sykehjem og eldre med hjemmesykepleie skal screenes for ernæringsmessig risiko ved innleggelse eller ved vedtak om hjemmesykepleie, og deretter screenes månedlig.
Screening benyttes i mange sammenhenger innenfor helsevesenet og kan defineres som undersøkelser som tilbys øyensynlig friske personer for å oppdage et spesielt fenomen eller en sykdom (15). Ved å screene for ernæringsmessig risiko kan man identifisere personer med økt risiko for underernæring (16). En rekke verktøy er utviklet til dette formålet (2, 13, 14, 17). Helsedirektoratet (14) anbefaler at helsepersonell benytter Mini Nutritional Assessment (MNA) og Malnutrition Universal Screening Tool (MUST) for å screene for ernæringsmessig risiko hos eldre personer, og de peker på Nutritional Risk Screening (NRS 2002), Subjective Global Assessment (SGA) og Ernæringsjournal som alternative verktøy. For å tjene sitt formål må et screeningverktøy måle det som skal måles (være valid), og gi samme resultatet ved gjentatte målinger (reliabilitet).
"Eldre mennesker er utsatt for å utvikle underernæring."
Retningslinjene fra Helsedirektoratet sier ingenting om de anbefalte screeningverktøyenes validitet og reliabilitet (14). I tillegg er flere av dem utviklet for bruk i sykehus (2), og det er derfor uklart hvorvidt de egner seg til å screene for ernæringsmessig risiko blant eldre beboere i sykehjem eller innenfor hjemmesykepleien. Et annet viktig moment som retningslinjene ikke berører, er hvorvidt verktøyet er anvendbart (praktisk, raskt og enkelt i bruk) for både pleiere og pasienter (18, 19). Hensikten med denne studien er derfor å identifisere screeningverktøy som egner seg til å avdekke risiko for underernæring blant eldre mennesker bosatt i langtidsinstitusjoner, og blant dem som mottar hjemmesykepleie. Dette gjøres ved å oppsummere hva forskning sier om validitet, reliabilitet og anvendbarhet.
Metode
En systematisk litteraturstudie ble gjennomført.
Søkestrategi
For å finne relevante publikasjoner gjennomførte vi systematiske litteratursøk i databasene MEDLINE, Cinahl, Ovid Nursing of Food Science Source (via EBSCO), PubMed, Embase og The Cochrane Central Register of Controlled Trials (CENTRAL). Søket ble gjennomført i februar 2014 sammen med en bibliotekar med kompetanse på litteratursøk. Søkeord omfattet MESH-termer i de ulike databasene i tillegg til frie søkeord. I søkene ble følgende søkeord kombinert:
- elderly, older adults, old age, aged
- community dwelling, home care, out-patients, primary health care, nursing home
- nutritional status, malnutrition, undernutrition, weight loss, og
- screening tools, assessment methods, tools, geriatric assessment, questionnaire.
Det ble også foretatt en gjennomgang av referanselister fra sentrale artikler. Alle identifiserte artikler ble overført til dataprogram for behandling og organisering av referanser (EndNote X7) og screenet for duplikater. Alle fire forfattere gikk deretter gjennom listen med artikler ved å se på tittel og sammendrag og vurderte dem for inklusjon. Uenigheter ble løst ved diskusjon, og grunner for eksklusjon ble oppgitt. Vi analyserte så innholdet i de inkluderte studiene ved å lese artiklene etter anbefalinger i Cochrane Handbook for Systematic Reviews of Interventions (20). Siden vi inkluderte ikke-randomiserte studier, brukte vi en pragmatisk kvalitetsvurderingsmodell basert på retningslinjene i Cochrane (tabell 1).

Inklusjons- og eksklusjonskriterier
Søkene ble begrenset til kvantitative studier publisert på engelsk, tysk, norsk, svensk eller dansk i fagfellevurderte tidsskrift de siste 15 årene.
Inklusjonskriterier
- alder ≥ 65 år
- hjemmeboende med hjemmesykepleie
- bosatt i langtidsinstitusjon med pleiepersonell til stede, slik som syke- og aldershjem og serviceboliger
- studier gjennomført for å validere ett eller flere screeningverktøy
Eksklusjonskriterier
- studier designet for å undersøke forekomst av ernæringsmessig risiko eller underernæring
- studier som ikke validerer rene screeningverktøy (16), men for eksempel SGA og MNA, som er anerkjente og valide metoder for å måle ernæringsstatus hos eldre voksne (21–23)
- validering av landsspesifikke screeningverktøy
- sykdomsspesifikke målgrupper som kreftpasienter, pasienter med Alzheimers sykdom eller pasienter med ulike nevrologiske sykdommer
- studier med ti eller færre pasienter
Vurderingskriterier
Vurdering av kriterievaliditet gjøres vanligvis mot en gullstandard (24). I mangel av en slik gullstandard må man ta i bruk andre kriterier eller referansemetoder. I denne studien valgte vi å akseptere følgende kriterier eller referansemetoder:
- verktøy for vurdering av ernæringsstatus (MNA og SGA)
- objektiv vurdering av ernæringsstatus utført av helsepersonell
- ernæringsvurdering basert på antropometri (vekt, body mass index (BMI), armmuskelomkrets etc.)
For å vurdere samsvar mellom screeningverktøyet og referansemetoden brukte vi følgende utfallsmål: sensitivitet, spesifisitet, positiv (PPV) og negativ prediktiv verdi (NPV). Høy sensitivitet betyr at testen klarer å avdekke så mange som mulig av dem som faktisk er i risiko for underernæring (15). Høy spesifisitet betyr at testen har få falskt positive. Sensitivitet og spesifisitet sammen med tilstandens prevalens gir screeningmetodens prediktive verdi. PPV angir andelen personer som blir klassifisert i høyrisikogruppen, og som faktisk er i risiko. NPV angir andelen personer som ikke kategoriseres til høyrisiko, og som heller ikke er det (15, 25). Både PPV og NPV angis i prosent, og jo høyere prosent, jo bedre screening. Lav NPV indikerer overdiagnostisering.
Videre ble følgende utfallsmål inkludert: areal under kurve (AUC), korrelasjonskoeffisient (CC) og kappaverdier (k). Receiver operator curves (ROC) fremstiller forholdet mellom sanne positive og falske positive. Arealet under ROC (AUC) er et mål på screeningverktøyets diagnostiske verdi. AUC kan variere mellom 0 og 1, der AUC = 0,5 tilsier at screeningverktøyet ikke kan skille mellom gruppene, og AUC = 1 tilsier perfekt test. Korrelasjonskoeffisienten (r) angir samsvar mellom to variabler og vil alltid ligge mellom –1 og 1. Dess nærmere r er –1 eller 1, dess sterkere er sammenhengen mellom de to variablene. Kappaverdi (k) er en reliabilitetskoeffisient og sier noe om enighet mellom to målinger. Kappaverdien vil variere mellom 0 og 1, og jo nærmere 1, dess bedre samsvar. Cut-off-verdier for disse utfallsmålene er vist i tabell 2 (17).

PRISMA-anbefalingene (Preferred Reporting Items for Systematic reviews and Metaanalyses) (26) ble fulgt for å rapportere publikasjonene.
Resultater
Flytdiagram over søke- og seleksjonsprosessen er vist i figur 1.
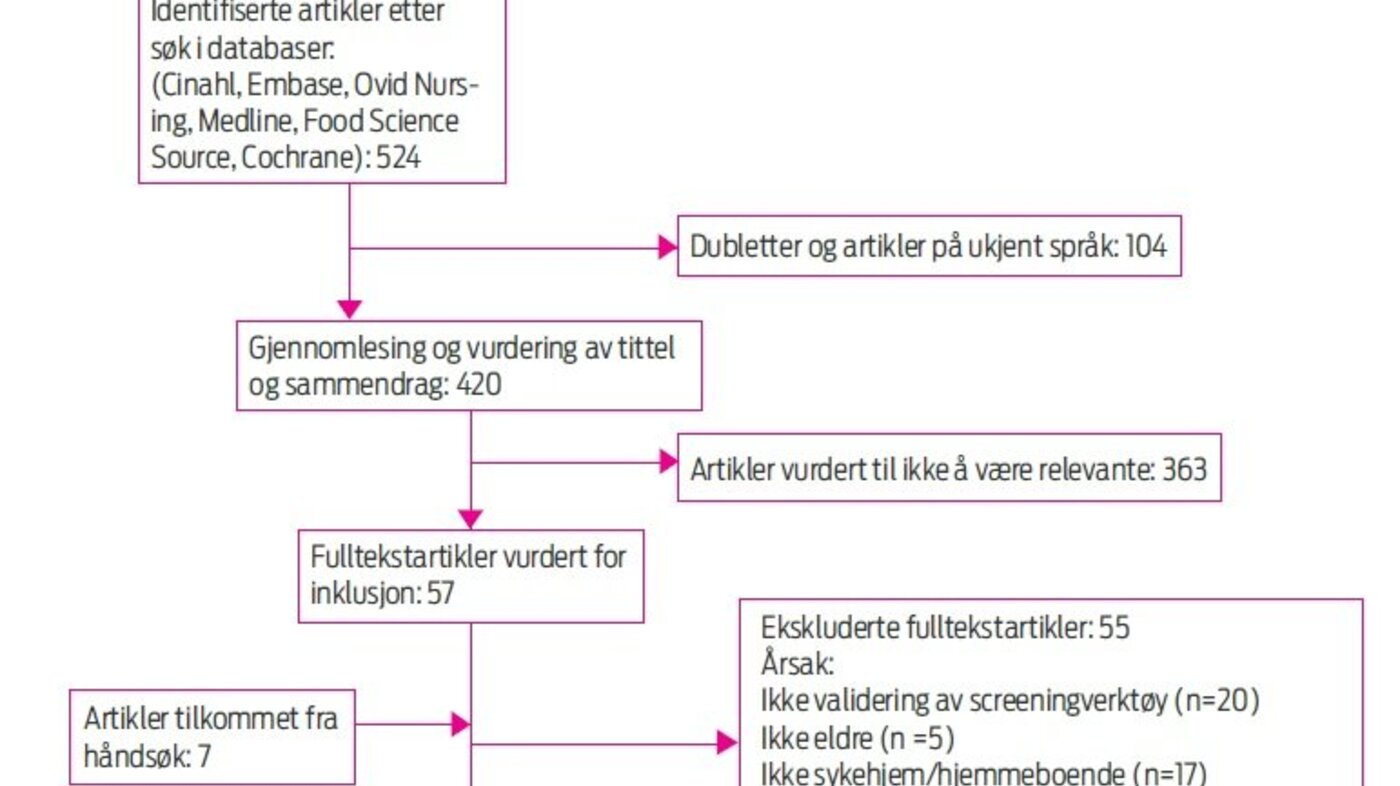
Litteratursøkene ga totalt 524 artikler. Etter at vi hadde fjernet duplikater av artikler funnet i ulike databaser og artikler på ukjente språk, gjensto 420 artikler. Vi vurderte tittel og sammendrag av studiene i henhold til inklusjonskriteriene. Dette resulterte i 57 artikler, som ble lest i fulltekst. Vi fordelte artiklene mellom oss og kvalitetssikret uttrekket ved en felles gjennomgang av samtlige artikler. I tillegg ble sju artikler funnet ved gjennomgang av referanselister fra inkluderte artikler og sentrale oversiktsartikler. Av 64 artikler ble 55 ekskludert, hovedsakelig fordi studien ikke var en validering (n = 20), eller fordi validering ikke ble gjennomført på sykehjem eller blant hjemmeboende eldre (n = 17). Denne litteraturgjennomgangen baserer seg derfor på ni artikler og validering av fire ulike screeningverktøy. Kun ett av disse verktøyene, MNA-Short Form (MNA-SF), er oversatt til norsk. Screeningverktøyene som ble validert, er presentert i tabell 3.

Åtte av ni inkluderte studier var valideringsstudier og er presentert i tabell 4 (27–34). Den siste studien undersøkte kun reliabilitet (35).
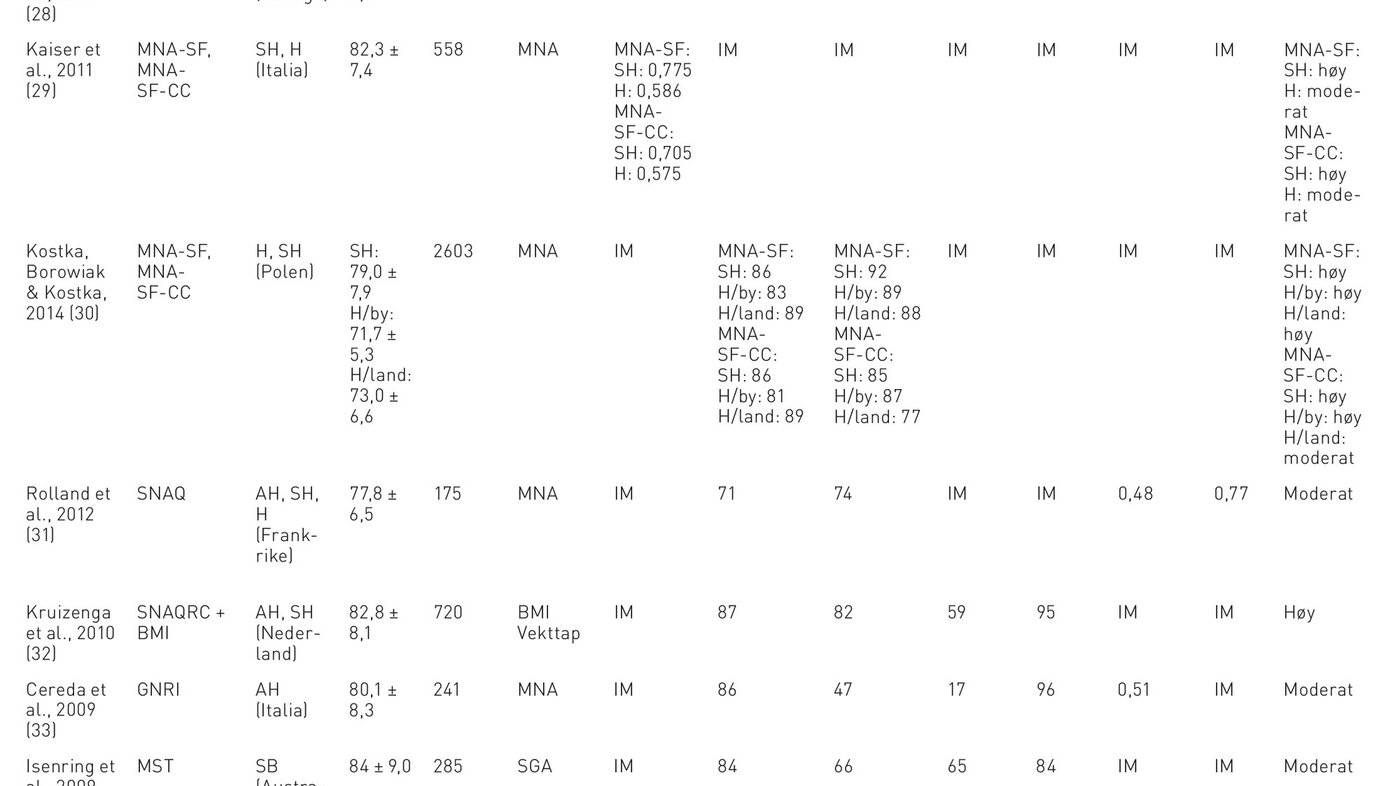
MNA-SF. Fire studier (27–30) med totalt 3599 (127–2603) eldre over 65 år vurderte validiteten av MNA-SF inkludert en variant, MNA-SF Calf Circumference (MNA-SF-CC), der BMI er erstattet med leggomkrets. I samtlige studier ble fullversjonen av MNA benyttet som referansemetode. Tre studier gjennomførte validering både blant hjemmeboende og eldre bosatt i langtidsinstitusjon (sykehjem) (27, 29, 30). En studie gjennomførte validering kun i langtidsinstitusjon (servicebolig) (28). Resultatene fra disse studiene viste at MNA-SF hadde moderat validitet ved bruk blant hjemmeboende og høy ved bruk i langtidsinstitusjon (tabell 4). Sensitivitet blant hjemmeboende varierte mellom 74–89 prosent og spesifisiteten mellom 77–95 prosent (21, 24). Blant eldre i langtidsinstitusjoner var variasjonen henholdsvis 64–89 prosent og 82–100 prosent (27, 29, 30). To studier undersøkte prosentvis samsvar mellom klassifisering ved hjelp av referansemetoden MNA og MNA-SF og MNA-SF-CC (29, 30).
"30–60 prosent av eldre på sykehus og i sykehjem er underernærte."
Hos hjemmeboende var det 83 prosent og 91 prosent samsvar mellom
klassifisering gjort med MNA og MNA-SF og 72 prosent og 90 prosent
mellom MNA og MNA-SF-CC. I langtidsinstitusjon var tilsvarende
samsvar henholdsvis 82 prosent og 83 prosent, og 76 prosent og 77
prosent.
Huhmann (35) undersøkte om screeningresultatet ble det samme
når hjemmeboende eldre fylte ut en selvadministrert MNA-SF-versjon
(MNA-SF-Self), og helsepersonell fylte ut MNA-SF (resultat ikke
vist i tabell). Studien inkluderte 463 eldre > 65 år og deres
omsorgsperson. Samsvaret mellom svar fra de eldre og
helsepersonellet var 90 prosent for dem som ble klassifisert som
normalvektige, 89 prosent for dem som ble klassifisert som i risiko
for underernæring, og 99 prosent for gruppen underernærte. Studien
konkluderte med at inter-rater-reliabiliteten er høy, og at
MNA-SF-Self gjerne kan benyttes til ernæringsscreening blant
hjemmeboende eldre.
Simplified Nutritional Appetite Questionnaire (SNAQ). To studier med totalt 895 eldre vurderte validiteten av SNAQ og en variant av SNAQ som inkluderer BMI (SNAQ-BMI) (31, 32). SNAQ ble validert blant hjemmeboende og eldre i langtidsinstitusjon og viste moderat validitet i forhold til MNA (31). SNAQ-BMI validert i langtidsinstitusjon viste høy sensitivitet sammenliknet med MNA. Det var imidlertid en stor andel (PPV = 59 prosent) som ble klassifisert i risiko uten å være det (32), dvs. overestimering av risiko for underernæring.
Geriatric Nutritional Risk Index (GNRI) ble validert i en studie med 241 eldre i langtidsinstitusjon. Screeningverktøyet ble validert opp mot MNA og viste moderat validitet (33). Dette skyldtes først og fremst lav spesifisitet og lav positiv prediktiv verdi (PPV = 17 prosent). Dette indikerer at GNRI overestimerer risiko.
Malnutrition Screening Tool (MST). Én studie validerte screeningverktøyet MST blant 285 eldre i langtidsinstitusjon med SGA som referansemetode (34). Screeningverkøyet var moderat valid i denne gruppen, noe som først og fremst skyldtes moderat spesifisitet og PPV.
De inkluderte valideringsstudiene undersøkte ikke anvendbarheten av verktøyet.
Diskusjon
Målet med denne studien var å identifisere screeningverktøy som er egnet til å avdekke risiko for underernæring i to grupper av eldre personer: hjemmeboende som mottar hjemmesykepleie, og eldre bosatt i langtidsinstitusjon definert som alders- og sykehjem og servicebolig. Vi fant i alt fire screeningverktøy – MNA-SF, SNAQ, MST og GNRI – som var validert i de to gruppene. MNA-SF var validert i fire studier (27–30). Selv om dette er få studier, var antall deltakere relativt stort og resultatene relativt entydige med moderat til høy validitet når MNA ble benyttet som referansemetode. Det er derfor grunnlag for å si at MNA-SF er egnet til å avdekke ernæringsmessig risiko hos eldre i langtidsinstitusjon og blant hjemmeboende eldre. Når det gjelder verktøyene SNAQ, MST og GNRI, var det gjennomført få valideringsstudier i de to gruppene av eldre. Det er derfor behov for mer forskning for å kunne si noe om hvor godt egnet disse verktøyene er.
Når man skal bedømme om et verktøy er egnet til å screene for ernæringsmessig risiko, er det viktig at det er i stand til å oppdage de personene som er i risiko for underernæring. På den måten kan de følges opp med vurdering av ernæringsstatus og eventuelt tiltak for å hindre utvikling av underernæring. Screeningverktøyets sensitivitet og NPV er derfor viktige mål når man skal bedømme validiteten (15, 25). Verktøyene vi fant, hadde høy sensitivitet, og SNAQ, MST og GNRI hadde i tillegg høy NPV. For MNA-SF var NPV bare beregnet i én studie (27), og verdien var tilfredsstillende for hjemmeboende, men betydelig lavere i sykehjem. Sensitiviteten til MNA-SF syntes høyere blant hjemmeboende enn blant eldre personer i langtidsinstitusjon. Forskjellen kan skyldes at mobilitet og kognitiv funksjon i høy grad vektlegges i MNA-SF (3), og at det ofte nettopp er mobilitet og kognisjon som er svekket når eldre får plass på sykehjem. Deres grunnleggende behov for ernæring kan likevel være ivaretatt i høyere grad enn hos hjemmeboende på grunn av tilstedeværende helsepersonell. Dårlig mobilitet og svekket kognisjon er derfor trolig mer relevant i et screeningverktøy tilpasset hjemmeboende eldre. En norsk studie fra 1994 viste at mobilitetsproblemer og problemer med å handle selv var risikofaktorer for å utvikle underernæring hos eldre (36).
"Et screeningverktøy skal oppdage de personene som er i risiko for underernæring."
MST er et mye brukt screeningverktøy. Det er ikke utviklet spesifikt for eldre, men er funnet valid for bruk i sykehus og i forbindelse med poliklinisk virksomhet (37). Vi fant én studie som validerte verktøyet blant eldre i langtidsinstitusjon (34). Tidligere validering av MST med samme referansemetode (SGA) i sykehus ga høyere sensitivitet (92–100 prosent) og spesifisitet (81–93 prosent) enn det som ble funnet blant eldre i langtidsinstitusjon (38–40). Dette reflekterer at MST muligens er bedre egnet i akuttsettinger, noe som verktøyet også opprinnelig ble utviklet for (38).
Overdiagnostisering er en kjent risiko ved alle typer screening (41). Blant de screeningverktøyene vi vurderte, hadde GNRI lav sensitivitet og lav positiv prediktiv verdi, noe som viser at overdiagnostisering antakelig er et problem om dette verktøyet brukes. Også SNAQ og MST så ut til å overdiagnostisere, om enn i lavere grad enn GNRI. Man kan kanskje argumentere med at det er mindre uheldig å overdiagnostisere underernæring enn å underdiagnostisere, siden behandlingen ved underernæring i første omgang handler om å gi ekstra oppmerksomhet rundt mat og mattilbud og ikke innebærer noen direkte fare for pasienten. På den annen side må man bruke tid på personer som egentlig ikke trenger det, og det kan føre til unødvendige kostnader for helsevesenet. Screening innebærer en viss risiko for overdiagnostisering, og man bør derfor sørge for å velge et screeningverktøy med høyest mulig spesifisitet og sensitivitet, og samtidig målrette screeningen mot grupper der man vet at underernæring har høy prevalens (15, 41).
Funnene våre antyder at man ikke kan bruke det samme screeningverktøyet for å påvise risiko for underernæring blant eldre hjemmeboende, i langtidsinstitusjon og i sykehus. Dette understreker behovet for å validere screeningverktøyet i den pasientarenaen det skal brukes. I en langtidsinstitusjon skal verktøyet fange opp en gradvis endring i ernæringstilstanden på grunn av utilstrekkelig matinntak og/eller endrede behov. Hos pasienter som legges inn i sykehus, skal det avdekke en risiko som allerede er der (34). I denne sammenhengen er det interessant at ingen av verktøyene som Helsedirektoratet (14) anbefaler for screening av ernæringsmessig risiko hos eldre personer, er validert blant eldre på sykehjem eller hjemmeboende. Retningslinjene anbefaler at fullversjonen av MNA og MUST generelt bør benyttes i primærhelsetjenesten, og at NRS 2002, SGA og Ernæringsjournal kan anvendes som et alternativ. MNA og SGA er ikke utviklet til å være screeningverktøy, men er verktøy for å vurdere ernæringsstatus (37). Verken MUST eller NRS2002 er spesifikt utviklet for eldre (2) og heller ikke validert i de to eldregruppene vi var interessert i. Når det gjelder Ernæringsjournalen, er den så langt vi vet, ikke validert.
Mange screeningverktøy benytter høyde og vekt for å bedømme ernæringsmessig risiko, noe som kan være utfordrende målinger hos eldre personer på grunn av aldrings- og funksjonsforstyrrelser. Det er derfor utviklet en versjon av MNA-SF der man bruker leggomkrets (MNA-SF-CC) i stedet for BMI. Andre studier (42) har vist at leggomkrets sammen med overarmsomkrets i seg selv er gode indikatorer på ernæringsstatus hos eldre. Likevel ble MNA-SF som inkluderer BMI, funnet å gi en noe bedre ernæringsvurdering enn bruk av CC (27). MNA-SF-CC anbefales derfor bare når måling av BMI ikke er mulig. En av fordelene med SNAQ er at verktøyet først og fremst har fokus på appetitt og måltider.
"MNA-SF er et godt egnet screeningverktøy for å identifisere eldre personer med økt risiko for underernæring."
I de inkluderte studiene sammenliknes de fleste verktøyene med fullversjonen av MNA. MNA er et verktøy som brukes til å vurdere ernæringsstatus. MNA er godt validert, men når verktøyet sammenliknes med en mer omfattende ernæringsvurdering som blant annet omfatter registrering av matinntak og blodprøver, er det påvist lav spesifisitet (2). Det kan se ut som om MNA automatisk inkluderer skrøpelige eldre i kategorien underernært og dermed gir falske positive (2, 43). Siden MNA kan ha slike svakheter, kan det stilles spørsmål ved om MNA er en egnet referansemetode for å vurdere kriterievaliditet. I denne sammenhengen er det også viktig å påpeke at når man bruker en referansemetode for å validere et screeningverktøy, kan verktøyet aldri bli bedre enn referansemetoden selv (17). Dette understreker i enda større grad at det er behov for flere studier som vurderer hvor godt de ulike screeningverktøyene er egnet til å avdekke ernæringsmessig risiko.
Reliabilitet er også sentralt i vurderingen av et screeningverktøy. En måte å vurdere reliabiliteten på er å undersøke om man får samme resultat om ulike personer blant pleiepersonalet gjennomfører screeningen. Mange er involvert i screening av ernæringsmessig risiko på sykehjem og i hjemmesykepleien. For at screeningen skal være pålitelig er det derfor vesentlig at resultatet blir det samme, uavhengig av hvem som utfører screeningen. Ingen av studiene hadde undersøkt dette, men en av studiene sammenliknet resultat fra pleiepersonalets screening med MNA-SF og pasientens egen utfylling av skjemaet (MNS-SF-Self) (29). De fant at resultatene ble relativt like. Dette bør undersøkes videre fordi det ville være tidsbesparende for pleierne om pasienten selv kan fylle ut screeningskjemaet.
Et screeningverktøy i seg selv avdekker kun hvorvidt den eldre er i risiko for underernæring. Som faglig ansvarlig for ivaretakelse av pasienters ernæringsbehov er det derfor vesentlig at sykepleiere følger opp med tiltak som for eksempel små porsjoner, hyppigere måltider og næringstett mat (44) hos de pasientene som blir funnet å være i risiko for underernæring.
Konklusjon
Denne studien viser at det foreligger lite forskning som har vurdert validitet, reliabilitet og anvendbarhet av screeningverktøy for å avdekke risiko for underernæring blant eldre på langtidsinstitusjon og hos hjemmeboende eldre som mottar hjemmesykepleie. Den forskningen som foreligger, viser at MNA-SF er et godt egnet screeningverktøy for denne målgruppen. SNAQ-BMI og MST kan også være gode screeningverktøy i langtidsinstitusjon, men de ser ut til å overdiagnostisere underernæring. Mer forskning er nødvendig, spesielt for å kunne si noe om reliabilitet og anvendbarhet.
Referanser
1. Mowé M. Behandling av underernæring hos eldre pasienter. Tidsskr Nor Lægeforen. 2002;122(8): 815–8.
2. van Bokhorst – de van der Schueren MAE, Guaitoli PcR, Jansma EP, de Vet HCW. A Systematic Review of Malnutrition Screening Tools for the Nursing Home Setting. Journal of the American Medical Directors Association. 2014;15(3):171–84.
3. Guigoz Y, Jensen G, Thomas D, Vellas B, et al. The Mini Nutritional Assessment (MNA®) Review of the literature – what does it tell us? / discussion. The Journal of Nutrition, Health & Aging. 2006;10(6):466–85; discussion 85–7.
4. Elia M, Zellipour L, Stratton R. To screen or not to screen for adult malnutrition? Clinical Nutrition. 2005;24:867-84.
5. Kaiser MJ, Bauer JM, Rämsch C, Uter W, Guigoz Y, Cederholm T, et al. Frequency of Malnutrition in Older Adults: A Multinational Perspective Using the Mini Nutritional Assessment. Journal of the American Geriatrics Society. 2010;58(9):1734-8.
6. Eide HK, Saltyte JB, Sortland K, Halvorsen K, Almeningen K. Prevalence of nutritional risk in the non-demented hospitalised elderly: a cross-sectional study from Norway using stratified sampling. Journal of Nutritional Science. 2015;4:e18.
7. Saletti A, Johansson L, Yifter-Lindgren E, Wissing U, Österberg K, Cederholm T. Nutritional status and a 3-year follow-up in elderly receiving support at home. Gerontology. 2005;51:192-8.
8. Söderhamn U, Dale B, Sundsli K, Söderhamn O. Nutritional screening of older home-dwelling Norwegians: a comparison between two instruments. Clin Interv Aging. 2012;7:383-91.
9. Rognstad M-K, Brekke I, Holm E, Linberg C, Lühr N. Underernæring hos eldre hjemmeboende personer med demens. Sykepleien Forskning. 2013;8(4):298–307.
10. Aagaard H. Mat og måltider i sykehjem. En nasjonal kartleggingsundersøkelse. Sykepleien Forskning. 2010;1(5):36–43.
11. Sortland K, Gjerlaug AK, Harviken G. Vektdokumentasjon, kroppsmasseindeks, måltidsfrekvens og nattefaste blant eldre sykehjemsbeboere – en pilotstudie. Vård i Norden. 2013;33(107):41–5.
12. Poulia K-A, Yannakoulia M, Karageorgou D, Gamaletsou M, Panagiotakos DB, Sipsas NV, et al. Evaluation of the efficacy of six nutritional screening tools to predict malnutrition in the elderly. Clinical Nutrition. 2012;31(3):378–85.
13. Kyle UG, Kossovsky MP, Karsegard VL, Pichard C. Comparison of tools for nutritional assessment and screening at hospital admission: A population study. Clinical Nutrition. 2006;25:409–17.
14. Guttormsen AB, Hensrud A, Irtun Ø, Mowé M, Sørbye LW, Thoresen L, et al. Nasjonale faglige retningslinjer for forebygging og behandling av underernæring. I: Helsedirektoratet (red.). Helsedirektoratet, Oslo. 2009.
15. UK National Screening Committee. What is screening?: US Screening Portal; udatert. Tilgjengelig fra: http://www.screening.nhs.uk/screening#fileid7942. (Nedlastet 11.05.2015).
16. Charney P. Nutrition Screening vs Nutrition Assessment: How Do They Differ? Nutrition in Clinical Practice. 2008;23(4):366–72.
17. van Bokhorst-de van der Schueren MAE, Guaitoli PcR, Jansma EP, de Vet HCW. Nutrition screening tools: Does one size fit all? A systematic review of screening tools for the hospital setting. Clinical Nutrition. 2014;33(1):39–58.
18. Green SM, Watson R. Nutritional screening and assessment tools for use by nurses: literature review. Journal of Advanced Nursing. 2005;50(1):69–83.
19. Skipper A, Ferguson M, Thompson K, Castellanos V, Porcari J. Nutrition Screening Tools: An Analysis of the Evidence. Journal of Parenteral and Enteral Nutrition. 2011;36(3):292–8.
20. Higgins J, Green S. Cochrane Handbook for Systematic Reviews of Interventions Version 5.1.0: The Cochrane Collaboration; 2011. Tilgjengelig fra: www.cochrane-handbook.org.
21. Christensson L, Unosson M, Ek AC. Evaluation of nutritional assessment techniques in elderly people newly admitted to municipal care. European Journal of Clinical Nutrition. 2002;56(9):810.
22. Sacks G, Dearman K, Replogle WH, Cora VL, Meeks M, Canada T. Use of Subjective Global Assessment to Identify Nutrition-Associated Complications and Death in Geriatric Long-Term Care Facility Residents. Journal of the American College of Nutrition. 2000;19(5):570–7.
23. Guigoz Y. The Mini Nutritional Assessment (MNA) Review of the litterature – What does it tell us? The Journal of Nutrition, Health & Aging. 2006;10(6):466–87.
24. Ringdal K. Enhet og mangfold: samfunnsvitenskapelig forskning og kvantitativ metode. 3. utg. Fagbokforl., Bergen. 2013.
25. Ejlertsson G. Statistik för hälsovetenskaperna. Studentlitteratur, Lund. 2012.
26. Liberati A, Altman D, Tetzlaff J, Mulrow C, Gøtzsche Pea. The PRISMA Statement for Reporting Systematic Reviews and Meta-Analyses of Studies That Evaluate Health Care Interventions: Explanation and Elaboration. BMJ. 2009;339.
27. Borowiak E, Kostka T. Usefulness of short (MNA-SF) and full version of the Mini Nutritional Assessment (MNA) in examining the nutritional state of older persons. New Medicine. 2003;4:125–9.
28. Wikby K, Ek A-C, Christensson L. The two-step Mini Nutritional Assessment procedure in community resident homes. Journal of Clinical Nursing. 2008;17(9):1211–8.
29. Kaiser MJ, Bauer JM, Uter W, Donini LM, Stange I, Volkert D, et al. Prospective Validation of the Modified Mini Nutritional Assessment Short-Forms in the Community, Nursing Home, and Rehabilitation Setting. Journal of the American Geriatrics Society. 2011;59(11):2124–8.
30. Kostka J, Borowiak E, Kostka T. Validation of the modified mini nutritional assessment short-forms in different populations of older people in Poland. The journal of nutrition, health & aging. 2014;18(4):366–71.
31. Rolland Y, Perrin A, Gardette V, Filhol N, Vellas B. Screening Older People at Risk of Malnutrition or Malnourished Using the Simplified Nutritional Appetite Questionnaire (SNAQ): A Comparison With the Mini-Nutritional Assessment (MNA) Tool. Journal of the American Medical Directors Association. 2012;13(1):31–4.
32. Kruizenga HM, De Vet HCW, Van Marissing CME, Stassen EEPM, Strijk JE, Van Der Schueren MAEVB-D, et al. The SNAQRC, an easy traffic light system as a first step in the recognition of undernutrition in residential care. Journal of Nutrition, Health & Aging. 2010;14(2):83–9.
33. Cereda E, Pusani C, Limonta D, Vanotti A. The ability of the Geriatric Nutritional Risk Index to assess the nutritional status and predict the outcome of home-care resident elderly: a comparison with the Mini Nutritional Assessment. British Journal of Nutrition. 2009;102 (04):563–70.
34. Isenring EA, Bauer JD, Banks M, Gaskill D. The Malnutrition Screening Tool is a useful tool for identifying malnutrition risk in residential aged care. Journal of Human Nutrition and Dietetics. 2009;22(6):545–50.
35. Huhmann MB, Perez V, Alexander DD, Thomas DR. A self-completed nutrition screening tool for community-dwelling older adults with high reliability: A comparison study. The Journal of Nutrition, Health & Aging. 2013;17(4):339–44.
36. Mowé M, Bøhmer T, Kindt E. Reduced nutritional status in an elderly population (> 70 y) is probable before disease and possibly contributes to the development of disease. American Journal of Clinical Nutrition. 1994;59(2):317–24.
37. Isenring EA, Banks M, Ferguson M, Bauer JD. Beyond Malnutrition Screening: Appropriate Methods to Guide Nutrition Care for Aged Care Residents. Journal of the Academy of Nutrition & Dietetics. 2012;112(3):376–81.
38. Ferguson M, Capra S, Bauer J, Banks M. Development of a Valid and Reliable Malnutrition Screening Tool for Adult Acute Hospital Patients. Applied Nutritional Investigation. 1999;15(6):458–64.
39. Raja R, Lim AV, Lim YP, Lim G, Chan SP, Vu CKF. Malnutrition screening in hospitalised patients and its implication on reimbursement. Internal Medicine Journal. 2004;34(4): 176-81.
40. Isenring E, Cross G, Daniels L, Kellett E, Koczwara B. Validity of the malnutrition screening tool as an effective predictor of nutritional risk in oncology outpatients receiving chemotherapy. Support Care Cancer. 2006;14(11):1152–6.
41. Zahl P-H. Vitenskapelige kriterier for innføring og evaluering av screening. Tidsskr Nor Lægeforen. 2003;123(3):333–6.
42. Donini L, Poggiogalle E, Morrone A, Scardella P, Piombo L, Neri B, et al. Agreement between different versions of MNA. The Journal of Nutrition, Health & Aging. 2013;17(4):332–8.
43. Vellas B, Villars H, Abellan G, Soto M, Rolland Y, Guigoz Y, et al. Overview of the MNA – Its history and challenges. The Journal of Nutrition, Health & Aging. 2006;10(6):456–63.
44. Helsedirektoratet. Kosthåndboken – veileder i ernæringsarbeid i helse- og omsorgstjenesten. Helsedirektoratet, Oslo. 2012.











0 Kommentarer