Kreftpasienter risikerer underernæring
Å registrere og kartlegge av kreftpasienters ernæring tidlig i behandlingsforløpet kan forebygge vekttap.
I prosjektet "Ernæring og kreft" var målet å forbedre omsorgen til kreftpasienter i ernæringsmessig risiko. Prosjektet var et samarbeid mellom Høgskolen i Oslo og Oslo Universitetssykehus (OUS). Vi ønsket å belyse hvordan ernæringsstatusen var hos inneliggende og polikliniske pasienter med kreft som fikk stråleterapi, og hvordan sykepleiere og sykepleiestudenter kunne yte kunnskapsbaserte, kvalitetssikrede intervensjoner for å bedre ernæringen. Sykepleiestudenter i 3. studieår deltok i to faser av prosjektet.
For studentene var intensjonen å få fagutviklingskompetanse gjennom å delta i prosjektet som innebar å jobbe med autentiske og relevante problemstillinger i en virkelighetsnær kontekst.
Vekttap og underernæring
Vekttap og underernæring er en vanlig sekundærdiagnose ved kreftsykdom. 50–90 prosent av kreftpasienter har vekttap (1). Dette kan være en følge av sykdommen og behandlingen. En stor andel pasienter har tapt vekt allerede ved diagnosetidspunktet og går ytterligere ned under behandling. Perioder med munnsårhet, kvalme, diaré, luft- og magesmerter og nedsatt appetitt kan føre til at den syke spiser mindre enn normalt (2). Underernæring ved kreftsykdom fører til tap av muskelmasse, nedsatt immunforsvar, tretthet, hukommelsessvikt, initiativløshet og inaktivitet (1). Pasientens ernæringsstatus spiller en avgjørende rolle for mulighetene til å gjennomføre behandling, for sykdomsforløpet og behandlingsresultater, samt for rehabilitering. Alvorlig underernæring kan også være vanskelig å reversere. På grunnlag av dette er det stadfestet hvor viktig det er å kartlegge og intervenere i forhold til pasienter med kreft som får strålebehandling (3,4,5,6,7).
Sykepleiers ansvar
I avdeling for kreftbehandling ved OUS hadde det ikke vært gjort noen nyere kartlegging av pasienters ernæringsstatus mens de var innlagt eller gikk poliklinisk til strålebehandling. Av den grunn var det relevant å utføre en undersøkelse om ernæringsstatus og dokumentere omfanget av underernæring i avdelingen. Forskning dokumenterer hvor viktig det er å sikre at pasienter i en sykdoms- og behandlingsfase spiser og drikker tilstrekkelig (1,5,6,8,9). I Stortingsmelding 45 (10) fremgår det at kvalitet i pleie- og omsorgstjenestene innebærer å sikre at personer får tilfredsstilt sine grunnleggende behov. At pasienten får hjelp til å få dekket sitt behov for ernæring i løpet av behandling med stråleterapi er en del av den helhetlige omsorgen og sykepleierens ansvar.
Studien var et kvalitetsutviklingsprosjekt i to faser: kartleggingsfasen og intervensjonsfasen. Den første fasen ble planlagt og gjennomført våren 2008, en tverrsnittsundersøkelse som gikk over fem dager. Den andre fasen foregikk våren og høsten 2009. Totalt var 21 studenter fra tre studentkull involvert som prosjektdeltakere.
Utvalg og datainnsamling
Materialet i ernæringskartleggingen representerer et utvalg på 149 informanter fra stråleenheten som var under strålebehandling. 112 av pasientene var polikliniske og 37 var inneliggende. 73 menn og 76 kvinner besvarte spørsmålene, og alderen var fra 17 til 87 år. Kartleggingen ble utført av ni sykepleiestudenter i 3. studieår, som samarbeidet med sykepleiere om å samle inn data. Prosjektlederne underviste studentene i temaet ernæring og opplæring i bruk av kartleggingsinstrumentene av. Pasienter svarte på spørreskjema vedrørende ernæringsstatus og symptomer, Subjective Global Assessment of Nutritional Status (SGA) (11), samt helseopplysninger (Helseskjema SF-12) (12) og sosiodemografiske opplysninger. I tillegg var det spørsmål om pasientene hadde fått informasjon om ernæring, og i så fall hvem som hadde gitt denne informasjonen.
SGA er et instrument som er testet for reliabilitet (1,11), i tillegg hevder man at det er lettere å anvende for utrente utøvere enn andre instrumenter (13). Sykepleiestudentene var også behjelpelige med å gjennomføre selve spørreskjemaundersøkelsen i den forstand at de var tilgjengelige for eventuelle avklaringer. På denne måten forsøkte vi å sikre kvalitet på gjennomføringen. Likevel viser kartleggingen at det er noen skjemaer som er mangelfullt utfylt. På tross av gjennomgang med studenter, kan det ha vært vanskeligheter med utfyllingen, som dermed har gitt lavere svarprosent på noen av spørsmålene i spørreskjemaet. Ribu m.fl. (14) viser til en viss usikkerhet og uoverensstemmelse i registreringer når sykepleiere og studenter screener pasienter for ernæringsstatus. En mulig forklaring kan være at de impliserte har for lite erfaring og trening med selve instrumentet, eller at de har ulik kjennskap til pasientene.
Det begrensete antallet informanter i kartleggingsfasen gjør det vanskelig å trekke valide slutninger av resultatene. Men som pilotprosjekt kan det ha overføringsverdi og gi grunnlag for å gjøre undersøkelser med større omfang, for eksempel på sykehusets polikliniske avdeling.
Utarbeiding av tiltaksplan
I prosjektets andre fase arbeidet ni studenter og fire sykepleiere med å fremskaffe forskningsbaserte tiltak om ernæring til pasienter som mottar strålebehandling. Arbeidet baserte seg på en modell for kunnskapsbasert praksis (15) hvor både forskningsbasert kunnskap, klinisk erfaring og pasientens preferanser er inkludert. Denne delen av prosjektet pågikk over en ti ukers praksisperiode hvor studentene ble veiledet av prosjektlederne og av bibliotekar i å søke etter forskningsartikler, og kritisk vurdere disse ved hjelp av anerkjente sjekklister (16). Den påfølgende studentgruppen brukte litteraturgjennomgangen som utgangspunkt for videre utarbeidelse av tiltaksplan. I tillegg innhentet og kategoriserte de det eksisterende ernæringsmaterialet på sykehuset, og benyttet retningslinjer fra norske og internasjonale ernæringsorganisasjoner i sin sammenfatning av tiltaksplanen.
Resultater
Datamaterialet gir grunnlag for å undersøke flere ulike forhold hos utvalget. Funnene i denne artikkelen er rettet mot to områder: Ernæringsstatus og kostveiledning. De mest representative diagnosene i utvalget var cancer mammae og cancer prostata. Andre diagnoser pasientene hadde var tumor cerebri, cancer i gastrointestinal tractus, urologiske og gynekologiske krefttyper. Tidspunktet for hvor i behandlingsforløpet pasienten befant seg ble delt inn i tre kategorier med følgende fordeling av respondenter:
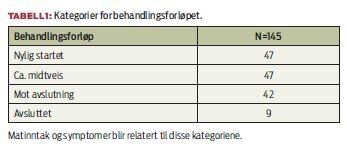
Ernæringsstatus
Helhetsbilde av de undersøkte pasientene viser at de som får strålebehandling har en noe bedre ernæringsstatus enn forventet. Matinntak den siste måneden var uendret for 64 prosent og mindre enn vanlig for 28 prosent av informantene. 6 prosent hadde økt matinntak. Ser man på matinntak i forhold til hvor pasientene var i behandlingsforløpet, lå svarprosenten gjennomgående høyest på uendret matinntak (tabell 2).
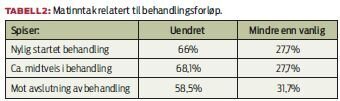
Medikamentpåvirkning (som for eksempel kortikosteroider) kan ha påvirket de 6 prosentene som hadde økt matinntak. Av de pasientene som spiste mindre enn vanlig, oppga 44 respondenter at de hadde hatt ufrivillig vekttap.
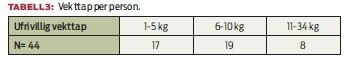
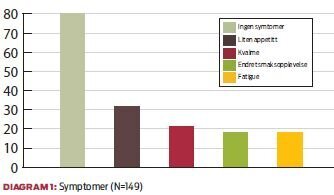
17 av disse pasientene oppga ett–fem kilo, mens åtte pasienter oppga så mye som 11–34 kilo i vekttap. Funnene viser symptomer sett i forhold til matinntak og vekttap den siste måneden. Respondentene fikk spørsmål om å krysse av på en liste over problemer som hadde hindret dem fra å spise tilstrekkelig. De symptomene som ble rapportert hyppigst var at maten smakte annerledes, kvalme, dårlig appetitt og fatigue.
Kostveiledning
De viktigste tendensene i datamaterialet er den delen som berører manglende informasjon relatert til forebygging og lindring av kostrelaterte plager, og informasjon om forebygging av vekttap. På spørsmål om "har du fått informasjon om forebygging og lindring av kostholdsrelaterte symptomer og vekttap?" oppga 83 av 130 respondenter at de ikke hadde fått informasjon om det. 82 uttalte at de ikke fikk informasjon om hvordan symptomer relatert til kosthold kan lindres, og 90 rapporterte at de ikke hadde fått informasjon om hvordan vekttap kan forebygges. Ved avslutning av behandlingen var det fortsatt 83 pasienter som svarte at de ikke hadde fått noen informasjon. Opptil 29 pasienter hadde ikke svart på spørsmål vedrørende kostveiledning. Det kan skyldes uvisshet om hva som ligger i begrepene å forebygge og lindre kostproblemer. Til tross for manglende svar på dette spørsmålet, gir resultatene likevel en indikasjon på at informasjon til denne pasientgruppen ikke er tilstrekkelig.
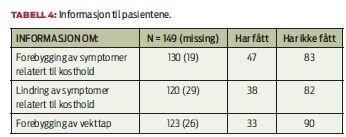
På spørsmål om hvem som ga dem informasjonen, oppga respondentene at det var sykepleier eller sykepleier og lege sammen. Derimot var ernæringsfysiologer meget lite representert. Kun to personer (n=93) oppga å ha fått informasjon av ernæringsfysiolog.
Resultatet av intervensjonsfasen kan beskrives i en kunnskapsbasert tiltaksoversikt som ble utarbeidet av studentene. Denne besto av kildehenviste tiltak mot underernæring, med konkrete anbefalinger til kreftpasienter. Den var kategorisert i: kartlegging/screening, kostholdsveiledning, næringstett mat og omgivelser/sosialt. Tiltaksoversikten ble gjennomgått av enhetsleder, to ernæringsfysiologer samt kostombudet på den aktuelle sengeposten. Faglunsjer og internundervisning ble brukt som fora for å arbeide med hvilke spesifikke tiltak som kunne bli aktuelle å implementere.
Diskusjon
Ernæringsstatusen hos pasienter som får strålebehandling syntes å være bedre enn forventet. Det var høy svarprosent på uendret matinntak, men det forekom ufrivillig vekttap hos 44 av pasientene. Hos disse var endringen imidlertid alarmerende. Dette må ses i lys av den reduserte livskvaliteten og den svekkete muligheten for gjennomføring av behandling som underernæring kan medføre (1,8). Flere studier viser til at bivirkninger av strålebehandling forårsaker et gjennomgående lavere mat- og energiinntak (1,17,18). To ulike faktorer har imidlertid virket inn på resultatene av denne kartleggingen. Det ene er hvor i behandlingsforløpet pasientene befant seg under kartleggingen, og det andre var den skjeve fordelingen mellom pasienter fra poliklinikken og fra sengepostene. De polikliniske pasientene utgjorde hoveddelen av utvalget. Den lave andelen av pasienter fra sengeposter som deltok, henger sammen med at sengepostene hadde planlagt redusert inntak av pasienter i den aktuelle uken hvor kartleggingen fant sted. Så mye som 62 prosent av pasientene var i startfasen og midtveis i behandlingen. Dette kan også ha gitt utslag i lite utfall av symptomer, ubehag ved matinntak og vektendring. Hadde utvalget vært større og hadde det bestått av flere inneliggende pasienter på sengeposter, ville resultatene trolig vært mer i samsvar med eksisterende forskning (1,2,5,17).
Lite kostveiledning
Resultatene viser lite kostveiledning og manglende tverrfaglig samarbeid med ernæringsfysiologer. Dette må også ses i sammenheng med en høy andel polikliniske pasienter og hvor langt pasientene var i kommet i behandlingen. Men det utelukker likevel ikke en vurdering av kostholdsveiledning på et tidlig tidspunkt som kan ha en forebyggende intensjon. Nærliggende spørsmål er når er det mest hensiktsmessig å informere pasienter om temaet kosthold? Når tar pasientene til seg forebyggende råd om hva som er gunstig mat og drikke i forhold til sykdommen og for å unngå plager? Thoresen (1) understreker i sin forskning betydningen av forebyggende tiltak i forbindelse med ernæring og vekttap. Man vil oppnå best resultat når intervensjonene settes inn før pasienten har mistet for mye vekt og før behandling starter. Det er mye nytt å forholde seg til ved førstegangs innleggelse, og pasienten er ofte i en fase av sykdommen hvor hun eller han er lite mottakelig for annet enn det som er helt nødvendig og mest nærliggende. Den høye andelen av respondenter som oppga at de ikke hadde fått informasjon om forebygging og lindring av kostrelaterte symptomer, kan ses i lys av pasientenes mottakelighet for informasjon. At den er gitt, er ikke ensbetydende med at den er mottatt av pasienten. Ifølge pasientrettighetsloven § 3–5 (19) har helsepersonell ansvar for å sikre at informasjon har nådd fram. Ravasco (6) hevder at samtaler og rådgivning rundt ernæring tilpasset den enkelte pasient, er én viktig intervensjon for å kunne forbedre ernæringsstatus og mestring rundt ernæring hos pasienter med kreft. Kostveiledning kan gi pasienter opplevelsen av å handle aktivt i forhold til egen sykdom, noe som igjen kan bli svært viktig i forhold til deres livskvalitet (1,8).
Forskning i praksis
Resultatet av prosjektets andre fase var studentenes og sykepleiernes forslag til implementering av forskningsbaserte tiltak i praksis. Å oppøve kritisk holdning til hva som er holdbar kunnskap, er viktig kompetanse i profesjonsutdanninger (15,20). På den aktuelle avdelingen på OUS er tiltakene i første omgang rettet mot etablering av rutiner med å kartlegge og diagnostisere underernæring på et tidlig tidspunkt. NRS 2002 er foreslått som et anerkjent og vel utprøvd verktøy internasjonalt (21). Her blir det gjort en vurdering av risikograd, utregning av body mass index (BMI) og utregning av vekttap i prosent. Dette gir et godt systematisk utgangspunkt for videre oppfølging og sammenlikning underveis i behandlingsforløpet. Men det er viktig å påpeke at det finnes andre screeningsverktøy, og at det bør velges et instrument som er hensiktsmessig for avdelingene og sykepleierne i praksis, samt at det er testet for validitet og reliabilitet. Screening som tiltak understøttes av Nasjonale faglige retningslinjer for forebygging og behandling av underernæring (7). Evidence based practice Guidelines for the Nutritional Management of patients Receiving Radiation Therapy (3) understøtter også betydningen av screening og kostholdsveiledning som ledd i å opprettholde optimal ernæringsstatus. De norske retningslinjene anbefaler å vurdere ernæringsmessig risiko på alle pasienter i spesialisthelsetjenesten for å fange opp personer som står i fare for å utvikle feil- og underernæring, og deretter følge opp pasientene regelmessig (7). Ifølge retningslinjene er å dokumentere ernæringsstatus en nødvendig del av det kliniske undersøkelses- og behandlingstilbudet. Personer i ernæringsmessig risiko skal ifølge retningslinjene ha en individuell ernæringsplan med dokumentasjon av ernæringsstatus, behov, inntak og tiltak.
Sykepleiers bidrag
Retningslinjene er utformet fra et faglig så vel som juridisk ståsted. Forsvarlighetskravet i Helsepersonelloven § 4 er tydelig på at helsepersonell skal sikre at pasienter får ivaretatt grunnleggende helsemessige behov (22). Sykepleiere har en sentral rolle i behandlingen av pasienter med kreftsykdom, da det er de som står for den helhetlige omsorgen gjennom behandlingsperioden (23), herunder også ernæringsmessige forhold. Sykepleierens bidrag handler imidlertid også om et godt samarbeid med behandlingsapparatets ulike profesjoner, som har medansvar og betydning for at ernæringsbehovet skal følges optimalt.
Konklusjon
Med et helsevesen som stadig er i endring og spesialiseres, er det behov for kvalifiserte og kompetente sykepleiere som kan reflektere over og kritisk vurdere sin praksis. Sykepleiere har en nøkkelrolle i det forebyggende arbeidet med å opprettholde ernæringsstatus hos pasienter, slik at de er bedre rustet i forhold til sykdom og behandling. Prosjektet gjorde det mulig for studenter og sykepleiere å anvende forskningslitteratur og integrere forskningsresultater og kunnskapsbasert viten i sitt daglige virke. Gjennom fagutviklingsprosjektet fikk studenter medvirket i å avdekke manglende rutiner knyttet til kostintervensjoner og i samarbeid med sykepleiere foreslått forskningsbaserte tiltak som kostveiledning og screening av pasienter på et tidlig stadium i behandlingsforløpet. Dette kan styrke antakelsen om behovet for økt kunnskap om ernæring blant sykepleiere. Det er også nødvendig med mer satsning på implementering av gode intervensjoner, som screening av pasientgrupper spesielt utsatt for endringer i ernæringsstatus.
Takk til sykepleiestudentene og sykepleiere på OUS som deltok og bidro til gjennomføringen av prosjektet.
Litteratur
1. Thoresen L, Paulsen B, Fossbakk R. Kartlegging av ernæringsstatus blant kreftpasienter ved en kreftpoliklinikk. Kreftsykepleie 2003;1: 12–15.
2. Haugen E. Omsorg for pasienter som får strålebehandling. Fagserie i Kreftomsorg. Oslo: Kreftforeningen, 2001.
3. Dietitions Association of Australia. Evidenced Based Practice Guidelines for the Nutritional Management of Patients receiving Radiation Therapy. Journal of Dietitians Association of Australia March 2008.
4. Arends J, Bodoky G, Bozzetti F, et. al. ESPEN Guidelines on enteral Nutrition: non-surgical oncology. Clinical Nutrition 2006; 25:245-59.
5. Ravasco P, Monteiro-Grillo I, Vidal P M, Camilo M E. Nutritional deterioration in cancer: the role of disease and diet. Clinical Oncology 2003;15: 443–450.
6. RavascoP. Aspects of taste and compliance in patients with cancer. European journal of Oncology nursing 2005; 9(2): 84–91.
7. Helsedirektoratet. Nasjonale faglige retningslinjer for forebygging og behandling av underernæring. 06/2009. Oslo: Helsedirektoratet, 2009.
8. Ovesen L, Hannibal J, Mortensen EL. The interrelationship of weight loss, dietary intake, and quality of life in ambulatory patients with cancer of the lung, breast, and ovatory. Nutrition Cancer 1993; 19(2): 159–67.
9. Kaasa S, Thoresen L. Kosthold og kreft. Tidsskr Nor Lægeforen 1998; 118: 3399.
10. St.meld. nr. 45 (2002-2003) Betre kvalitet i dei kommunale pleie- og Omsorgstenestene.
11. Detsky AS, McLaughlin JR, Johnston N, Whittaker S, Mendelson RA, Jeejeebhoy KN. What is subjective global assessment of nutritional status? JPEN Journal Parenter Enteral Nutrition1987; 11: 8–13.
12. Ware JE, Kosinski M, Turner-Bowker D, Gandek B. How to Score Version 2 of the SF-12 Health Survey. 2002 Lincoln, RI: QualityMetric Incorporated.
13. Kyle U, Kossovsky MP, Karsegard VL, Pichard C. Comparison of tools for nutritional assessment and screening at hospital admission: A population study. Clinical Nutrition 2006; 25 (3): 409–417.
14. Ribu L, Trollebø E, Alstad E, Bratlie S, Lnadfald G, Lykke P, Fagermoen MS. Er det samsvar i registreringene når sykepleiere og studenter screener pasienter for ernæringsstatus? Sykepleien Forskning 2010; 5(2): 120–128.
15. Nortvedt MW, Jamtvedt G, Graverholt B, Reinar LM. Å arbeide og undervise kunnskapsbasert – en arbeidsbok for sykepleiere. Oslo: Norsk Sykepleierforbund, 2007.
16. Http://www.kunnskapssenteret.no/Verkt%C3 %B8y/2031.cms. Sjekkliste for vurdering av forskningsartikler
17. Laky B, Janda M, Bauer J, Vavra C, Cleghorn G, Obermair A. Mulnutrition among gynaecological cancerpatients. European Journal of Clinical Nutrition 2007; 61: 642–46.
18. Guren MD, Tobiassen LB, Trygg KU, Drevon CA, Dueland S. Dietary intake and nutritional indicators are transiently compromised during radiotherapy for rectal cancer. European Journal of Clinical Nutrition. 2006; 60: 113–19.
19. Norges offentlige utredninger. Lov om pasientrettigheter (pasientrettighetsloven). Oslo: Helse- og omsorgsdepartementet, 2004.
20. Kirkevold M. Vitenskap for praksis? Oslo: Ad Notam Gyldendal, 1996.
21. Kondrup J, Allison SP, Elia M, Vellas B, Plauth M. ESPEN guidelines for Nutrition screening 2002. Clinical Nutrtion 2004; 23(1): 131–2.
22. Norges offentlige utredninger. Lov om helsepersonell m.v. (helspersonelloven). Oslo: Helse- og omsorgsdepartementet, 1999.
23. Løvhaugen ABF, Mediå E. Omsorg for pasienter som får Cytostaticabehandling. Fagserie i Kreftomsorg. Oslo: Kreftforeningen, 1999.


















0 Kommentarer