Verdens sepsisdag: Vær obs på symptomer

Sepsis er en snikende, potensielt dødelig tilstand som tar flere tusen liv i Norge hvert år.
På verdensbasis regnes sepsis som den største årsaken til sykdom som kan forebygges. Verdens sepsisdag markeres blant annet på Universitetssykehuset i Nord-Norge 13. september.
Slår sepsisalarm
– Vi står på stand i inngangspartiet mellom sju og åtte, sier fagsykepleier Cecilie Johansen på infeksjonsmedisinsk avdeling i Tromsø
Avdelingen har siden desember implementert tiltakspakken for tidlig oppdagelse og behandling av sepsis på sengepost. Nå vil de dele kunnskapen med resten av sykehuset.
– Vi tenkte vi kunne sepsis, men har erfart at det er rom for forbedring, sier hun.
– Å innføre tiltakspakken har skjerpet blikket vårt.
Hun trekker frem to tiltak hun mener styrker pasientsikkerheten: Sepsisalarm og sepsistralle.
Egen tralle
– Dersom vi ut fra målinger og observasjoner mistenker sepsis, kontakter vi sykepleierkoordinator, som sender ut sepsisalarm til callingene som sykepleiere, hjelpepleiere og assistenter går med, forklarer hun.
– Da vet vi alle at det er en dårlig pasient på avdelingen, og primærsykepleieren blir ikke stående alene med ansvaret. Jeg opplever at det har hatt stor effekt. Når vi har en dårlig pasient, er vi flere som passer på. Det er ikke «min» pasient, men «vår».
I tillegg har avdelingen en sepsistralle, som fungerer på samme måte som en stanstralle. Her ligger blant annet utstyr til å legge kateter, gi oksygen- og væskebehandling og ta blodkultur og andre prøver fra pasienten.
– Da slipper vi å løpe frem og tilbake hvis pasientens tilstand plutselig forverres og det haster med tiltak, sier hun.

Blir tryggere
Johansen får tilbakemeldinger om at alarmen og trallen gjør at sykepleierne føler seg tryggere og mer sett.
– Har du hatt noen aha-opplevelser i arbeidet med å innføre tiltakspakken?
– Jeg ser at vi jobber på litt ulike måter, ut fra hvilken erfaring vi har. De nyutdannede ser kanskje ikke de samme tegnene som de som har jobbet en stund, og synes ikke det er like lett å prioritere hva de skal gjøre først. Nå har vi lister, der vi må krysse av for ulike tiltak. Som å ta blodkultur, kontakte lege, gi antibiotika innen en time, frekvens på vitale målinger.
I en hektisk hverdag sier hun det bidrar til å identifisere tiltak som er viktige.
– Selv om jeg har lang erfaring som sykepleier, har listene hjulpet meg til å tenke gjennom og sikre at tiltak blir gjort.
Les også:Slik kan sykepleiere oppdage sepsis tidligere
Deler ut lommekort
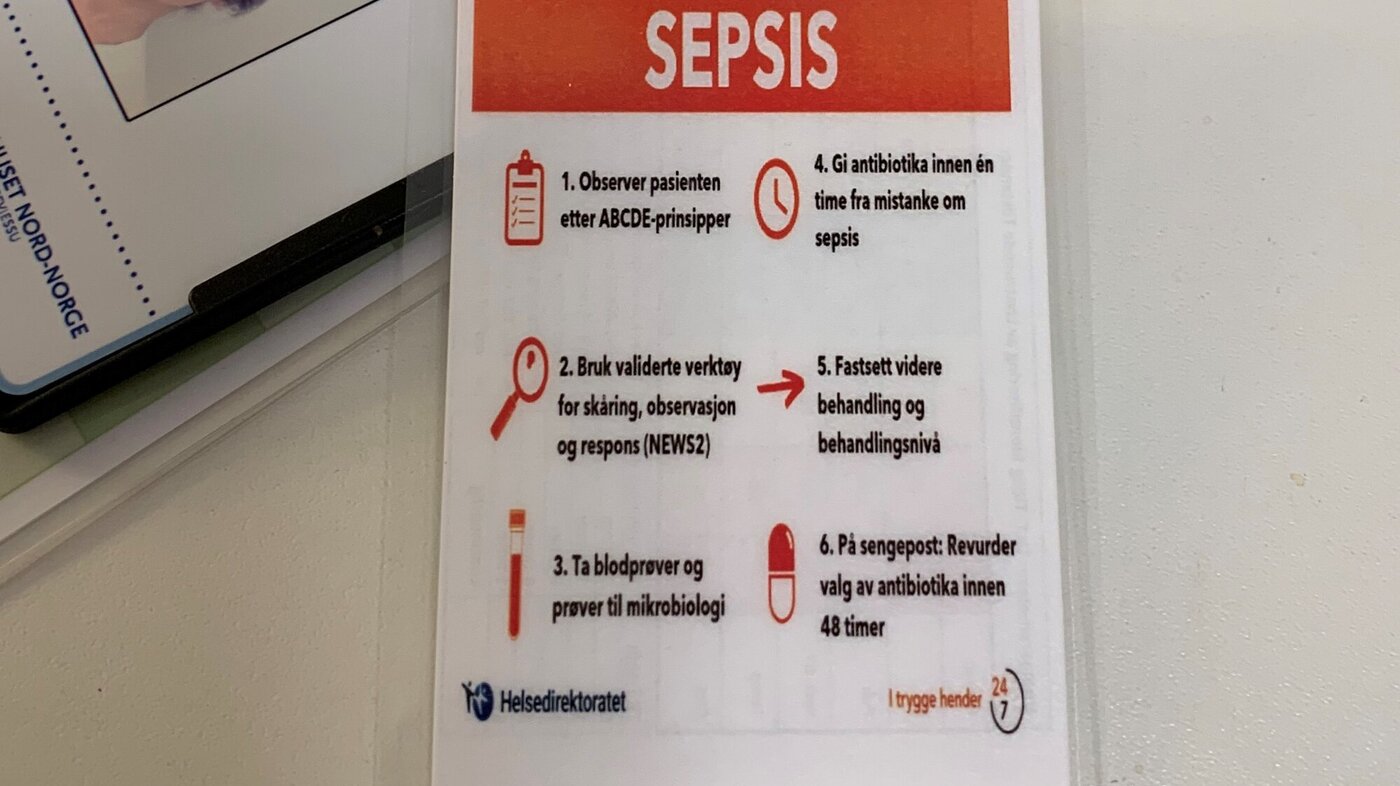
På standen skal Johansen og kollegene blant annet dele ut lommekort med de seks hovedpunktene for å oppdage og behandle sepsis tidlig:
- Observer pasienten etter ABCDE-prinsipper
- Bruk validerte verktøy for skåring, observasjon og respons
- Ta blodprøver og prøver til mikrobiologi
- Gi antibiotika innen én time fra mistanke om sepsis
- Fastsett videre behandling og behandlingsnivå
- På sengepost: Revurder valg av antibiotika innen 48 timer
– Og vi vil dele ut kaffe og twist, og tilby oss å komme rundt på sykehuset for å undervise om sepsis, sier Cecilie Johansen.
Les også:Nye tiltak mot sepsis på sengepost
Vil informere folk flest
I Trondheim deltar sykepleier Lise Tuset Gustad på et frokostmøte om sepsis i regi av NTNU. Målgruppen der er allmennheten.
– Folk flest må forstå hvor farlig en infeksjon kan være, sier hun.
– Og de bør vite hva som krever tilsyn av lege.

Vær obs på tegn
Hun tar et eksempel: En mann gikk til fastlegen og fikk påvist en helt ukomplisert lungebetennelse. Fastlegen forordnet tablettkur med antibiotika og satte opp pasienten til kontrolltime. Men den dagen det var kontroll, følte mannen seg så syk som aldri før og avlyste timen. Fastlegen syntes det var mistenkelig og dro hjem til mannen. Da var mannen så syk at det endte med 13 dager på intensiv.
– Når skal man mistenke sepsis?
– Utfordringen er at tegn på sepsis kan være diffuse. Noen blir sløve og desorienterte, men ikke alle, sier Lise Tuset Gustad.
– Men hvis man ved en infeksjon føler seg så elendig som aldri før, så er det lurt å oppsøke lege. Er man så dårlig at man ikke orker å gå til avtalt legetime, da bør man heller komme til lege i ambulanse.
Gustad lister opp hva folk flest bør se etter: Endret bevissthet, rask respirasjon, veldig rask puls, frostanfall eller at man er vekselvis varm og kald, og at man slutter å tisse.
– Hva er rask respirasjon?
– Friske voksne som ligger i ro, har en frekvens på 12–16 i minuttet. Tell for eksempel hvor mange ganger den som er syk puster inn i løpet av ett minutt. Er det 22 eller flere, er det på tide å ta kontakt med lege.
Forvirres av blodforgiftning
Sepsis blir på folkemunne kalt for blodforgiftning. Det mener Lise Tuset Gustad er en forvirrende begrep.
– Mange tror man må ha et sår som bakterier eller virus kan komme inn i, for så å spre seg med blodet til hele kroppen. Men det er misvisende. Ved sepsis er det immunsystemet som overreagerer på en infeksjon, og denne reaksjonen kan føre til at organer svikter. Det er en alvorlig tilstand, som krever at man raskt kommer til lege.
Ta quiz:Har du kontroll på sepsis?












0 Kommentarer