Inhalasjonsmedisiner må brukes riktig
Inhalasjonsterapi ved astma og andre lungesykdommer har en lang historie. De tidligst dokumenterte tilfellene finner vi for 4000 år siden i India, hvor man røykte blader fra planten Atropa Belladonna for å dempe hoste (1). Denne tilnærmingen hadde man fortsatt til midten av 1900-tallet, hvor de såkalte astmasigarettene ble solgt over disk i apotekene. Disse inneholdt en blanding av tobakk og stramonium som var innholdsmessig beslektet med Atropa Belladonna. Rent farmakologisk hadde denne behandlingen noe for seg, både Atropa Belladonna og stramonium inneholder alkaloider med antikolinerg aktivitet. Effekten er blant annet hemmet bronkokonstriksjon (1). Men med tanke på vår kunnskap om de patologiske mekanismene bak blant annet KOLS, er selve administrasjonsformen mer betenkelig. En fordel hadde den for øvrig; det er lett å lære å røyke, og det var derfor implisitt lett å lære seg korrekt inhalasjonsteknikk.
Dårlig inhalasjonsteknikk
Teknologien og vitenskapen har i dag lagt astmasigarettene bak seg, og vi har nå langt sikrere inhalasjonsmetoder. I tillegg har vi et bredere og bedre spekter av virkestoff til å lindre ubehaget ved obstruktive lungesykdommer. Dessverre er ikke bruken like intuitiv, og internasjonale studier har vist at svært mange pasienter sliter med å bruke sin inhalator på en korrekt måte (2). Dette omfatter både dårlig inhalasjonsteknikk og dårlig etterlevelse av forskrevet dosering (2,3). Konsekvensen er suboptimal behandling av både underliggende sykdom og lindring av symptomer og anfall (4).
Informasjon viktig
God inhalasjonsteknikk og god etterlevelse av behandlingen forutsetter at pasienten er godt informert om både riktig bruk, hvordan legemidlene virker og hvorfor det er viktig å ta dem som forskrevet. Dette fordrer igjen at pasienten får en grunnleggende god opplæring fra helsepersonell. En slik pasientundervisning kan gis på apoteket, men en annen viktig arena er sykehusene. Sykepleiere, leger og farmasøyter har i denne settingen en unik mulighet til å snakke med pasienten om riktig legemiddelbruk, inkludert bruk av inhalasjonsmedisin. Helsegevinsten ved å ta seg tid til en slik gjennomgang vil kunne bidra til et bedre kontrollert sykdomsforløp, med bedre livskvalitet for pasienten og potensielt færre innleggelser som følge av astma/KOLS-forverring (2,4).
Opplæring
God opplæring er avhengig av at den som underviser selv er godt kjent med bruken av legemidlet og inhalatoren. En norsk studie publisert i 2006 viste at det var et klart behov for å bedre kunnskapsnivået blant leger og sykepleiere på dette området (5). Hensikten med denne artikkelen er å gå gjennom de grunnleggende prinsippene for god inhalasjonsteknikk, samt informere om hvilke elementer et pasientundervisningsopplegg bør omfatte.
Bivirkninger
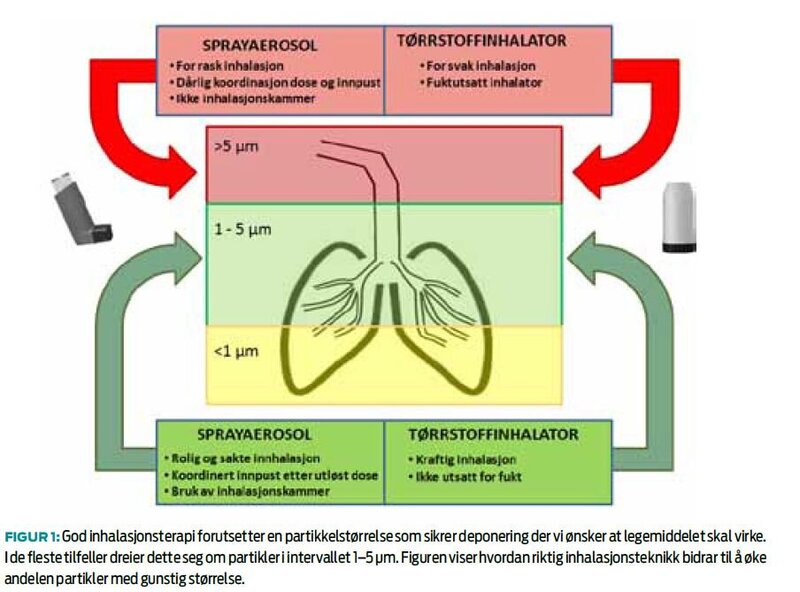
Fordelen ved å gi legemidler som inhalasjon, er rask innsettende effekt, få systemiske bivirkninger og fravær av farmakokinetiske problemstillinger rundt firstpass metabolisme og opptak i mage-tarmkanalen (6). Problemet med administrasjonsmåten er imidlertid at lungene er utformet for nettopp å beskytte kroppen mot inntak av uønskete stoffer. Luftveienes geometri, fuktighet og renselsesmekanismer bidrar alle til filtrering av partikler, noe som i sum reduserer mengden inhalert legemiddel som faktisk når fram dit det skal (6). Ved inhalasjon av en dose, vil kun partikler som har en diameter mindre enn 5 µm nå fram, resten vil avsettes i munn og svelg (1). En annen variabel som påvirker lungeavsetningen er hastigheten partiklene har idet de inhaleres. For høy hastighet medfører at flere partikler, også de med optimal størrelse, vil fanges i munnhulen og i svelget. Dette kan medføre flere bivirkninger både lokalt og systemisk, fordi pasienten risikerer å svelge virkestoffet og dermed i større grad blir eksponert systemisk (1). Det ideelle inhalasjonsapparatet genererer derfor flest mulig partikler med optimal størrelse og hastighet. For at legemiddelet skal virke er det også viktig at lungene eksponeres for det lenge nok til at virkestoffet får tid til å binde seg til sine respektive reseptorer. Pasienten skal derfor holde pusten i fire til ti sekunder etter inhalasjonen. Hvis det pustes ut umiddelbart, vil legemiddelet bli med ut igjen uten å gi den ønskete effekten (1).
Riktig inhalasjon
De klassiske sprayaerosolene består av en beholder med legemiddel i løsning og drivgass i flytende form, samt en ventil og et munnstykke. Når ventilen åpnes, presses legemiddelet ut i aerosolform ved hjelp av drivgassen. Av opprinnelig utløst dose, vil kun 10–20 prosent avsettes i lungene (1). Denne lave prosentvise effektiviteten skyldes at apparatet avgir en stor andel partikler som er større enn 5 µm, i tillegg til at den gassdrevne spraydosen har stor hastighet ut fra munnstykket (1). Det er derfor viktig at pasienten inhalerer sakte etter å ha utløst dosen for ikke å øke hastigheten på partiklene ytterligere, og dermed samtidig redusere mengden virkestoff som når fram til luftveiene (1). To engelske studier fra 2007 avdekket at 60 prosent av KOLS-pasienter (7) og 92 prosent av astmapasienter (8) inhalerte for raskt.
Sprayaerosolene oppfattes generelt som vanskelig å bruke, også etter at man har fått opplæring (9). Et sentralt problem, ved siden av for rask inhalasjon, er at pasienten må koordinere innpust med utløst dose (1). I en studie fant man at så mange som 70 prosent hadde problemer med dette (10). Det er også vist at problemene knyttet til feilaktig bruk øker med alderen (11).
Inhalsjonskammer
Bruk av inhalasjonskammer sammen med sprayaerosol kan avhjelpe mange av problemene som er nevnt over (1). Kammeret fungerer som et reservoar for legemiddelet etter at dosen er utløst, og pasienten slipper dermed å måtte koordinere innpust med utløst dose. I tillegg medfører bruk av kammer at både hastighet og gjennomsnittlig størrelse på partiklene går ned, noe som også bidrar til å forbedre leveransen av legemiddel til lungene (1). Samtidig vil bivirkningsprofilen bli bedre fordi mindre av virkestoffet blir sittende fast i svelg og munn (1).
Det finnes også sprayaerosoler som aktiveres på innpust (autohaler), og som på denne måten omgår koordinasjonsproblemet. Studier har vist at personer med dårlig inhalasjonsteknikk på konvensjonelle sprayaerosoler har fått økt lungedeponering av virkestoff fra 7,2 prosent til 20,8 prosent ved bruk av autohaler (1). En større studie viste også at pasienter fikk signifikant forbedret astmakontroll ved å skifte til autohaler (12). Ankepunktet mot denne typen inhalator er at pasienten må inhalere med nok kraft til å utløse dosen.
Tørrstoffinhalatorer
Tørrstoffinhalatorer finnes i mange varianter. Noen må lades med en ny kapsel for hver dose, for eksempel handihaler og breezhaler. Andre er utstyrt med et flerdosereservoar, for eksempel diskus og turbuhaler. Hovedprinsippet bak levering av dosen til lungene er for øvrig det samme. Her utløser pasienten dosen selv ved hjelp av egen innpust, og legemiddelet leveres som tørre partikler, snarere enn dråper med væske (1). Dette eliminerer koordinasjonsproblemet forbundet med sprayaerosoler (1). Andelen virkestoff som deponeres i lungene varierer fra apparat til apparat og ligger i intervallet 12–40 prosent (1). Tørrstoffinhalatorene er spesielt følsomme for fukt, da dette medfører dannelse av større agglomerater og en økt andel partikler som har en diameter høyere enn 5 µm, hvilket igjen kan medføre redusert mengde legemiddel som når frem til lungene (1). Det er derfor svært viktig at pasienten ikke puster inn i inhalatoren, eller på annen måte eksponerer den for fukt, for eksempel ved ikke å sette på beskyttelseshette etter bruk. Pasienten må også være i stand til å trekke pusten kraftig nok fordi dannelsen av partikkelaerosoler er avhengig av turbulent luftstrøm i inhalasjonsapparatet (1). Dette i motsetning til sprayaerosolene hvor pasienten må trekke pusten langsomt. Hvor kraftig innpust som er nødvendig varierer for de ulike inhalatorene og henger sammen med apparatets interne motstand (1). For turbuhalervarianten har undersøkelser vist at en ved å øke inhalasjonshastigheten fra 35 L/min til 60 L/min samtidig økte deponering i lungene fra 14,8 prosent til 27,7 prosent av nominell dose (1).
Barn og eldre
Enkelte pasientgrupper kan ha problemer med å generere en stor nok inhalasjonskraft til effektivt å benytte tørrstoffinhalatorer med høy intern motstand. Dette gjelder for eksempel eldre og barn, og en studie viste at 30 prosent og 20 prosent av pasienter over 70 år hadde problemer med henholdsvis turbuhaler og diskus (13). Resultatene var uavhengig av om de hadde obstruktive lungelidelser eller ikke (13). Dette er derfor viktig å ta med i betraktning når man skal velge inhalator for pasienten. Studier viser at turbuhaler har størst intern motstand, etterfulgt av diskus og handihaler, mens breezhaler har minst motstand av apparatene som er sammenliknet (1,13,14).
Andre inhalasjonsapparater
Respimat fra Boehringer-Ingelheim kan på sett og vis betegnes som en håndholdt forstøver. Apparatet genererer en aerosolsky ved at en oppløsning med virkestoff presses gjennom et finporet filter. Aerosolskyen inneholder partikler med lav hastighet og lav diameter, noe som gir en større fraksjon av nominell dose som leveres til lungene (15). I tillegg avgis aerosolen som utløses over et lengre tidsrom, som gjør at pasienten slipper koordinasjonsproblemer mellom utløst dose og innpust (15).
(For riktig bruk av forskjellige inhalatorerer, se instruksjonsvideoer fra Felleskatalogen.)
Pasientundervisning
Man må først og fremst sikre at helsepersonellet som skal gi veiledning i inhalasjonsteknikk har god kunnskap om temaet (5). Grydeland og kollegaer viste at det også for helsepersonell er behov for jevnlig oppfriskning av kunnskapen om inhalasjonsmedisin. Helsepersonells alder spiller inn og behovet øker jo lengre tid det er siden eksamen (5).
Undervisningsmaterialet bør utvikles tverrfaglig, gjerne i samråd med farmasøyt, og baseres på informasjon fra pakningsvedlegg og produsentenes egne pasientguider. Det er viktig at man etablerer en grunnleggende forståelse av hvordan de ulike medikamentene og inhalatorene virker. Dette gjelder veileder så vel som pasient. Placeboapparater er tilgjengelig ved henvendelse til produsenten og er et nyttig redskap i forbindelse med pasientveiledning, men også ved opplæring av helsepersonell.
En gjennomgang av inhalasjonsteknikk bør begynne med at pasienten selv viser hvordan han eller hun håndterer medisinen. Veilederen går deretter igjennom riktig bruk punkt for punkt og veileder der pasienten har utfordringer eller ikke bruker inhalatoren korrekt. Et godt hjelpemiddel kan være informasjonsark som stegvis forklarer bruken, og hvor veilederen ved hjelp av markeringstusj kan vise på hvilke punkter pasientens bruk er problematisk. Dette gir et grunnlag for oppfølging ved senere besøk og gjør at pasienten lettere motiveres for å korrigere seg selv. Denne tilnærmingen har vist seg å bedre bruken av inhalatorer (16).
Undervisningen kan med fordel inneholde opplysninger om legemiddelets virkningsmekanisme. Denne kan beskrives i informasjonsarket i et lettfattelig språk, gjerne med illustrasjoner som viser effekten (17). For pasienter som bruker kortikosteroider skal hensikten med daglig bruk presiseres, da man har funnet at noen pasienter unnlater å bruke inhalasjonskortison jevnlig på grunn av manglende umiddelbar effekt (3). Man bør også gjennomgå viktigheten av munnskyll ved bruk av kortikosteroider, samt riktig rekkefølge ved bruk av både bronkodilaterende og kortikosteroider.
Avslutning
Hvorvidt den aktuelle inhalator er den mest optimale for pasienten bør alltid vurderes, basert på den teoretiske gjennomgangen over. Det er mange alternativer på markedet og små forskjeller kan være avgjørende for pasienten. Feilaktig bruk av inhalatorer er vanlig og kan medføre dårligere sykdomskontroll (2). Det opplagte tiltaket er bedre opplæring av pasienten. Naturlige settinger for denne typen undervisning er både i apotek, på poliklinikk eller under sykehusopphold. Her må man sikre at helsepersonell har fått adekvat opplæring, og at det er etablert rutiner på avdelingene for å sikre gjennomgang av pasientens legemiddelbruk.
Referanser
1. Labiris NR, Dolovich MB. Pulmonary drug delivery. Part II: the role of inhalant delivery devices and drug formulations in therapeutic effectiveness of aerosolized medications. British Journal of Clinical Pharmacology 2003;56: 600–12.
2. Melani AS. Inhaler mishandling remains common in real life and is associated with reduced disease control. Respiratory Medicine 2011;5:930–8.
3. Cecere LM. Adherence to long-acting inhaled therapies among patients with chronic obstruktive pulmonary disease (COPD). COPD 2012; 9:251–8.
4. McFadden Jr ER. Improper patient techniques with metered dose inhaleres: clinical consequences and solutions to misuse. Journal of allergy and clinical immunology 1995; 96:278-83.
5. Grydeland TB, Methlie P, Bakke PS. Opplæring av pasienter i riktig bruk av inhalasjonsmedisiner. Tidsskr nor legeforen 2006; 126:312–314.
6. Labiris NR, Dolovich MB. Pulmonary drug delivery. Part I: Physiological factors affecting therapeutic effectiveness of aerosolized medications. British Journal of Clinical Pharmacology 2003; DEC 56:588-99.
7. Al-Showair RA et al. Can all patients with COPD use the correct inhalation flow with all inhaleres and does training help? Respiratory Medicine 2007; Nov 101:2395–401.
8. Al-Showair RA et al. The potential of a 2 Tone Trainer to help patients use their metered-dose inhaleres. Chest 2007; Jun 131:1776–82.
9. Lenney J et al. Inappropriate inhaler use: assessment of use an patient preference of seven inhalation devices. Respiratory Medicine 2000;94:496–500.
10. Van Beerendonk I, et al. Assessment of the inhalation technique in outpatients with asthma or chronic obstruktive pulmonary disease using a metered-dose inhaler or dry powder device. Journal of Asthma 1998;35:273–9.
11. Goodman DE, et al. The influence of age, diagnosis and gender on proper use of metered dose inhalators. American Journal of Respiratory and Critical Care Medicine 1994;5: 1256–61.
12. Giraud V, Allaert FA. Improved asthma control with breath-actuated pressurized metered dose inhaler (pMDI): the SYSTER survey. European Review for medical and pharmacological sciences 2009;13:323–30.
13. Janssens W, et al. Inspiratory flow rates at different levels of resistance in elderly COPD patients. The European Respiratory Journal 2008;31:78–83.
14. Chapman KR, et al. Delivery characteristics and patients› handling of two single-dose dry-powder inhaleres used in COPD. International Journal of Chronic Obstructive Pulmonary Disease. 2011;6:353–63.
15. Kilfeather SA, et al. Improved delivery of ipratropium bromide/fenoterol from Respimat Soft Mist Inhaler in patients with COPD. Respiratory Medicine 2004;98:387–97.
16. Basheti IA, et al. Evaluation of a novel educational strategy, including inhaler-based reminder labels, to improve asthma inhaler technique. Patient Education and Counseling 2008;72:26–33.
17. Ivnik M, Jett MY. Creating written patient education materials. Chest 2008;133:1038–40.





















0 Kommentarer