Brukermedvirkning i sykepleie
Referer til artikkelen
Jamtvedt G, Nortvedt M. Brukermedvirkning i sykepleie. Sykepleien Forskning. 2015; 10(2):188-191.
Brukermedvirkning innebærer at «de som berøres av en beslutning eller er brukere av tjenester, får innflytelse på beslutningsprosesser og utforming av tjenestetilbud» (1). Brukermedvirkning, som er lovpålagt på en rekke nivåer i helsetjenesten (2), får økende oppmerksomhet både nasjonalt og internasjonalt.
Unik kunnskap
Pasienter inviteres til å bidra på systemnivå ved utforming av tjenester, i prioritering og i kvalitetsforbedringsarbeid. På systemnivå representerer pasienter pasientperspektivet og bidrar med unik kunnskap og erfaringer som ellers i mange tilfeller ikke ville bli hørt eller sett. Det er derfor viktige endringer på gang med forventninger om medvirkning fra mange kanter. I Norge blir brukere invitert inn i styringsgrupper, råd og utvalg, for eksempel i styring og utvikling av sykehusene. Pasienterfaringer benyttes i økende grad til å forbedre helsetjenester, og de er naturlige bidragsytere i arbeidsgrupper som utformer nasjonale faglige retningslinjer (3). På mange måter kan vi si at brukermedvirkning bidrar til en sunn og bærekraftig helsepolitikk (4).
Påvirkningsmulighet
Mer enn noen ganger tidligere gir helsemyndigheter og politikere tydelige signaler om at pasienter på individnivå skal få mer innflytelse og gis muligheter til å påvirke egne helsebeslutninger. Både pasienter og pårørende skal bli invitert til å bidra i beslutninger om egen helse, og prinsippet «Ingen beslutning om meg uten med meg» skal gjennomsyre behandlingsvalg. Medvirkning i individuelle helsebeslutninger blir ofte omtalt som «shared decision making» (SDM), på norsk «samvalg eller veiledet valg» (5). Vi har valgt å bruke forkortelsen SDM videre i denne artikkelen. Helsemyndighetene i Storbritannia bruker denne definisjonen av SDM: «a collaborative process that allows patients and their providers to make health care decisions together, taking into account the best scientific evidence available, as well as the patient’s values and preferences» (6).
Mer innflytelse
Det er en klar tendens til at vi som pasienter ønsker mer innflytelse. En systematisk oversikt viser for eksempel at fra 2000 og frem til 2012 har andelen som ønsker SDM øket fra 50 prosent til over 70 prosent (7). Sannsynligvis varierer dette mellom ulike diagnoser og aldersgrupper. Fremdeles er det mange pasienter som ikke ønsker å medvirke og det er et antall situasjoner hvor SDM ikke er aktuelt. For eksempel vil noen ha forventninger om at beslutninger skal tas av legen eller sykepleieren og heller ikke ønsker å involveres. På samme måte vil SDM ofte være uaktuelt i akutte situasjoner. En svensk undersøkelse fra 2006 konkluderte faktisk med at sykepleierne overestimerte pasientenes vilje til medvirkning (8). Ikke overraskende fant de at yngre pasienter og de med høyere utdanning ønsket mer medvirkning, men ingen forskjell når det gjaldt kjønn (8). Mange mener at involvering er spesielt viktig i arbeid med personer som har kroniske sykdommer eller multimorbiditet (9), samt når man står overfor ulike handlingsvalg innen kreft og omsorg ved livets slutt.
Forholdet mellom SDM og KBP
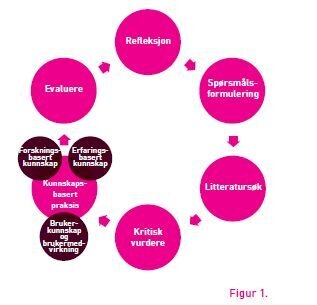
Vi har tidligere definert kunnskapsbasert praksis som å ta faglige avgjørelser basert på systematisk innhentet forskningsbasert kunnskap, erfaringsbasert kunnskap og pasientenes ønsker og behov i den gitte situasjonen (10). Vi bruker ofte en modell for å illustrere dette og har også visualisert prosessen i en sekstrinns sirkel (10). Sammenhengen mellom modellen og sirkelen har blitt etterspurt av mange, og figur 1 illustrerer denne sammenhengen. De første fire trinnene handler om forskningsbasert kunnskap, mens man i trinn 5, anvendelse, integrerer erfaringsbasert kunnskap og brukerpreferanser. Kolleger har også ønsket en utdyping av begrepene brukerkunnskap og erfaringsbasert kunnskap i modellen. Det har vært en berettiget forespørsel fordi opplæring i kunnskapsbasert praksis legger mest vekt på den forskningsbaserte kunnskapen, det vil si de fire første trinnene i sirkelen. I trinn 5 skal fagpersonen ta inn klinisk ekspertise og pasientens preferanser i beslutningsprosessen. Her kommer SDM inn og viser tydelig sammenhengen mellom SDM og KBP, se figur 1. Begge deler forutsetter at helseinformasjon er tilgjengelig og forståelig, både for pasienter og for helsepersonell. Dette er dessverre ikke alltid tilfellet.
Seks faktorer
I en artikkel om SDM for pasienter med kroniske tilstander foreslår nederlandske kolleger seks forhold som påvirker graden av SDM (9). Vi vil hevde at disse forholdene også har relevans for andre typer tilstander. Graden av SDM handler for det første om dokumentasjonsgrunnlaget for anbefalingen eller handlingen. Jo svakere forskningsgrunnlag for effekt av en handling eller rådgivning, desto viktigere er SDM. For det andre bør det være alternativer til stede før man inviterer til medbestemmelse, og alternativene bør være ganske like med hensyn til kunnskapsgrunnlaget. Det «å vente og se», det vil si ingen behandling som alternativ må tas med. Dersom det er dokumenterte bivirkninger, uheldige konsekvenser eller belastninger som resultat av handlingen er det også viktigere å invitere til medvirkning. Det samme gjelder tiltak som medfører stor innvirkning på livsstil og levevaner, for eksempel at tiltaket medfører at pasientene ikke lenger kan gjøre ting som de synes er viktig. I den grad vi vet eller forventer at pasienter vurderer fordeler og ulemper ulikt, for eksempel på grunn av ulikt verdisyn eller holdninger, er også SDM mer relevant. Til sist løfter forfatterne frem at forhold knyttet til ressurser må tas med i vurderingene.
I den enkelte situasjon må disse seks foreslåtte forholdene sees i sammenheng. Noe kan trekke i retning av større grad av SDM og noe i motsatt retning. Generelt er graden av SDM lavere når kvaliteten av forskning er høy, når det kun er én mulig behandling, når det ikke er kjente store uheldige konsekvenser, når tiltaket har liten betydning for pasientens livsstil, når det er dokumentasjon som tilsier at pasienter generelt velger samme tiltaket og når tiltaket er forbundet med lite ressursbruk. Men slike situasjoner forekommer sjelden innenfor sykepleie.
Forskningsbasert kunnskap
Tilgang på god forskningsbasert kunnskap og holdninger, samt kompetanse i å benytte slik informasjon, er avgjørende både for kunnskapsbasert praksis og for SDM. Pålitelig informasjon finner vi blant annet i kunnskapsbaserte retningslinjer og fagprosedyrer som gir anbefalinger for praksis. Slike retningslinjer og prosedyrer bør bygge på systematiske oversikter over effekt av tiltak. Helsebiblioteket gir helsepersonell lettere tilgang til god kunnskap og pasienter er i økende grad i stand til å finne kunnskap selv. Men tilgang til gode informasjonskilder er ikke nok for å utøve kunnskapsbasert praksis og SDM. En slik praksis krever sykepleiere som har holdninger og ferdigheter til å invitere pasienter til dialog. En forutsetning er også at de selv kan vurdere og ikke minst formidle informasjon fra forskning. Det er ingen lett oppgave, og frem til nå har helsepersonell fått lite trening i slik kommunikasjon gjennom grunnutdanningene. Det er utviklet flere modeller og rammeverk til hjelp for å gjennomføre slike prosesser (11,12). I økende grad utvikles nyttige diagnosespesifikke beslutningsstøtteverktøy som viser seg nyttige for pasienter (13). I Norge har Senter for pasientmedvirkning og samhandlingsforskning (SPS) ved Universitetet i Oslo utviklet mange innovative verktøy som i større grad setter pasienter i stand til å ta del i SDM. Arbeidet ved dette senteret har bidratt stort til kunnskapsgrunnlag for slike verktøy.
Sykepleierne sentrale
Målet om kunnskapsbasert praksis og SDM forutsetter en dreining fra paternalisme til autonomi i helsetjenesten, fra at helsepersonell beslutter til at pasientene blir invitert til medbestemmelse. For at helsetjenesten skal lykkes med dette er sykepleierne helt sentrale.
Sykepleierne er den største helseprofesjon i Norge og har flest pasientmøter. Det å utøve sykepleie har alltid handlet om å ta utgangspunkt i pasientenes behov. Sykepleiere gir råd og setter i verk mange tiltak som får stor betydning for menneskers daglige liv og helse. Dette er et godt utgangspunkt for SDM. Sykepleiere har også etter hvert opparbeidet seg god kompetanse i kunnskapsbasert praksis, blant annet gjennom tydelige prioriteringer fra Norsk Sykepleierforbund og satsing på dette i grunn-, etter- og videreutdanninger. Selv om det er en betydelig økning i god sykepleieforskning er det fortsatt mange av våre råd og tiltak som ikke har godt kunnskapsgrunnlag fra forskning. Det betyr at SDM er enda mer aktuelt. Som faggruppe har sykepleiere en sentral rolle for samhandling med kronisk syke og eldre, et område som særlig egner seg for SDM.
SDM i sykepleie
Vi har ikke funnet mye forskningsbasert kunnskap om SDM i sykepleie. Kolleger i Finland viser i en fersk studie gjennomført blant omkring 170 geriatriske sykepleiere at de i liten grad etterspurte og brukte pasientens preferanser og at de synes SDM var vanskelig (14). I en studie fra UK undersøkte man hvordan sykepleiere brukte SDM ved valg av inhalasjonsutstyr for pasienter med astma (15). Selv om sykepleierne hadde positive holdninger til SDM ble det i liten grad gjennomført slik man studerte det i denne studien.
OPTION er et skjema for å vurdere grad av SDM mellom pasient og helsepersonell i forskning. Skjemaet skårer tolv ulike atferder via observasjon og kan gi maksimum 100 poeng. I en systematisk oversikt over 33 studier som alle hadde benyttet OPTION-instrumentet, fant man lav grad av pasientmedvirkning på tvers av studiene, gjennomsnittlig skår var 23 (SD=14) (16). Oversikten inneholder ingen studier gjennomført på sykepleiere alene.
Avslutning
Brukermedvirkning og SDM skal prioriteres og utvikles i helsetjenesten. Helsemyndighetene er opptatt av å skape pasientenes helsetjeneste med pasienten i sentrum, og her kan sykepleiere i Norge stake ut veien og være i front. Spørsmålet er ikke om pasienter skal medvirke, det er heller hvilken form en slik medvirkning skal ha og hvordan den skal gjennomføres. Her famler vi oss fremdeles frem, men både forskningsfeltet, utdanning og praksis tar nå dette på alvor. Vi mener at kompetanse i kunnskapsbasert praksis, som vi har fremmet i mange år, er et godt verktøy og utgangspunkt for SDM. Kunnskapsbasert praksis trenger SDM, og SDM trenger kunnskapsbasert praksis. Pasientene trenger begge deler (17).
Referanser
1. Kommunal- og regionaldepartementet. Brukermedvirkning. 27.10.2009. Tilgjengelig på http://www.regjeringen.no (Lastet ned 03.05.2013).
2. LOV-1999-07-02-63. Lov om pasientrettigheter (pasientrettighetsloven), 1999.
3. Veileder for utvikling av kunnskapsbaserte retningslinjer. Helsedirektoratet 2012.
4. Austvoll-Dahlgren A. Pasientmedvirkning – hvorfor? Tidsskr Nor Legeforen 2013;133:1726–8.
5. Nylenna M. Samvalg – kun et par minutter ekstra. Blogg i Dagens Medisin, 7. mai 2014.
6. http://sdm.rightcare.nhs.uk/
7. Chewning B (1), Bylund CL, Shah B, Arora NK, Gueguen JA, Makoul G. Patient preferences for shared decisions: a systematic review. Patient Educ Couns. 2012;86: 9–18.
8. Florin J, Ehrenberg A, Ehnfors M. Patient participation in clinical decision-making in nursing: A comparative study of nurses› and patients› perceptions. J Clin Nurs. 2006;15:1498-508.
9. Frieren-Storms JH, Bours GJ, van der Weijden T, Beurskens AJ. Shared decision making in chronic care in the context of evidence based practice in nursing. Int J Nurs Stud. 2015;52:93–402.
10. Nortvedt M. Jamtvedt G, Graverholdt B, Nordheim L, Reinar LM. Jobb kunnskapsbasert. Oslo: Cappelen Akademiske Forlag, 2012.
11. Elwyn G, Frosch D, Thomson R, Joseph-Williams N, Lloyd A, Kinnersley P, Cording E, Tomson D, Dodd C, Rollnick S, Edwards A, Barry M. Shared decision making: a model for clinical practice. J Gen Intern Med. 2012;27:1361–7.
12. Zoffmann V, Harder I, Kirkevold M.A. person-centered communication and reflection model: sharing decision-making in chronic care. Qual Health Res. 2008;18:670–85.
13. Stacey D, Légaré F, Col NF, Bennett CL, Barry MJ, Eden KB, Holmes-Rovner M, Llewellyn-Thomas H, Lyddiatt A, Thomson R, Trevena L, Wu JHC. Decision aids for people facing health treatment or screening decisions. Cochrane Database of Systematic Reviews 2014, Issue 1. Art. No.: CD001431.
14. Eloranta S, Arve S, Isoaho H, Aro I, Kalam-Salminen L, Routasalod P. Finnish nurses› perceptions of care of older patients. Int J Nurs Pract. 2014;20:204-11.
15. Upton J, Fletcher M, Madoc-Sutton H, Sheikh A, Caress AL, Walker S. Shared decision making or paternalism in nursing consultations? A qualitative study of primary care asthma nurses› views on sharing decisions with patients regarding inhaler devise selection. Health Expect. 2011;14:374–82.
16. Couët N, Desroches S, Robitaille H, Vaillancourt H, Leblanc A, Turcotte S, Elwyn G, Légaré F. Assessments of the extent to which health-care providers involve patients in decision making: a systematic review of studies using the OPTION instrument. Health Expect. 2013 Mar 4.
17. Hoffmann TC, Montori VM, Del Mar C. The connection between evidence-based medicine and shared decision making. JAMA. 2014;312:1295–6.


















0 Kommentarer